Лечение
Терапия патологического ощущения различна и зависит от поставленной задачи.
Купирование физиологичекого скопления мокроты
Это самый простой вариант лечения: корректировка пищевого рациона, расчет питьевого режима, отказ от сигарет, если речь идет о курильщике. Дозированные физические нагрузки, дыхательная гимнастика, прогулки на свежем воздухе.
Иными словами, ЗОЖ радикально решит проблему
Большое внимание уделяется окружающей среде, она должна быть экологически благополучной, месту работы – вредные производства под запретом
Рекомендованы полоскания горла и промывание носа, УФО. В сложных случаях проводят пунктирование и гистологию, чтобы не прозевать серьезную патологию.
При заболеваниях
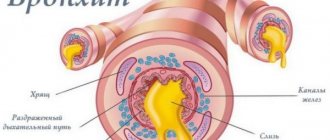
Патологические триггеры вызывают серьезные болезни и требуют комплексной терапии, заключающейся в комбинации противовоспалительных, антибактериальных, антивирусных, антисептических препаратов, физиопроцедур и фоновой терапии травами.
Причина гиперсекреции Схема терапии Насморк разного генеза: ринорея вязкая, густая, часто закладывающая носовые ходы, вызывающая затрудненное дыхание, одышку. Антисептики: Риностоп, Долфин, Аквалор в качестве растворов для регулярного промывания носа. Можно и нужно использовать для этих целей аспираторы. У маленьких детей – обычную резиновую клизму. Снять отечность помогут: Отривин, Називин, Снуп. Их курс не более пятидневки. Если возбудителем являются бактерии – патогенетично применение Диоксидина, Викса, Пиносола. При вирусной атаке – Гриппферон, ТРС-19, любые интерферроны. Есть специальные прописи, состав которых знает только врач, он же выписывает рецепты с ними и готовятся они в аптеках в специальных отделах, вручную. Обычно в них добавляются антибиотики в минимальных дозировках. Стоматологическая патология, фаринголарингит, ангина без кашля, но с большим количеством слизи. Основа купирования заболеваний – использование антисептиков и средств, снимающих воспаление: Доктор МОМ, Мирамистин, Стрепсилс, Фарингосепт, Гексорал, Стоматофит, Тантум Верде. Параллельно проводится лечение антибиотиками поле определения чувствительности к ним, особенно, когда речь идет о тонзиллите: Флемоксина Солютаб, Амоксиклав, Левофлоксацин, Цефтриаксон – таблетизированно или в инъекциях. Заболевания бронхолегочной системы, как правило, демонстрируют накопление мокроты в горле без кашля как вторичную симптоматику. В основе патологии латентное течение воспаления с обильной гиперсекрецией. Особенно опасен гной в слизи, он говорит о возможном формировании абсцесса. Цель терапии – стимулирование кашлевого рефлекса, чтобы вывести мокроту из первичного очага ее накопления с одновременным купированием инфекционного начала. Применяют муколитики и отхаркивающие средства, антибиотики, направленные на подавление конкретного возбудителя. Рекомендованы: АСС, Амбробене, Аскорил. До определения вида возбудителя при тяжелом общем состоянии пациента назначают короткий провокационный курс антибиотиков и антивирусных препаратов. Используют, например, Суммамед и Тамифлю. Обострение заболеваний стимулирует кашель и очищение бронхов. Схема лечения индивидуальна и является прерогативой лечащего врача. У детей препаратом выбора среди антибиотиков является Супракс. Аллергия дает обильную секрецию без малейшего признака кашля, сопровождается типичными высыпаниями на коже. Назначаются антигистаминные средства: Тавегил, Супрастин, Лоратадин. Негативная симптоматика уходит практически сразу. Никаких дополнительных лекарств не требуется. Рефлюкс-эзофагит, вызывающий механическое раздражение слизистой ротоглотки. Лечится только у гастроэнтеролога, иногда требует оперативного вмешательства. Используют антациды: Ренни, Альмагель, Маалокс, стимуляторы перистальтики: Мотилиум, антисекреторные препараты: Омез. Новообразования разного генеза, вызывающие вязкие выделения без кашля. Лечатся у онкологов с использованием цитостатиков, иммуносупрессоров, лучевой и химиотерапии.
Цвет мокроты
Цвет мокроты является одной из основных характеристик, помогающих заподозрить и определить основное заболевание. Выделяемый секрет может быть белого, жёлтого, зелёного, красного, коричневого (ржавого) и серого цвета:
- Белая мокрота характерна при грибковых инфекциях, кашле аллергического или инфекционного происхождения. Сопутствующими симптомами при выделении экссудата такого цвета могут стать: одышка, хрипы, гипертермия, затруднённое дыхание, боли в области поражения и др. Если появляется пенистая мокрота, следует незамедлительно обратиться за медицинской помощью, так как данные изменения часто наблюдаются при отёке лёгких. Экссудат белого цвета без кашля возникает при очищении носоглотки (естественный процесс).
- Серая мокрота при кашле у людей, страдающих никотиновой зависимостью, – обычное явление. Чаще всего серый цвет выделений говорит о наличии патологии в организме: бронхита, астмы, аллергии и т. д. Так как у курильщиков дыхательная система дополнительно подвергается негативному воздействию, они чаще страдают от различных заболеваний, чем люди, не имеющие данной вредной привычки. Поэтому отказ от курения является одной из основных профилактических мер в таких случаях.
- Наличие мокроты жёлтого оттенка свидетельствует о том, что организм, возможно, столкнулся с одной из этих болезней: пневмония, грипп, синусит, простуда, бронхит, рак, астма и аллергия (при аллергии и астме мокрота более светлая). Кашель со слизью в таких случаях может сопровождаться гипертермией, одышкой, болями за грудиной.
- Зелёного цвета мокрота говорит о том, что организм подвергается воздействию бактериальной инфекции (первичной или вторичной). Оттенок может быть разным (жёлто-зелёный, тёмно-зелёный, серо-зелёный, коричнево-зелёный). Заболевания, при которых может появиться мокрота зелёного оттенка (цвета): ларингит, пневмония, синусит, рак, бронхит и др.
- Розовая, чёрная, красная (ржавая) и коричневая мокрота при кашле – сигнал о серьёзных патологических процессах в организме.
- Розовая мокрота может наблюдаться при туберкулёзе, отёке лёгких, раке, пневмонии, абсцессе. Все эти состояния несут угрозу, поэтому не стоит откладывать визит к врачу. В некоторых случаях мокрота розового цвета возникает при травмировании сосудов носоглотки и дёсен.
- Красная мокрота (слизь с прожилками или сгустками крови) откашливается в случае возникновения отёка лёгких или инфаркта. Также наблюдается при бронхите (редко) или туберкулёзе. Ржавая мокрота возникает при таких заболеваниях: бронхит, рак, пневмония, бронхоэктатическая болезнь. Также отхаркивание слизи ржавого цвета возможно при отёке лёгких (редко), туберкулёзе и у курящих.
- Слизь коричневого цвета (с коричневыми вкраплениями) практически всегда сопровождает опасные заболевания (рак, пневмонию, бронхит, туберкулёз). Также по утрам отхаркиваться коричневая слизь может у курильщиков. В результате влияния на организм данной пагубной привычки, происходит повышение проницаемости капилляров, разрушение мелких сосудов.
- Мокрота чёрного цвета наблюдается при пневмокрупозе (появляется при вдыхании угольной пыли или других твёрдых частиц). Тёмная или чёрная мокрота также бывает при раке, туберкулёзе или гангрене. Чёрный цвет – опасная окраска мокроты, особенно если проявляются и другие симптомы (одышка, боль в груди, сильное похудение и др.), поэтому к специалисту следует обратиться незамедлительно.
Дифференциальная диагностика
Для установления точных причин избыточного образования слизи в дыхательном горле стоит осуществить:
- Внешний осмотр;
- пальпацию лимфатических узлов;
- подробную беседу с пациентом;
- биохимический анализ крови;
- фарингоскопию;
- ларингоскопию;
- мазок из зева и горла;
- посев мокроты с определением чувствительности к антибиотикам;
- клинический анализ крови;
- ФГДС;
- исследование гастродуоденального содержимого;
- панель аллергенов;
- рентгенографию;
- флюорографию;
- биопсию;
- изучение анамнеза пациента;
- исследование щитовидной железы и пр.
Эти методы исследования дадут возможность оценить степень выраженности процесса, выявить хронические заболевания, изучить состояние слизистой оболочки дыхательного горла и взять отделяемое для исследования на наличие инфекции.
Если мокрота не отхаркивается уже в течение длительного времени, не исключено, что придется посетить также терапевта, пульмонолога, гастроэнтеролога, аллерголога, невролога, эндокринолога и некоторых других специалистов.
На основании поставленного диагноза назначается соответствующее лечение. Обычно сперва требуется устранить патологический фактор, приводящий к образованию большого количества вязкой мокроты, а затем и сам симптом.
Какого цвета бывает мокрота при кашле
Кашель с отделением мокроты появляется из-за того, что в дыхательных путях присутствует некий раздражитель. Существует достаточно большое количество причин его возникновения. Поэтому самостоятельно определить, что же спровоцировало кашель с мокротой, не всегда возможно. Для постановки диагноза следует обратиться к врачу, который выяснит точное происхождение кашля и сопровождающей его мокроты. Не последнюю роль в диагностике играет цвет мокроты при кашле.
Содержание статьи
При каких заболеваниях бывает?
Желтая густая мокрота при кашле наблюдается при:
- Бронхите – определенный цвет выделений характерен для разных типов заболевания. Желтая мокрота при бронхите наблюдается при острой или хронической форме. У пациента появляется сначала сухой, потом мокрый кашель. Одновременно наблюдаются боль в горле, лихорадка, озноб.
- Флегмонах, абсцессах, плевритах – из-за гнойных процессов выделения приобретают желтую окраску.
Любое заболевание требует строгого медицинского контроля.
Бронхиальная астма
Признаки, характерные для бронхиальной астмы.
- свистящие хрипы высокой тональности при выдохе;
- затрудненное дыхание, сдавленность в груди, кашель, активизирующийся ночью;
- сезонное ухудшение работы органов дыхания;
- развитие экземы или аллергии;
- систематические простуды, «опускающиеся» в нижние дыхательные пути;
- появление или обострение симптомов при физической активности, эмоциональных перегрузках, вдыхании загрязненного воздуха, контакте с аллергенами;
- стабилизация состояния после приема антигистаминных и противоастматических препаратов.
Выделения при этом заболевании отличаются по:
Мокроту обязательно берут на анализ. По результатам исследования определяют характер течения болезни и подбирают метод лечения.
Ярко-желтая или зеленоватая окраска говорит об отмирании эозинофилов – разновидности лейкоцитов. При разрыве сосуда легочной ткани появляются кровяные вкрапления. При злокачественных опухолях отмечается запах гнили.
Пневмония
Желтая мокрота при кашле характерна для острой формы пневмонии. Она требует незамедлительного врачебного вмешательства.
- повышенная температура;
- лихорадка и озноб;
- боль в грудине;
- нарушение сна;
- постоянный кашель;
- ощущение нехватки кислорода;
- потливость;
- слабость и упадок сил.
Чтобы диагностировать заболевание, проводят рентгенографию легких. Для установления возбудителя назначают бакпосев мокроты, анализ крови, мочи. По результатам исследования выписывают антибиотики широкого спектра действия, противовоспалительные и отхаркивающие лекарства.
Паразитарные поражения легких
- грязные руки и предметы быта;
- немытые продукты питания.
В ЖКТ выводятся личинки. Они проникают в вены, по кровеносным сосудам добираются до капиллярной системы легких. Дальнейший путь лежит через альвеолы в просвет бронхов, трахеи и глотки. Человек проглатывает их вместе с выделениями бронхиальных желез и слюной. Личинки снова оказываются в пищеварительной системе.
Кашель, при котором отхаркивается мокрота, может быть вызван:
- сосредоточением паразитов в легких;
- попаданием личинок в ткани сосудов дыхательных органов;
- нахождением гельминтов, затрудняющих доступ кислорода, в бронхах;
- перемещением личинок по дыхательной системе.
Паразитарное поражение легких провоцирует развитие заболеваний:
- воспаление легких;
- экссудативный плеврит;
- эозинофильная пневмония.
Наличие гельминтов сложно диагностировать, потому что симптомы часто не проявляются в течение нескольких лет. Часть признаков характерна для простудных заболеваний:
- повышение температуры;
- приступообразный кашель в утренние часы;
- отхождение мокроты;
- потеря аппетита;
- мышечные боли;
- тошнота.
Для диагностирования глистной инвазии на ранней стадии проводят общий анализ крови. При бронхолегочном синдроме назначают рентгенографию. На снимках видны места проникновения личинок в ткани.
В хронической стадии исследуют кал на наличие яиц гельминтов. Данный метод актуален не ранее 3 месяцев после заражения. Если в организм попали только самцы, неполовозрелые самки или старые особи, то следы их присутствия не обнаружатся.
О чем говорит мокрота желтого цвета у взрослого и ребенка? — обновлено 03.19
В дыхательной системе человека всегда присутствует небольшое количество слизи. В нормальном состоянии она прозрачная.
Изменение цвета, состава и структуры выделений свидетельствует о развитии какой-либо патологии.
Желтая мокрота – признак многих заболеваний.
Причины продуктивного кашля
Кашель – это естественный рефлекс организма на раздражение слизистых оболочек. С его помощью из бронхов и верхних дыхательных путей выходят инородные тела, жидкость и бактерии.
Продуктивный кашель характерен для ряда заболеваний:
- инфекций (туберкулез, бронхит, пневмония);
- хронических болезней (обструктивная болезнь легких);
- бронхиальной астмы.
Также желтая мокрота отхаркивается при аллергии и активном курении.
Бесцветные выделения во время лечения говорят о позитивном течении болезни. Изменение окраски на зеленую или ржавую – признак отклонения.
Если человек кашляет больше трех дней подряд, у него появляются боль в грудной клетке и высокая температура, следует незамедлительно обратиться к врачу.
Если откашливается желтого цвета
Мокрота становится желтой из-за примеси гноя – отмерших лейкоцитов. Эти признаки говорят о протекании воспалительного процесса в организме. Они характерны для нескольких заболеваний. Желтые выделения появляются после недавно перенесенного гриппа или простуды.
Невозможно сделать вывод о наличии той или иной проблемы, опираясь только на внешний вид и окраску мокроты. Для диагностики проводят лабораторные исследования и изучают сопутствующие симптомы.
Чтобы диагностировать заболевание, необходимо понять:
- мокрота отхаркивается при кашле или нет, имеет ли запах;
- есть ли температура;
- как часто появляются выделения – утром, вечером, ночью, постоянно;
- какова структура слизи – густая, жидкая, пенистая.
Для диагностики заболевания специалисты назначают комплекс анализов:
Если возникают сомнения в точности диагноза, проводят бронхоскопию. Процедура позволяет получить информации о состоянии дыхательной системы. Специалист осматривает трахею и бронхи изнутри, берет образцы подозрительной ткани для исследования, извлекает инородные тела и вычищает густую мокроту.
Если симптом у взрослого без температуры
Мокрота желтого цвета при кашле без температуры – частый признак проблемы неинфекционного характера. Причины:
- курение – результат разрушительного воздействия дыма и накопления смол в легких;
- проживание в районе с неблагоприятной экологической обстановкой;
- работа на вредных производствах.
- из-за постоянного раздражения бронхов развиваются хронические бронхолегочные заболевания:
- бронхит – возникает после многократно перенесенного острого бронхита или при регулярном воздействии на организм табачного дыма, отработавших газов, химических паров;
- бронхиальная астма – главной причиной болезни является систематический контакт с аллергенами.
Желтая мокрота при кашле без температуры у взрослых – лишь один из симптомов. Специалисты ставят диагноз на основании лабораторных исследований.
Если отхаркивается по утрам
Во время сна слизь скапливается в дыхательных путях. После пробуждения, когда человек начинает активно двигаться, организм удаляет ее с помощью кашля. Вместе с ней выходит попавшая в легкие пыль. Появление небольшого количества прозрачных выделений – это естественный процесс.
Отхаркивание желтой мокроты по утрам свидетельствует о:
- Инфекционных процессах – окраска меняется из-за увеличения количества лейкоцитов. Если одновременно повышается температура, наблюдается слабость и снижается аппетит, то это верный симптом острой формы бронхита.
- Аллергической реакции – при раздражении определенных рецепторных зон усиливается выделение слизи. Для лечения используют антигистаминные препараты, которые выписывает врач после обследования. При игнорировании симптомов развивается более серьезное заболевание – бронхиальная астма.
Желтая мокрота часто откашливается при активном курении. Таким способом организм освобождается от накопившихся токсичных веществ. Возможно развитие хронического бронхита.
О чем говорит у ребенка?
Желтая мокрота у ребенка при кашле сигнализирует о наличии тех же проблем со здоровьем, что и у взрослого. Она образуется при инфекции в воздухоносных путях:
Кашель и температура – характерные симптомы простуды.
Когда ребенок откашливает желтую мокроту, его организм борется с патогенными микроорганизмами. Чтобы поставить диагноз, собирают анамнез и анализируют выделения на микрофлору.
При каких заболеваниях бывает?
Желтая густая мокрота при кашле наблюдается при:
- Бронхите – определенный цвет выделений характерен для разных типов заболевания. Желтая мокрота при бронхите наблюдается при острой или хронической форме. У пациента появляется сначала сухой, потом мокрый кашель. Одновременно наблюдаются боль в горле, лихорадка, озноб.
- Флегмонах, абсцессах, плевритах – из-за гнойных процессов выделения приобретают желтую окраску.
Любое заболевание требует строгого медицинского контроля.
Бронхиальная астма
Бронхиальная астма – опасное воспалительное заболевание, главным признаком которого является удушье. Часто переходит в хроническую стадию. Приступы сопровождаются кашлем. Сначала отходит скудная тягучая мокрота. Постепенно она начинает выделяться легче, дыхание стабилизируется и приступ заканчивается.
Признаки, характерные для бронхиальной астмы.
- свистящие хрипы высокой тональности при выдохе;
- затрудненное дыхание, сдавленность в груди, кашель, активизирующийся ночью;
- сезонное ухудшение работы органов дыхания;
- развитие экземы или аллергии;
- систематические простуды, «опускающиеся» в нижние дыхательные пути;
- появление или обострение симптомов при физической активности, эмоциональных перегрузках, вдыхании загрязненного воздуха, контакте с аллергенами;
- стабилизация состояния после приема антигистаминных и противоастматических препаратов.
Выделения при этом заболевании отличаются по:
- оттенку;
- запаху;
- структуре.
Мокроту обязательно берут на анализ. По результатам исследования определяют характер течения болезни и подбирают метод лечения.
Ярко-желтая или зеленоватая окраска говорит об отмирании эозинофилов – разновидности лейкоцитов. При разрыве сосуда легочной ткани появляются кровяные вкрапления. При злокачественных опухолях отмечается запах гнили.
Пневмония
Желтая мокрота при кашле характерна для острой формы пневмонии. Она требует незамедлительного врачебного вмешательства.
Характерные симптомы:
- повышенная температура;
- лихорадка и озноб;
- боль в грудине;
- нарушение сна;
- постоянный кашель;
- ощущение нехватки кислорода;
- потливость;
- слабость и упадок сил.
Чтобы диагностировать заболевание, проводят рентгенографию легких. Для установления возбудителя назначают бакпосев мокроты, анализ крови, мочи. По результатам исследования выписывают антибиотики широкого спектра действия, противовоспалительные и отхаркивающие лекарства.
Паразитарные поражения легких
Яйца гельминтов попадают в организм через рот при несоблюдении санитарных норм. Источники:
- грязные руки и предметы быта;
- немытые продукты питания.
В ЖКТ выводятся личинки. Они проникают в вены, по кровеносным сосудам добираются до капиллярной системы легких. Дальнейший путь лежит через альвеолы в просвет бронхов, трахеи и глотки. Человек проглатывает их вместе с выделениями бронхиальных желез и слюной. Личинки снова оказываются в пищеварительной системе.
Кашель, при котором отхаркивается мокрота, может быть вызван:
- сосредоточением паразитов в легких;
- попаданием личинок в ткани сосудов дыхательных органов;
- нахождением гельминтов, затрудняющих доступ кислорода, в бронхах;
- перемещением личинок по дыхательной системе.
Паразитарное поражение легких провоцирует развитие заболеваний:
- воспаление легких;
- экссудативный плеврит;
- эозинофильная пневмония.
Наличие гельминтов сложно диагностировать, потому что симптомы часто не проявляются в течение нескольких лет. Часть признаков характерна для простудных заболеваний:
- повышение температуры;
- приступообразный кашель в утренние часы;
- отхождение мокроты;
- потеря аппетита;
- мышечные боли;
- тошнота.
Что делать, если выделяется мокрота без кашля
Если длительное время отделяется мокрота, обратитесь к терапевту или пульмонологу. При опросе врач уточнит:
- как давно появился симптом;
- наличие пагубных привычек и профессиональных вредностей;
- склонность к аллергическим реакциям.
Для определения причины отхаркивания слизи без кашля проводится диагностика:
- физикальное обследование – осмотр горла, выслушивание легких;
- эндоскопические исследования – бронхо-, рино- и фарингоскопия;
- аппаратные методы – МРТ грудной клетки, рентгенография легких, УЗИ плевральной полости;
- лабораторные анализы – микроскопическое исследование мокроты, общий анализ крови, аллергопробы.
Для исключения гельминтозов, грибкового поражения легких и сифилиса назначают иммуноферментный анализ крови с определением антител к возбудителю. При подозрении на туберкулез рекомендованы квантифероновый тест и проба Манту.
Методы лечения зависят от причины чрезмерной выработки слизи. Консервативная терапия подразумевает прием лекарств, физиопроцедуры – магнитотерапию, ингаляции, массаж грудной клетки, УВЧ-терапию. Основу фармакотерапии составляют:
- антибиотики – Доксициклин, Амоксиклав, Аугментин;
- антигельминтики – Вермокс, Трихлорофен, Пиперазин;
- противотуберкулезные средства – Пиразинамид, Этионамид, Изониазид;
- противогрибковые лекарства – Итраконазол, Флуконазол, Изавуконазол.
Существует несколько десятков заболеваний, при которых мокрота отходит без кашля. Одни из них не представляют угрозу для здоровья, а другие чреваты опасными осложнениями. Поэтому при появлении такого симптома не стоит откладывать визит к терапевту или пульмонологу.
источник
Как исследуется желтая мокрота
При появлении кашля с желтой мокротой человек идет к терапевту. Доктор для начала расспрашивает пациента о начале заболевания, выясняет, есть ли температура, сколько продолжается кашель, каково количество мокроты и ее характер, то есть цвет выделяемой жидкости.
После этого может быть назначен анализ мокроты. Для этого используют микроскопическое или макроскопическое исследование.
В случае микроскопии лаборант исследует патологические клетки и элементы: повышенные эозинофилы, нейтрофилы более 30, волокна, а также показатели наличия астмы или аллергии.
Бактериоскопия позволяет определить наличие в мокроте микробов. Если таковые не выявлены, то берут анализ на бакпосев слизи. Лаборант должен провести исследование не позже двух часов после получения слизи. Врач знает, что и у здорового человека в слюне, в трахеи и бронхах присутствует некоторое количество патогенных микроорганизмов. Однако их количество не должно быть выше определенного числа.
При выявлении туберкулеза бакпосев вообще проводится не менее трех раз. Только тогда можно сделать вывод по присутствии или отсутствии палочки Коха в организме.
К проведению анализа нужно подготовиться:
- За два дня до сбора мокроты нужно необходимо увеличить прием жидкости. Минимум два литра в день
- Обработайте рот мирамистином или фурацилином
- Следует собрать мокроту утром, до еды
- Перед сбором провести утреннюю гигиену: почистить зубы, ополоснуть полость рта
Теперь сама процедура: подышите. Несколько раз сделайте вдох и выдох, специально покашляйте. Сбор мокроты нужно осуществить в стерильную банку, такую можно купить в аптеке.
Если не получается откашлять слизь, сделайте процедуру ингаляции с простой водой. Достаточно собрать всего 6 мм слизи.
Отнести анализ в лабораторию необходимо как можно раньше, через два часа он уже будет неинформативен. Однако, если это невозможно, то поставьте хорошо закрытую банку в холодильник. Там мокрота может храниться около двух суток.
В больнице могут предложить сделать бронхоскопию. Это весьма достоверное исследование
Сбор мокроты у детей
Иногда родители сталкиваются со сложностями при сборе мокроты у ребенка, особенно если это еще малыш.
Неправильно заставлять ребенка специально кашлять. Постарайтесь поиграть с малышом, пусть он отвлечется. Можно дать ему какую-либо вкусняшку.
Наличие желтой мокроты у ребенка вместе с дополнительными симптомами говорит врачу о бактериальной инфекции. Тогда делают микроскопическое исследование слизи, а ребенку прописывают антибиотикотерапию.
При кашле мокрота желтого цвета: причины
Желтый цвет мокроты при кашле – верный признак присутствия возбудителей в организме. Существует целый перечень недугов, для которых свойственно усиление слизеобразования.
1
Бронхит. Развивается в результате вирусной или бактериальной инфекции, провоцирующей воспаление слизистого эпителия бронхов. Часто начинается с сухого кашля, который впоследствии переходит в сильный кашель с желтой мокротой. Другие симптомы при бронхите включают боль в горле и лихорадку. 2
Пневмония. Возникает как осложнение после перенесенных респираторных заболеваний. Наиболее распространенным штаммом микробов, отвечающих за пневмонию у взрослого, является Streptococcus pneumoniae.
Инфекция влияет на одно или оба легких, и приводит к заполнению воздушных мешочков гноем или жидкостью. В результате у больного появляется гной в мокроте. Симптоматика, связанная с данной патологией, зависит от конкретного типа болезни. Общие симптомы включают сбивчивое дыхание, озноб, лихорадку, кашель с мокротой желтого цвета (иногда зеленого и кровавого). 3
Простуда или грипп. Одним из наиболее распространенных признаков этих недугов является появление прозрачных или с желтизной сгустков при отхаркивании. 4
Синусит. Может быть спровоцирован аллергией, вирусной или бактериальной инфекцией. Характеризуется воспалением околоносовых пазух (синусов), которые представляют собой четыре пары заполненных воздухом полостей. Когда они раздражены, слизь, обычно стекающая в нос, блокируется, накапливается в пазухах и создает идеальную питательную среду для бактерий. Синусит сопровождается головной болью, заложенностью носа, болью в горле, постоянным кашлем с характерными выделениями.
По теме: 5
Кистозный фиброз. Это состояние классифицируется как хроническое заболевание легких, когда трахеобронхиальный экссудат начинает накапливаться в них. Одним из признаков патологии является трахеобронхиальная субстанция желтоватого, зеленоватого и коричневого цвета. 6
Аллергическая реакция является еще одной распространенной причиной появления окрашенной флегмы при отхаркивании. Аллерген-раздражитель провоцирует воспаление, тем самым увеличивая выработку густого, бледно-желтого секрета.
Излишние слизистые сгустки, продвигаясь по носоглотке, раздражают горло и вызывают кашель. Симптомы респираторной аллергии уходят при устранении аллергена и надлежащей терапии. 7
Астма. Вызывает респираторное воспаление, и часто приводит к образованию избыточной трахеобронхиальной слизи. Эта субстанция бело-желтая, окрашенная воспалительными клетками.
Но поскольку кашель при астме обычно затяжной непродуктивный, то и вязкие сгустки, как правило, незначительны. Другие симптомы астмы включают хрипы, сбивчивое свистящее дыхание, усталость, судороги. 8
Рак легких (БАР). Наиболее серьезная патология, при которой откашливается желтая мокрота. Иногда в ней присутствуют кровавые примеси, за счет чего экссудат приобретает розоватый оттенок.
Для данной патологии характерно сохранение кашлевого рефлекса дольше двух недель и непрекращающаяся боль в груди. Наличие таких симптомов требует незамедлительного обращения за медицинской помощью.
Жёлтая мокрота при кашле у взрослых и детей – Ваш онлайн доктор
19.08.2019
Изменение цвета слизистого секрета чаще всего связано с повышением уровня лейкоцитов, когда иммунная система самостоятельно пытается справиться с инфекцией. Однако есть и другие причины, когда в дыхательных путях начинает скапливаться флегма.
Темно-желтая отхаркивающаяся субстанция хорошо знакома курильщикам, так как видят ее каждое утро, непосредственно после пробуждения. Также выделения могут приобрести желтовато-коричневый оттенок из-за сильного загрязнения воздуха.
При бактериальной инфекции они становятся зеленовато-желтыми. Но гораздо опаснее, когда слизь приобретает коричневый цвет за счет присутствия кровяных сгустков.
Что такое мокрота? Какая в норме? Зачем она нужна?
Это густая вязкая как желе субстанция, отделяющаяся при отхаркивании. Секретируется в слизистом эпителии нижних воздухоносных путей подслизистыми и одноклеточными железами.
Ее состав включает высокомолекулярные гликопротеины, иммуноглобулины, липиды и другие вещества. Говоря проще, флегма содержит:
- Примеси слюны;
- Слизь;
- Эритроциты;
- Фибрин;
- Клетки эпителия;
- Бактерии;
- Посторонние включение (частицы пыли, пищевых остатков и т.д.).
У здоровых людей трахеобронхиальный экссудат прозрачный, выполняет защитную функцию и наделен антимикробными свойствами.
Норма выделяемой за сутки флегмы трахеобронхиального дерева составляет 10-100 мл. Это тот объем вещества, который человек заглатывает в течение дня незаметно для себя.
?
При кашле мокрота желтого цвета: причины
1
Бронхит. Развивается в результате вирусной или бактериальной инфекции, провоцирующей воспаление слизистого эпителия бронхов. Часто начинается с сухого кашля, который впоследствии переходит в сильный кашель с желтой мокротой. Другие симптомы при бронхите включают боль в горле и лихорадку.
2
Пневмония. Возникает как осложнение после перенесенных респираторных заболеваний. Наиболее распространенным штаммом микробов, отвечающих за пневмонию у взрослого, является Streptococcus pneumoniae.
Инфекция влияет на одно или оба легких, и приводит к заполнению воздушных мешочков гноем или жидкостью.
В результате у больного появляется гной в мокроте. Симптоматика, связанная с данной патологией, зависит от конкретного типа болезни. Общие симптомы включают сбивчивое дыхание, озноб, лихорадку, кашель с мокротой желтого цвета (иногда зеленого и кровавого).
Источник: nasmorkam.net
3
Простуда или грипп. Одним из наиболее распространенных признаков этих недугов является появление прозрачных или с желтизной сгустков при отхаркивании.
4
Синусит. Может быть спровоцирован аллергией, вирусной или бактериальной инфекцией. Характеризуется воспалением околоносовых пазух (синусов), которые представляют собой четыре пары заполненных воздухом полостей.
Когда они раздражены, слизь, обычно стекающая в нос, блокируется, накапливается в пазухах и создает идеальную питательную среду для бактерий. Синусит сопровождается головной болью, заложенностью носа, болью в горле, постоянным кашлем с характерными выделениями.
5
Кистозный фиброз. Это состояние классифицируется как хроническое заболевание легких, когда трахеобронхиальный экссудат начинает накапливаться в них. Одним из признаков патологии является трахеобронхиальная субстанция желтоватого, зеленоватого и коричневого цвета.
Аллергическая реакция является еще одной распространенной причиной появления окрашенной флегмы при отхаркивании. Аллерген-раздражитель провоцирует воспаление, тем самым увеличивая выработку густого, бледно-желтого секрета.
Излишние слизистые сгустки, продвигаясь по носоглотке, раздражают горло и вызывают кашель. Симптомы респираторной аллергии уходят при устранении аллергена и надлежащей терапии.
7
Астма. Вызывает респираторное воспаление, и часто приводит к образованию избыточной трахеобронхиальной слизи. Эта субстанция бело-желтая, окрашенная воспалительными клетками.
Но поскольку кашель при астме обычно затяжной непродуктивный, то и вязкие сгустки, как правило, незначительны. Другие симптомы астмы включают хрипы, сбивчивое свистящее дыхание, усталость, судороги.
8
Рак легких (БАР). Наиболее серьезная патология, при которой откашливается желтая мокрота. Иногда в ней присутствуют кровавые примеси, за счет чего экссудат приобретает розоватый оттенок.
Для данной патологии характерно сохранение кашлевого рефлекса дольше двух недель и непрекращающаяся боль в груди. Наличие таких симптомов требует незамедлительного обращения за медицинской помощью.
?
Кашель с желтоватыми выделениями у детей является результатом инфекционного поражения воздухоносных путей – простуды, острого бронхита, ОРВИ, коклюша, пневмонии или туберкулеза.
В подавляющем большинстве случаев острый кашель с температурой вызван простудой, а желтоватый экссудат говорит о присоединении болезнетворных микроорганизмов. Необходимо исследование флегмы на микрофлору.
Если сдать такой анализ не представляется возможным, доктор назначает антибиотики широкого спектра действия. Обычно терапевтический эффект от приема медикаментов наступает на третьи сутки. Если облегчения не наступает, производится замена антибиотика.
?
Гнойная мокрота
Мокрота гнойного цвета – слизисто-гнойная субстанция, состоящая из белых кровяных клеток, мертвой ткани, клеточных остатков, серозной жидкости и жидкой слизи.
- Желтовато-гнойный и желто-зеленоватый (мукопурулентный) патологический секрет указывает, что терапия с применением антибиотиков поможет уменьшить симптомы.
- Зеленый или зеленоватый оттенок указывает на давнюю респираторную инфекцию, пневмонию, разрыв абсцесса легких, хронический инфекционный бронхит, инфицированный бронхоэктаз или кистозный фиброз.
- Ярко-желтая и оранжевая слизь выделяется при пневмонии (вызвана пневмококковыми бактериями), легочной эмболии, бронхиолоальвеолярной раковой опухоли или туберкулезе.
- Выделения бледного, молочного, желтоватого или желтовато-серого оттенка (хорошо различима на белом фоне) указывают на неэффективность лечения антибиотиками, поскольку симптомы заболевания связаны либо с вирусной инфекцией, либо с аллергией (даже астмой), а не с микробиотиками, которые чувствительны к антибиотикам.
- Пенистый розовый цвет характерен при выраженном отеке легкого.
- Пенистый белый говорит об обструкции или отеке легкого.
- Светло-желтая мокрота с кровью говорит о возможном воспалении горла или бронхов, либо о наличии кровоточащих эрозий, язв или опухолей нижних воздухоносных путей. Обильное присутствие кровяных сгустков в бронхиальном секрете указывает на туберкулез, БАР, легочную эмболию, абсцедирующую пневмонию.
?
- Появление окрашенных выделений при кашле без повышения температуры свидетельствует о неинфекционном характере патологии.
- Например, систематическое повышение голоса и частые крики способны спровоцировать избыточное слизеобразование, и как следствие, в горле формируются наросты.
- Аллергический кашель с экссудатом с желтыми вкраплениями также протекает без температуры.
В результате этого часто развивается бронхиолоальвеолярный рак. Вот почему крайне важно вовремя посетить специалиста при обнаружении первых признаков развития патологии.
К какому врачу обратиться?
О чем говорит появление вязкого экссудата на первых этапах подскажет только врач-терапевт. В последствии возможно потребуется консультация других специалистов – пульмонолога, аллерголога, онколога, оториноларинголога, хирурга.
?
Анализ желтой мокроты: диагностика. Как исследуется?
Образцы выделений, взятых из горла на анализ, позволяют определить причину изменения оттенка и консистенции трахеобронхиального секрета.
Забор материала производится в стерильную стеклянную тару утром натощак, после тщательной обработки полости рта и горла солевым раствором.[ads-pc-1][ads-mob-1]
Если осуществить забор патологических сгустков не предоставляется возможным при откашливании, назначается бронхоскопия для получения необходимого материала.
Исследование образца осуществляется несколькими методами:
- Микроскопический анализ позволяет определить в флегме содержание лейкоцитов, эритроцитов, альвеолярных макрофагов, эпителиальных клеток, обнаружить спирали Куршмана, друзы актиномицетов, грибов, кристаллов Шарко-Лейдена, эозинофилы, нейтрофилы.
- Макроскопический анализ определяет суточный объем секретируемого экссудата, его запах, плотность и цвет. Отдельное внимание уделяется расслоению материала при длительном нахождении в стеклянной таре.
- Бактериологический анализ (Бакпосев) позволяет определить типы присутствующих бактерий, их чувствительность к лекарственным препаратам.
?
Если отхаркивается желтая мокрота: лечение
1
Рефлекторно действующие препараты, которые направлены на усиление слизеобразования. Они способствуют повышению доли жидкого секрета в бронхах, его разжижению и беспроблемному откашливанию. В эту группу лекарственных средств относятся медикаменты на растительной основе (корень солодки, алтея, трава термопсиса, плоды аниса и др.).
2
Отхаркивающие препараты резорбтивного действия оказывают влияние непосредственно на бронхи и сам экссудат, за счет чего ускоряется процесс его выведения из органов дыхания. К данной группе медикаментов относятся растворы натрия гидрокарбоната, натрия йодида и калия йодида, а также эфирные масла.
3
Муколитические препараты меняют структуру самого экссудата. Под их воздействием происходит разрушение мукополисахаридов, что означает разжижение вязкой субстанции. К таким средствам относятся Ацетилцистеин, Карбоцистеин, Амброксол, Бромгексин и их аналоги.
Все эти средства принимаются перорально или ингаляционно (через небулайзер). При необходимости, когда имеет место затяжная форма болезни, назначается инъекционное введение лекарств.
?
Народные средства при кашле
Говоря о том, чем лечить кашель, не стоит забывать и о средствах народной медицины. Из наиболее доступных и действенных рецептов можно отметить:
- Настой мать-и-мачехи. Приготовление сводится к тому, что 1 столовая ложка травы заливается 1 ст. кипятка, настаивается 10-15 минут, процеживается. Употребляется такой настой вовнутрь по 1 ч.л. до 4-х раз за день.
- Настой из смеси трав подорожника, чабреца, корня девясила и багульника. 2 ст.л. сухой смеси трав заливается й л кипятка, настаивается 2 часа, процеживается. Принимается раствор по 1 ст. вовнутрь до 4-х раз за день.
- Сок белокочанной капусты. Свежевыжатый сок смешивается с медом в соотношении 2:1. Готовая смесь принимается вовнутрь по 1 ч.л. 6 раз на день.
- Лимонный сок. Смешать 2 ч.л. продукта в чашке с теплой водой, добавить мед в эту смесь, и принимать 3-4 раза на день.
Кроме того, лечение кашля с желтой мокротой предполагает частые полоскания горла соляным раствором.
Нужно растворить 1⁄2 ч.л. соли в стакане теплой воды и полоскать полученным раствором горло как можно чаще. Такой процесс очищает захваченную слизь.
?
Какие могут быть осложнения?
При отсутствии надлежащей терапии даже самый безобидный, на первый взгляд, кашлевой рефлекс способен вызвать ухудшение самочувствия больного.
Источник: https://cgb-vuf74.ru/vrachi/zhyoltaya-mokrota-pri-kashle-u-vzroslyh-i-detej.html
Причины кашля с зеленой мокротой и их особенности
Большинство заболеваний дыхательных путей сопровождаются активацией кашлевого рефлекса. Он возникает в ответ на раздражение сенсорных рецепторов в ЛОР-органах пылью, болезнетворными микроорганизмами, аллергенами и т.д. Кашель с выделением мокроты зеленого цвета указывает на природу воспалительных процессов. При лабораторном исследовании в слизи обнаруживаются погибшие иммунные клетки и гноеродные бактерии – клебсиеллы, менингококки, стафилококки и т.д.
Пневмония
Это заболевание бактериальной этиологии сопровождается поражением альвеол и воспалением легочной ткани. Пневмонию вызывают различные бактерии:
- стафилококк;
- пневмококк;
- клебсиелла;
- стрептококк и т.д.
На это указывает густая желтоватая мокрота, отделяемая при кашле. К типичным проявлениям болезни относят:
- кашлевые приступы;
- боли в груди;
- повышение температуры;
- жесткое дыхание;
- хрипы в легких.
Зеленая слизь при откашливании свидетельствует о нагноительных процессах в нижних дыхательных путях.
Бронхоэктатическая болезнь
Отхаркивание зеленой слизи по утрам в ряде случаев указывает на бронхоэктатическую болезнь. Чаще всего она возникает на фоне других ЛОР-патологий:
- пневмофиброз;
- туберкулез легкого;
- бактериальная пневмония.
Длительное время болезнь не доставляет особого дискомфорта, но в весенне-осенний период воспаление обостряется. На это указывают такие симптомы:
- спастический кашель после пробуждения;
- зеленая густая мокрота;
- одышка;
- цианоз (посинение) кожи;
- быстрая утомляемость;
- влажные хрипы в легких.
В первые часы после пробуждения отделяется большое количество гнойной слизи. Также больные жалуются на гнилостный запах изо рта, лихорадочное состояние.
Бронхит
Воспаление бронхов бактериального происхождения сопровождается кашлем с отделением зеленой вязкой слизи. Болезнь вызывается гноеродными бактериями – гемофильной палочкой, стрептококком, пневмококком. При кашле у ребенка или взрослого отхаркивается зеленая или светло-желтая мокрота. На появление болезни также указывают:
- жар;
- кашлевые приступы;
- усталость;
- апатия;
- повышенная температура;
- головные боли.
При своевременном лечении острый бронхит длится 10 суток. Иногда он возникает на фоне других болезней – гриппа, трахеита, тонзиллита. Запоздалая терапия чревата переходом острого воспаления в хроническую форму.
Гнойник в легком
Абсцедирующая пневмония характеризуется формированием внутри легкого полостей с зеленой гнойной жидкостью. Болезнь вызывается болезнетворными микроорганизмами:
- клебсиеллой;
- золотистым стафилококком;
- палочкой Пфайфера (гемофильной) и т.д.
Абсцесс легкого сопровождается сильным отравлением организма, из-за чего возникают:
- кашель с температурой;
- лихорадка;
- недомогание;
- боль в груди;
- озноб.
При разрыве гнойников в легких отхаркивается зеленая мокрота, в которой иногда обнаруживаются примеси крови.
Туберкулез
Болезнь возникает при поражении легких микобактериями туберкулеза. Клиническая картина определяется иммунным статусом человека и сопутствующими осложнениями.
Зеленая мокрота при кашле без температуры долгое время остается единственным проявлением туберкулеза. По мере прогрессирования воспалительных процессов возникают такие симптомы:
- слабость;
- потливость;
- утомляемость;
- увеличение лимфоузлов;
- невысокая температура;
- снижение массы тела.
Туберкулез сопровождается влажным кашлем, хрипами в легких, болями за грудиной и кровохарканьем.
В ряде случаев кашель с мокротой зеленого цвета указывает на образование в легких недоброкачественных опухолей. Симптомы бронхогенной карциномы (рака легкого) определяются локализацией новообразований. Часто патология протекает бессимптомно до тех пор, пока опухоль не поражает болевые окончания в легком. На ее появление также указывают:
- осиплость голоса;
- слизь с кровью при кашле;
- одышка;
- потеря веса;
- деформация пальцев (симптом «барабанных палочек»).
Из-за ослабления местного иммунитета и гнойного воспаления легких при кашле отделяется мокрота, в которой обнаруживаются зеленые сгустки гноя.
Другие причины
Отхаркивание слизи зеленого или желтого цвета в 93% случаев свидетельствует об инфекционном воспалении органов дыхания и гнойных осложнениях. Сильный кашель с зеленой или желтой мокротой входят в симптоматику таких заболеваний:
- синусит;
- аденоидит;
- муковисцидоз;
- гнойный плеврит;
- бактериальный трахеит;
- глистные инвазии;
- инфаркт легкого.
Гнойные вкрапления в бронхолегочном секрете – тревожный симптом, свидетельствующий о бактериальном воспалении ЛОР-органов. Патологии требуют адекватного и своевременного лечения, так как отсутствие противомикробной терапии чревато опасными для жизни осложнениями.
Мокрота желтого цвета при кашле — причины, диагностика и лечение
Мокрота описывается как выделение слизи из дыхательных путей, функция которой заключается в защите дыхательных путей от микробов и бактерий, попадающих с вдыхаемым воздухом, а также в удалении болезнетворных микроорганизмов из дыхательных путей. Здоровый организм ежедневно вырабатывает определенное количество мокроты в виде чистой слизи. Если желтая мокрота присутствует при кашле, это повод для того, чтобы подать сигнал тревоги и обратиться за медицинской помощью.
О чем нам говорит мокрота желтого цвета во время кашля
Мокрота состоит из слюны, иммунных клеток, микроорганизмов, плазмы, клеток крови, а также частиц пыли, продуктов разложения клеток. Увеличение его количества или изменение цвета указывает на аллергическую реакцию или инфекционное заболевание.
Инфекция приводит к воспалительному процессу, усиливает раздражение при кашле, увеличивая количество и изменяя структуру высвобождающейся слизи. Кашель способствует удалению накопленной слизи.
Желтая или зеленоватая мокрота часто является признаком вирусной или бактериальной инфекции пазух носа или нижних дыхательных путей. В борьбе с патогенными микроорганизмами участвуют нейтрофилы — иммунные клетки, содержащие зеленый белок, который в больших количествах окрашивает мокроту.
Если это сопровождается повышением температуры, то можно утверждать, что организм имеет очаг инфекции. Иногда это признак туберкулеза. В этом случае следует немедленно обратиться к врачу, так как необходимо серьезное лечение с назначением антибиотиков.
Внимание! Наличие желтой мокроты в некоторых случаях указывает на наличие гнойного некротического процесса в нижних дыхательных путях, который может привести к разрушению тканей умирающего легкого. Чем насыщеннее цвет и чем ближе он к зеленому, тем больше гной развивается.
При каких заболеваниях появляется желтая мокрота
Желтая мокрота сама по себе не болезнь, а симптом каждой патологии в организме.
Среди возможных патологий —
- Синусит. Воспалительное заболевание параназальных пазух. Вызывается травмой или инфекционным поражением.
- Астма. Это происходит, когда дыхательные пути раздражены веществом.
- Абсцесс легких. Образование гноя в тканях легких или бронхов. Открытие такого пустула может привести к распространению гнойного процесса или плавлению легочной ткани. В мокроте есть свежие кровеносные сосуды. Этот процесс опасен для человека, а легочная недостаточность развивается и растет, что может привести к летальному исходу.
- Пневмония (пневмония). Воспаление одного или нескольких отделов легких, вызванное инфекционно-дегенеративными причинами.
- Туберкулез (пневмония). Воспаление инфекционной природы, вызванное волшебной палочкой Коха. На начальной стадии мокроты белый цвет становится более насыщенным желтым по мере прогрессирования. На более поздних стадиях выделяется экссудат ржавого (коричневого) цвета. Наиболее заметные симптомы — потеря веса, боль в груди, интенсивный кашель с желтой мокротой.
- Бронхоэктатическая болезнь. Формирование небольших пакетов с гнойным содержимым в альвеолярных органах дыхания. Изюминкой визуального осмотра является многослойность с инъекциями свежей и окисленной крови. Причины этого не определены. Его следует отличать от пневмонии, эмфиземы и некоторых других заболеваний.
- бронхит. Воспаление некоторых бронхиальных сегментов. Желтая мокрота с неприятным запахом выбрасывается. Считается, что она менее опасна, чем пневмония, становясь в основном хронической, иногда смертельной.
- раковые опухоли. Выделяется гнойная слизь со смесью крови.
Кашель с желтой мокротой может также возникать при простуде, что является обычным явлением у пациентов с аллергией или хроническим синуситом.
Эти выделения обычно не имеют запаха и могут быть признаком гангрены легких или злокачественных опухолей.
Внимание! Если ваш ребенок кашляет желтой мокротой, это может быть симптомом ларингита. Если кашель сопровождается выделением лихорадки, необходимо срочно вызвать врача.
Ларингит может встречаться и у взрослых, но обычно вызывается профессиональной деятельностью (учителя, художники) или курением.
Мокрота ощущается исключительно по утрам, что это может означать
Если желтая мокрота кашляет утром без лихорадки, это может быть признаком туберкулеза, синусита или ХОБЛ. Утренние выделения также типичны для синуситов, синуситов и кист паранатальных пазух. Если у детей присутствуют полипы, то желтая слизь накапливается и на задней стенке носоглотки.
Кашель вызывается сокращением грудной мышцы утром, кашлем и удалением накопленной слизи.
Желтая мокрота утром также встречается у курильщиков, легкие которых постоянно подвергаются воздействию вредных смол и других компонентов табака. Это признак хронического бронхита.
Диагностика и обследование
Диагноз ставится врачом-пульмонологом, онкологом и специалистом по фтизиатрии. Пациент опрашивается, чтобы определить характер заболевания, степень развития симптомов и взять медицинский анамнез.
Что такое мокрота? Какая в норме? Зачем она нужна?
Мокрота приобретает желтый или желтовато-зеленый оттенок при наличии в ней примесей гноя, что свидетельствует о развитии воспаления, причиной которого является бактериальная инфекция. Ярко-желтый (канареечный) цвет флегмы обусловлен повышенным содержанием эозинофилов и наблюдается при эозинофильных инфильтративных процессах в легких или бронхиальной астме.
Выделение слизи желтого цвета может быть обусловлено и субъективными причинами. Табак и никотиновые смолы придают слизистому экссудату желто-ржавый оттенок. Употребление в пищу большого количества моркови или цитрусовых тоже может спровоцировать образование большого количества желтого экссудата.
Это густая вязкая как желе субстанция, отделяющаяся при отхаркивании. Секретируется в слизистом эпителии нижних воздухоносных путей подслизистыми и одноклеточными железами.
Ее состав включает высокомолекулярные гликопротеины, иммуноглобулины, липиды и другие вещества. Говоря проще, флегма содержит:
- Примеси слюны;
- Слизь;
- Эритроциты;
- Фибрин;
- Клетки эпителия;
- Бактерии;
- Посторонние включение (частицы пыли, пищевых остатков и т.д.).
Норма выделяемой за сутки флегмы трахеобронхиального дерева составляет 10-100 мл. Это тот объем вещества, который человек заглатывает в течение дня незаметно для себя.
При каких болезнях бывает?
Если отхаркивается густая желтизна, то это возможно при таких заболеваниях:
- Бронхит;
- Синусит;
- Пневмония;
- Другие гнойные процессы (флегмоны, абсцессы, плевриты);
- Туберкулез;
- Кашель курильщика.
Важно понять, откуда именно поступает мокрота: из нижних дыхательных путей или из верхних? Если из нижних, то проблема в легких или бронхах, а если из верхних, то у Вас синусит или ринит, при которых слизь, скатываясь по стенкам носоглотки, раздражает рецепторы, чем вызывает появление кашля.
Причины образования желтой мокроты
Слизь желтого цвета указывает на наличие в организме патогенных микробов. Специалисты выделяют ряд заболеваний, которым свойственно появление слизеотделения желтого оттенка:
- бронхит — первый симптом болезни — кашель, впоследствии с присоединением слизистых выделений, лихорадки с повышением температуры, боли в горле. Появление бронхита обусловлено вирусными или бактериальными инфекциями;
- воспаление легких (пневмония) — острое патологическое состояние, симптомами которого являются: нарушение дыхания, высокая температура, кашель с выделение мокроты желтоватого или зеленоватого оттенков, иногда с примесями крови. Инфекционно-дегенеративный процесс поражает одно или оба легких, при котором альвеолы легкого заполняются гноем или жидким экссудатом;
- ОРВИ, грипп — наиболее часто после перенесенного гриппа или ОРЗ замечается остаточный кашель с выделяющейся при отхаркивании желтой мокротой;
- воспаление придаточных пазух носа (гайморит, синусит) — проявляется симптомами заложенности, слизистыми выделениями из околоносовых пазух, головной болью в области лба, повышением температуры, характерным кашлем с выделением слизи желтоватого оттенка, что свидетельствует о гнойном процессе. К воспалению приводит аллергия, вирусная или бактериальная инфекция. Патологическое состояние начинается с раздражения пазух носа слизью, которая скапливается и служит благоприятной средой для размножения патогенных микроорганизмов;
- муковисцидоз — хроническое заболевание со скоплением секреторных выделений в легких передается по наследству. При кистозном фиброзе — второе название патологии — выделяется желтая, коричневатая, зеленоватая слизь;
- аллергия — взаимодействие с аллергеном приводит к раздражению слизистой носоглотки. Аллергическая реакция проявляется воспалением с влажным кашлем и отхаркиванием трахеобронхиальной слизи;
- астматический синдром — болезнь проявляется хрипами в бронхах, одышкой, кашлем с незначительными выделениями слизистого экссудата;
- туберкулез — инфекционно-воспалительное поражение легких. Возбудителем болезни служит палочка Коха. В начале заболевания выделяется белая мокрота, о запущенном состоянии свидетельствует выделение желтой слизи, которая со временем приобретает коричневый оттенок. На туберкулез указывает сильный кашлевой рефлекс, повышение температуры тела, резкое снижение веса и другие признаки;
- бронхогенный рак — непроходящий кашель более 2 недель с последующим появлением желтой слизи с кровяными примесями при отхаркивании. Если длительно беспокоит боль в груди и затяжной кашель, следует обратиться к врачу и исключить рак легких.
Желтая мокрота при кашле — причины образования и методы терапии
Мокрота определяется в медицинской практике как цветной экссудат, вырабатываемый клетками реснитчатого эпителия бронхов.
Производство мукуса является естественной защитной реакцией организма на проникновение патогенной флоры или мнимых патогенов (например, курение) в дыхательные структуры.
Желтая мокрота — явный признак проблем с бронхиальным деревом.
Однако этот тип экссудата следует классифицировать в соответствии с основанием локализации патологического процесса. Мокрота может быть не мокротой, а слизью из носа. Итак, каковы основные сведения о проблеме?
Факторы истинно желтой мокроты при кашле — много. Типичные заболевания или патологические состояния включают в себя следующее:
Типичное заболевание в сопровождении желтого экссудата Суть патогенного процесса заключается в воспалении одного или нескольких отделов легких. Другое название болезни — воспаление легких. Причина проблемы — почти всегда инфекционная и дегенеративная.
Наиболее распространенными возбудителями пневмонии являются клебцилла, золотистые стафилококки, гемолитические и зеленые стрептококки и другие патогенные организмы. Симптоматика очень специфична. В первые дни кашель развивается, температура тела повышается. На 3-5 дней наступает период видимого благополучия, и болезнь набирает новые обороты.
При кашле присутствует большое количество желтой мокроты. Он состоит из аналогичного экссудата серозной жидкости, слизи, мертвых лейкоцитов и возбудителей инфекций. Это гной. Заболевание принимается в течение 3-4 недель и заканчивается выздоровлением, переходом инфекции в хроническую фазу или летальным исходом.
— заболевание, похожее на пневмонию, но в отличие от последней, бронхит имеет меньшую площадь поражения. В патологический процесс вовлечены только бронхи, как правило, небольшие сегменты бронхита. Возможно наличие желтоватой гнойной мокроты с неприятным запахом (указывает на гнилой процесс).
Симптомы похожи на симптомы пневмонии. Хотя это заболевание менее опасно, чем пневмония, оно, как правило, активно хроническое и также угрожает смертельным исходом для пациента.
Инфекционно-воспалительное заболевание, вызванное так называемой Кохской палочкой (туберкулезные микробактерии) На ранних стадиях окраски мокроты в белый цвет пигментация слизистой оболочки экссудата становится более интенсивной по мере прогрессирования заболевания. Желтая мокрота сначала выплёвывается, затем становится ржавой (коричневой).
Симптомы поражения туберкулезом включают сильный кашель, боль в груди, сильную потерю веса и другие факторы.
- Бронхоэктатическая болезнь.
Невозможно определить причины бронхоэктатической болезни. Суть патогенного процесса заключается в образовании в альвеолярных структурах бронхов маленьких гнойно-наполненных мешочков. При кашле желтая слизь многослойного характера изгнана. Наблюдаются примеси крови, в том числе свежей и окисленной.
Бронхоэктатическая болезнь наблюдается в 7% случаев при посещении врача-пульмонолога. Изолировать его от пневмонии, эмфиземы и других заболеваний невозможно без специализированных исследований.
Абсцесс (также известный как ‘пустула’) представляет собой папулегическое образование, локализованное в тканях легких или бронхов. Открытие такой структуры связано с гнойным или гнойным плавлением легкого. В результате обоих процессов образуется большое количество желтого экссудата со свежими примесями крови.
Болезнь потенциально смертельна по мере нарастания дыхательной недостаточности.
- Рак легких. Когда структура опухоли локализована в центральных частях легкого, гной протекает при смешивании с кровью.
В некоторых случаях выделение желтой слизи обусловлено чисто субъективными причинами. Ладно, все знают так называемый кашель курильщика. Табак и вредные смолы окрашивают экссудат слизи в желтый или ржавый оттенок. Также потребление цитрусовых, моркови в больших количествах, реагирует на образование большого количества желтой слизи.
Эти причины могут быть изолированы только с помощью специализированной диагностики. Все меры принимаются только по предписанию врача. Желтая мокрота действует только как вектор и определяет направление исследования.
Сопутствующие симптомы
Мокрота никогда не бывает единственным изолированным симптомом. Это только одно из многих проявлений, типичных для болезни. Почти во всех случаях также присутствуют следующие характерные признаки:
- Боль в груди. Они встречаются при большинстве болезней, а утром сопровождаются выделением желтой мокроты. Боль носит тяговый, мучительный характер, заметна во время вдыхания и, несколько реже, во время выдоха.
- Одышка, удушье. Проблемы с дыханием. Обе болезни приводят к остановке дыхания. Разница между одышкой и удушьем заключается в интенсивности проявления. Удушение потенциально смертельно, так как вызывает острую дисфункцию.
- Повышение температуры тела. Почти всегда указывает на воспалительный дегенеративный процесс в легких. Речь идёт о субфебрильных или лихорадочных показаниях термометра. При раке величина всегда находится в пределах 37,5 градусов Цельсия.
- кашель. Всегда продуктивный, с палящим характером. Утром укрепляется, днем слегка ослабевает.
Клиническая картина складывается из таких проявлений.
Диагностика
Специалисты по легким диагностируют проблемы с легкими. Вам также может потребоваться консультация онколога или специалиста по фтизиатрии. Комплекс диагностических мероприятий включает устный опрос пациента о типе и степени развития симптомов и ведение истории болезни пациента.
Самое важное, что можно сказать на первый взгляд. Желтая мокрота всегда указывает на гнойный некротический процесс в нижних дыхательных путях. Чем выше удельный вес гноя в слизи, тем больше он переходит на зеленый цвет.
Если отхаркивается по утрам
Во время сна слизь скапливается в дыхательных путях. После пробуждения, когда человек начинает активно двигаться, организм удаляет ее с помощью кашля. Вместе с ней выходит попавшая в легкие пыль. Появление небольшого количества прозрачных выделений – это естественный процесс.
Отхаркивание желтой мокроты по утрам свидетельствует о:
- Инфекционных процессах – окраска меняется из-за увеличения количества лейкоцитов. Если одновременно повышается температура, наблюдается слабость и снижается аппетит, то это верный симптом острой формы бронхита.
- Аллергической реакции – при раздражении определенных рецепторных зон усиливается выделение слизи. Для лечения используют антигистаминные препараты, которые выписывает врач после обследования. При игнорировании симптомов развивается более серьезное заболевание – бронхиальная астма.
Желтая мокрота часто откашливается при активном курении. Таким способом организм освобождается от накопившихся токсичных веществ. Возможно развитие хронического бронхита.
Как вылечить кашель с желтой мокротой
При ОРВИ или бронхите врач может назначить препараты, которые обладают муколитическими или отхаркивающими свойствами. Медикаменты, относящиеся к таким фармакологическим группам, могут иметь как синтетическое, так и растительное происхождение.
Подобные лекарственные средства при продуктивном кашле назначаются следующим образом:
- отхаркивающие препараты рекомендуются при отделении жидкой или не слишком густой мокроты;
- муколитические средства назначают в том случае, если мокрота густая и вязкая, а ее отделение затруднено.
Медикаменты с отхаркивающими свойствами могут иметь разные механизмы действия:
- резорбтивного — раздражают слизистую бронхов для увеличения образования мокроты;
- рефлекторного — раздражают слизистую желудка, возбуждая рвотный центр и усиливая выделение слизи в дыхательных путях и перистальтику бронхиальной мускулатуры.
- Амброксол Амброксол АЦЦ Бромгексин
Муколитические препараты подразделяются на:
- разжижающие бронхиальный секрет и повышающие эластичность мокроты (например, АЦЦ);
- ускоряющие выход экссудата из бронхов (Амброксол и Бромгексин);
- снижающие образование мокроты (М-холиноблокаторы и глюкокортикоиды).
Если лекарственное средство эффективно при купировании кашля у взрослого, это не означает, что этот препарат можно использовать в педиатрии. При выборе медикаментов для лечения детей нужна консультация врача-педиатра, поскольку отхаркивающие препараты рефлекторного действия могут вызвать у ребенка рвоту и угнетение дыхательной функции.
Лечение желтой мокроты при кашле
При отсутствии повышенной температуры тела достаточно амбулаторного лечения с придерживанием предписаний врача. Если температура поднимается выше 38 градусов, рекомендуется постельный режим или госпитализация — в зависимости от диагноза. Комплексная терапия включает в себя диетическое питание с исключением жареной, соленой, копченой пищи, чрезмерного потребления сладостей — вредная еда провоцирует размножение болезнетворных бактерий.
Предпочтение отдается вареным продуктам, еде, приготовленной на пару, желательно потребление большого количества клетчатки в виде фруктов и овощей, кисло-молочных продуктов. Поддержание чистоты в жилом помещении, регулярное проветривание комнаты, отказ от курения на время болезни способствует скорейшему выздоровлению.
Исходя из индивидуальных особенностей пациента и сложности воспалительного процесса рекомендуется прием следующих лекарственных препаратов:
Отхаркивающие средства — выводят мокроту из верхних дыхательных путей — Трипсин, Термопсис, Натрия Бензоат; Бронхорасширяющие медикаменты — способствуют выходу мокроты из бронхов — Стоптуссин, Эреспал, Бромгексин, Геделикс; Антибиотики широкого спектра действия — для лечения желтой мокроты важно правильно выбрать антибактериальные препараты помимо симптоматического лечения; Ингаляции — оказывают противовоспалительное, антисептическое, отхаркивающее действие — Беродуал, физраствор; Антигистаминные лекарства — если кашель аллергического происхождения, назначается противоаллергическая терапия.
Лечение желтой мокроты
Перед назначениями доктор должен установить причину появления симптома . Терапия, в первую очередь, направлена на ликвидацию возбудителя кашля с отделением гнойной мокроты.
Важно! Если температура отсутствует, может быть назначено лечение в домашних условиях. Круглосуточное наблюдение врача требуется только при осложненных формах болезни – пневмониях, тяжелом остром бронхите, гайморите или синусите.
Медикаментозная терапия
Лекарственные препараты назначают только после установления типа инфекции. При этом учитывают индивидуальные особенности организма, наличие сопутствующих болезней, особенности пациента. Лекарства, которые помогают взрослым людям, могут не подойти детям или беременным, кормящим женщинам.
Если мокрота сложно отделяется и имеет плотную структуру, назначают препараты, облегчающие кашель и отхождение слизи:
- Сироп Алтея, таблетки Термопсис, настой корня солодки – все эти лекарства направлены на усиление образования и разжижение мокроты. Благодаря приему препаратов, кашель уменьшается, слизь легче отхаркивается.
- Муколитические средства способствуют выведению мокроты. К этой группе лекарств относятся таблетки и сиропы – АЦЦ, Бромгексин.
- Отхаркивающие средства увеличивают объем отделяемой жидкости, очищают дыхательные пути и помогают человеку откашлять мокроту. К ним относятся Проспан, Амброксол.
Знайте! Если назначенные медикаменты не приносят облегчения через неделю приема, врач может рекомендовать другой способ терапии. Иногда помогают только антибиотики, но их назначают по строгим показаниям.
Дополнительно выписывают противовоспалительные, противовирусные средства. Для поддержки иммунитета следует принимать витаминные комплексы.
Лечение народными методами
Дополнить основную терапию можно рецептами из народной медицины. Отлично помогают сборы лекарственных трав:
- 1 ст. л. сухой травы мать-и-мачехи заливают стаканом крутого кипятка. Настаивают четверть часа, затем процеживают через двойной слой марли или мелкое сито. Принимают внутрь по 1 ч. л. до 4 раз в сутки.
- 2 ст. л. сбора трав подорожника, девясила, багульника и чабреца добавляют в кипящую воду. Через пару минут кастрюлю убирают с плиты и накрывают крышкой. Через 2 часа отвар пропускают через сито или марлю. Настой рекомендуют употреблять по 1 ст. л. каждые 6 часов.
- Черную редьку хорошо промывают, на ее поверхности делают лунку. В ямку добавляют небольшое количество свежего меда. Через 30–60 минут появившийся в отверстии сок сливают в ложку и выпивают.
- 0,5 ст. л. лимонного сока смешивают с 1 ст. л. меда. Добавляют немного теплой воды и тщательно вымешивают. Принимают на сытый желудок 4–5 раз за день.
Следует помнить, что у беременных могут иметься противопоказания. И это касается не только аптечных лекарств. Некоторые виды продуктов также не следует употреблять в период вынашивания и кормления ребенка. Узнать о допустимых методах народного или традиционного лечения можно у лечащего врача.
Повышенное слюноотделение
Причиной того, что в горле скапливается мокрота без кашля может быть обильное либо недостаточное слюноотделение. Такая реакция является физиологической и до определенного момента не представляет никакой угрозы для человека.
Недостаточное выделение слюны может возникать из-за пересушенного в помещении воздуха, употребления горячей или острой пищи. Также от этого страдают курильщики и люди, злоупотребляющие алкоголем. Пониженное слюноотделение иногда становится последствием приема определенных препаратов.
Обильное слюноотделение также может вызвать скопление мокроты в горле. При этом человек назовет ее слизью, так как она плотный и не откашливается.
Причинами повышенного выделения слюны могут быть следующие факторы :
- прием особых лекарственных средств, которые имеют в качестве побочных эффектов гиперсаливацию;
- нарушение обменных процессов организма;
- отклонения в функционировании нервной системы, психосоматические расстройства;
- отравление, интоксикация организма, некоторые виды инфекций;
- заболевание ЛОР-отделов.
Гиперсаливация нередко диагностируется у курящих людей, так как табачный дым раздражает слизистую рта.
Мокрота белого цвета при кашле: причины
Здоровые легкие ежедневно производят небольшое количество слизистого секрета. Его функция заключается в том, чтобы поддерживать воздухоносные пути здоровыми путем улавливания раздражителей и выведения их из организма.
Когда человек болен, или постоянно подвергается воздействию раздражителей, его легкие вынуждены производить дополнительный секрет.
Например, у курильщика повышенное слизеобразование является реакцией на раздражающий табачный дым.
Гиперсекреция слизи может возникать по самым разнообразным причинам, начиная от возрастных изменений, происходящих в организме, и заканчивая тяжелыми патологиями дыхательной системы.
Простуда Более двухсот видов вирусов, которые провоцируют простудные заболевания, заставляют организм вырабатывать больше слизистого секрета. На начальных этапах болезни она имеет белесый оттенок, который впоследствии может измениться до желтого. Общие симптомы простуды включают боль в горле, чиханье, слезотечение, кашель с наличием характерных выделений. Бронхит Возникает в результате воспаления воздухоносных путей, вызванного вирусной инфекцией, патологическим процессом, воздействием различных раздражителей. Сопровождается повышенной утомляемостью, болью в горле, насморком, наличием одышки и хрипов. Инфекция провоцирует выработку избыточной флегмы, которая соленая на вкус и меняет свой окрас от белкового до желтого или зеленого. Окрашивание трахеобронхиального секрета при бронхите указывает на перемещение воспалительных клеток в воздухоносные пути. Туберкулез. На начальной стадии развития патологического процесса откашливается белая мокрота, которая впоследствии приобретает кроваво-коричневый оттенок. Классическая симптоматика туберкулеза – хронический кашель с кровавой флегмой, лихорадка, ночная потливость и потеря веса.
Пневмония Xарактеризуется воспалением альвеол легких, в результате чего эти микроскопические воздушные мешочки наполняются жидкостью, что затрудняет дыхательную функцию. Типичные признаки и симптомы при пневмонии включают различную тяжесть и комбинацию продуктивного или сухого кашля, боли в груди, лихорадку и затруднение дыхания. По мере развития патологического процесса изначально белесая прозрачная субстанция густеет, приобретает выраженный оттенок и неприятный запах. Отек легких Характеризуется скоплением жидкости в тканях и альвеолах органа, что приводит к дыхательной недостаточности. Заболевание сопровождается болезненным дискомфортом в груди, обильным слизеобразованием (до 150 мл за раз). Вначале ее структура вязкая густая, а после – пенистая, с характерным гнилостным запахом. Болезнь коронарной артерии (ИБС) Представляет собой целый спектр аномалий сердца, вызванных снижением доставки кислорода к миокарду. Помимо характерной боли в груди, ИБС в 90% случаев сопровождается приступами кашля, при котором обильно отхаркивается белесая флегма с пузырьками. Сильные кашлевые приступы возникают у больного по утрам, при принятии вертикального положения, а также при повышенной физической и двигательной активности. Интоксикация Еще одна распространенная причина окрашивания трахеобронхиального экссудата. Происходит это при длительном отравлении организма наркотическими веществами, некоторыми медикаментами, тяжелыми металлами. Возрастные изменения Снижение двигательной активности, ухудшение кровообращения – все это приводит к нарушению эскалаторной функции мерцательной эпителиальной ткани воздухоносных путей. В результате в бронхах происходит застой слизистого секрета и его отравление с последующим окрашиванием в характерный цвет. При кашлевом приступе, беспокоящем пожилых людей преимущественно в ночное время, отхаркиваемый материал выходит наружу. ГЭРБ При гастроэзофагеальной рефлюксной болезни (ГЭРБ) желудочная кислота может попадать в воздухоносные пути и горло. Основными симптомами являются изжога, боль в груди и горле, а также кашель с белесой густой, часто пенистой слизью.
Помимо вышеперечисленных причин, белесая флегма также может быть признаком присутствия инородного тела в носоглотке.
Холодная погода и чрезмерное использование назальных спреев также могут спровоцировать обильное слизеобразование, провоцирующее кашель с характерными выделениями.
Лечебный процесс
Лечение заболеваний, проявляющихся описываемым симптомом, требует комплексного подхода. Оно направлено на подавление болезнетворной микрофлоры, улучшение эвакуации мокроты и укрепление защитных сил организма. Пациентам назначают лекарственные препараты, физиотерапевтические процедуры, народные средства. Необходим правильный подход к каждому больному. Специалисты рекомендуют отказаться от курения, правильно питаться, соблюдать постельный и питьевой режим. Полезно пить соки, морсы, компоты из сухофруктов, минеральную негазированную воду. Питание должно быть дробным, высококалорийным, белковым, обогащенным микроэлементами и витаминами.
Зеленую мокроту следует лечить антибиотиками. Этот симптом инфекционных заболеваний можно устранить только путем проведения противомикробной терапии.
Больным назначают следующие группы антибактериальных средств:
- Пенициллины – «Ампициллин», «Амоксициллин»,
- Фторхинолоны – «Левофлоксацин», «Ципрофлоксацин»,
- Макролиды – «Азитромицин», «Эритромицин».
Если причиной зеленой мокроты является грибковая инфекция, проводят антимикотическое лечение «Амфоглюкамином», «Кетоконазолом». Выбор дозы и режима применения конкретного препарата зависит от этиологии заболевания и индивидуальных особенностей макроорганизма.
Симптоматическая терапия заболеваний, проявляющихся кашлем с выделением мокроты зеленого цвета, заключается в использовании средств для ее разжижения и выведения.
- Отхаркивающие средства с бронходилатирующим действием – «Терпингидрат», «Мукалтин», «Пертуссин».
- Муколитические препараты делают мокроту менее вязкой и облегчают ее выведение – «Бромгексин», «Амброксол», «АЦЦ».
- Бронхолитики облегчают дыхание, снимают спазмы, расширяют просвет бронхов – «Фенотерол», «Эуфиллин».
- Антигистаминные медикаменты ликвидируют отечность тканей, снимают зуд и жжение – «Зиртек», «Зодак», «Супрастинекс».
- Иммуностимуляторы и иммуномодуляторы укрепляют иммунитет и повышают общую резистентность организма – «Иммунорикс», «Умкалор», «Бронхомунал».
- Пре- и пробиотики для предупреждения дисбактериоза кишечника – «Линекс», «Аципол», «Бифиформ».
Физиотерапевтические методы лечения ускоряют процесс очищения бронхов, выведения мокроты и выздоровления пациента. При бронхите, трахеите, пневмонии проводят УВЧ-терапию, магнитотерапию, электрофорез, УФО, дренажный массаж, дыхательную гимнастику, ингаляции солевых растворов или лекарственных препаратов, ультразвуковую терапию, лазерное воздействие, инфракрасное облучение, индуктотермию, электроаэрозольтерапию, ультратонотерапию, амплипульстерапию. Методы физиотерапии противопоказаны лихорадящим больным, лицам с туберкулезом легких, онкологией и кровотечениями.
Хороший лечебный эффект оказывают аптечные растительные сборы, состоящие из солодки или алтея, травы мать-и-мачехи, медуницы и душицы, цветков бузины, листьев подорожника, семян аниса, имбиря. Из этого сырья готовят отвар и принимают его по полстакана дважды в день. Народная медицина не обеспечивает полного выздоровления. Зеленую мокроту без антибиотиков устранить практически невозможно.
Какие препараты назначает врач?
Если у пациента постоянно мокрота в горле, но имеется хороший кашлевой рефлекс, назначаются:
Препараты активируют ферменты слизистой бронхов, повышают эластичность слизи и регенерирует поврежденные поверхности оболочек дыхательной системы.
Если в горле мокрота и кашлевой рефлекс отсутствует, назначают:
Эти препараты комплексного действия, стимулируют работу бронхиальных клеток, снижают вязкость густого секрета и провоцируют кашлевой рефлекс за счет увеличения объема слизи.
Для окончательной коррекции симптомов желателен прием:
- муколитиков;
- отхаркивающих средств;
- ингаляций;
- промывания носа;
- иммуностимуляторов;
- антибактериальных, антивирусных и противогрибковых препаратов;
- наружных медикаментов,
- физиотерапии;
- борьбы с аллергией;
- укрепления дыхательной системы;
- лечебной гимнастики и т.п.
Такие меры дают возможность растворить и вывести вязкую слизь наружу, восстановить нормальную активность реснитчатого эпителия, устранить инфекцию и усилить сопротивляемость организма.
Если симптом неинфекционной природы происхождения
При действии факторов неинфекционной природы важно действовать в три этапа:
- восстановить целостность внутренней оболочки дыхательных путей,
- вылечить воспалительный процесс, приводящий к повышенному образованию секрета,
- провести полный курс лечения хронических патологий.
Особенно важно сделать подобное в тех случаях, когда мокрота не отхаркивается, тяжело дышать. Тогда назначают средства, в первую очередь направленные на облегчение состояние пациента
Это позволяет избавиться от избытка слизи, нормализовать состояние бронхиальной и легочной системы, а также устранить развивавшиеся в организме явления гипоксии.
В случае, когда слизь в горле не отхаркивается долгое время (14 дней и более, что подразумевает застойные явления) отоларинголог назначает:
Первый препарат разжижает густую слизь, и оказывает противовоспалительное действие на дыхательные пути, второй способствует регенерации поврежденных тканей бронхов, разжижает мокроту, ускоряет ее выведение.
Раствор Трипсина — более мощный препарат и применяется в случае сильного воспаления бронхиального дерева. Разжижает мокроту и сгустки крови в легких, устраняет воспаление, отторгает гной и способствует регенерации поврежденных тканей. Все медикаменты применяются ингаляционным введением, отпускаются по рецепту.
Почему появляется кашель с мокротой
Фактически кашель – это защитный механизм организма от воздействий извне – каких-либо препятствий, или бактерий, вирусов. Это может быть пыль, воспаление в форме отека горла, спазм или воздействие температур.
Часто к кашлю присоединяется мокрота. Это спутник многих заболеваний: бронхит, синусит, астма, воспаление легких и даже рак.
Мокрота – это выброс из дыхательных путей смеси слюны и выделяемого из носовых пазух. Надо сказать, что из бронхов постоянно идет некоторое количество слизи, ведь она содержит защитные элементы. Человек просто этого не замечает, а за 24 часа у него выделяется до сотни миллиметров этого секрета.
Но если в дыхательную систему проникли болезнетворные микроорганизмы, выделение слизи увеличивается втрое и принимает разнообразную окраску. Желтая мокрота при кашле может быть вызвана следующими болезнями:
- Фронтит
- Бронхит
- Пневмония
- Грипп
При постановке диагноза очень важен цвет отделяемого секрета. При обнаружении мокроты желтого цвета, необходима помощь доктора. Это опасно, потому что такую окраску может давать гной.
Внимание! Если вы заметили в мокроте примеси гноя или крови, срочно отправляйтесь в больницу. Надо исключить серьезные проблемы, вплоть до абсцесса легких
Кашель с желтой мокротой – беда многих заядлых курильщиков. Однако чаще всего, это проявление проникновения в бронхи бактериальной инфекции.
Народные методы лечения болезней с желтой мокротой
В дыхательной системе больного находятся живые и погибшие возбудители, продукты их жизнедеятельности, частички гноя, отмершие клетки слизистой. Интоксикация проявляется головными и мышечными болями, состоянием подавленности, общей слабости.
Для улучшения самочувствия необходимо пить много жидкости. Кроме чистой негазированной воды, врачи рекомендуют принимать такие народные средства:
- отвар ромашки;
- компот из сухофруктов;
- настой ягод шиповника;
- морс из свежих ягод;
- чай из липового цвета.
Компрессы (горчично-медовые, эвкалиптовые) и ингаляции (с минеральной водой, хвоей, ментолом) активизируют кровообращение в зоне органов дыхания. Благодаря этим рецептам народной медицины происходит ускорение обменных процессов, разжижение мокроты, облегчение откашливания флегмы.
Для укрепления иммунитета и заживления раздраженных тканей используйте средства народной медицины, например, мед. Его можно рассасывать, добавлять в молоко, смешивать с имбирем и лимоном. Также полезны кисломолочные напитки, которые восстанавливают микрофлору кишечника после разрушающего воздействия антибиотиков.
Народные методы лечения
Народная медицина подразумевает употребление продуктов, способствующих облегчению кашля и общего состояния организма. Стоит употреблять молотый лимон с лимоном, картофельное пюре, овсяную кашу, протертую редьку со сметаной и растительным маслом.
Чтать также: Не употреблять алкоголь вообще
Чтобы уменьшить кашель и улучшить отхождение мокроты, следует перед сном выпивать стакан теплого молока с медом и маслом, на протяжении дня необходимо употреблять теплые морсы, компоты, отвары с шиповника, чай с лимоном. Такие напитки следует пить малышам старше трех лет. Напитки стоит принимать как в утреннее, так и в ночное время.
- Стакан ягод калины следует залить кипятком, прокипятить 25 минут на небольшом огне. Отставить напиток и как только калина осядет на дно, можно употреблять по 100 мг три раза в день.
- Из белокочанной капусты необходимо выжать сок и смешать с медом в пропорциях 2 к 1. Употреблять смесь необходимо 6 раз в день по чайной ложке.
- Листья алтея измельчить и заварить как простой чай в пропорциях 1 столовая ложка на литр кипятка. Лекарство стоит употреблять не более 1 чайной ложки за прием.
- Отходу мокроты способствует смесь меда с соком брусники в одинаковых пропорциях. Пить нужно по столовой ложке. Чтобы улучшить общее состояние можно употреблять чай с медом перед сном.