Обычно еще при обструкциях ингаляции с беродуалом прописывают. Если есть небулайзер, то проконсультируйтесь у врача-может без антибиотиков обойдется
А рентген делали, чтобы пневмонию исключить?
Обычно еще при обструкциях ингаляции с беродуалом прописывают. Если есть небулайзер, то проконсультируйтесь у врача-может без антибиотиков обойдется
А рентген делали, чтобы пневмонию исключить?
Обязательно и срочно начните делать ингаляции с беродуалом. ЧАстое дыхание, обструкция — ребенок недополучает кислород. И да, Зиртек, если есть или что там у вас есть. По-хорошему бы проконсультироваться у хорошего пульмонолога. По поводу антибиотиков. Я сама без обоснования не давала. Но! У меня дети-астматики. Недавно сделали доче анализы на аллергены — у нее высокий титр на разные там бактерии, типа стафилококки и тп. Теперь, чтобы избежать неприятностей я даю антибиотик сразу же, при начале болезни. Иначе у нас дело доходит до приступов. А начинается все — как ОРВИ и «частое дыхание»
Отредактировано: tanky в 24 апр 2014, 10:17
Стабильность функционирования органов дыхания у детей определяется при помощи подсчета частоты дыхательных движений. Периодический контроль частоты дыхания позволяет контролировать состояние здоровья ребенка, а также определить наличие отклонений в развитии. Часто у ребенка родители могут диагностировать учащенное дыхание совместно с признаками высокой температуры. О чем свидетельствует такое явление, а также насколько оно является опасным.
Особенности частоты дыхания
Частое дыхание у ребенка свидетельствует о возникновении сбоев и отклонений в работе организма. Учащенное дыхание у ребенка имеет название тахипноэ, при котором глубина вдохов должна иметь постоянный характер, а увеличиваться должно только их количество. Если ребенок часто дышит, то свидетельствует это о развитии признаков кислородной недостаточности. Организм стремится восстановить стандартный процесс газообмена в организме.
Родители могут обнаружить временные признаки тахипноэ у ребенка, которые проявляются преимущественно перед развитием приступов бронхиальной астмы. Если ребенок дышит часто, то это не свидетельствует о самостоятельном заболевании, а скорее означает симптом другого недуга. На учащенное дыхание у детей влияют следующие факторы:
- Возраст. Малыш в возрасте до 1 года имеет более учащенное дыхание, чем дети постарше. Это обусловлено физиологическими особенностями.
- Вес. Чем больше вес малыша, тем тяжелее ему дышать, поэтому у полных деток наблюдаются симптомы тахипноэ.
- Физическая активность. После занятий спортом у детей и взрослых наблюдается учащение дыхания, что является абсолютно нормальным явлением, не свидетельствующем о серьезных заболеваниях.
- Самочувствие. Большинство заболеваний, как простуда с заложенностью носа, способствуют учащению дыхания. Ребенок при заложенности носа тяжело дышит, поэтому учащается дыхание, чтобы восполнить недостаток кислорода в организме.
- Травмы и индивидуальные особенности организма. Искривленная перегородка способствует тому, что малыш часто дышит.
Важно знать! Если родители самостоятельно не могут определить причины тахипноэ у малыша, необходимо показать его врачу для постановки диагноза.
Бронхит у детей симптомы и лечение комаровский
› Бронхит
09.02.2020
Производить лечение бронхита у детей, с точки зрения доктора Комаровского, должен только врач.
Пожаловаться на видео?
Выполните вход, чтобы сообщить о неприемлемом контенте.
Текст видео
Оказывается, бронхит — это не диагноз. Что же на самом деле может вызвать бронхит? Первые симптомы и рекомендации по лечению вирусных бронхитов. Возможные осложнения. Когда назначают антибиотики? Обструктивный бронхит. Какие существуют методы профилактики бронхита? Параметры воздуха в комнате больного ребенка и применение небулайзера.
(1 часть выпуска ШДК № 39, эфир от 25 Октября 2017)
Смотрите первыми новые выпуски и получайте ценные рекомендации от доктора Комаровского! , кликнув → https://goo.gl/WGruQw
↓Больше интересных ссылок ниже!↓
Источник: https://toyschain.ru/bronhit/bronhit-u-detej-lechenie-doktor-komarovskij.html
Особенности определения тахипноэ у деток
Когда у ребенка высокая температура, то определить это не составляет труда. Достаточно прикоснуться к лобику, чтобы понять, что у малыша жар. Каким же образом можно определить у крохи нарушение дыхательных функций? Для того чтобы подсчитать количество вдохов и выдохов, необходимо следить за движением грудной клетки. С каждым ее поднятием грудной клетки осуществляется вдох, а при ее опускании происходит выдох углекислого газа.
Врачи рекомендуют проводить подсчет вдохов в то время, когда ребенок спит. Сон – это лучший способ когда требуется проводить измерение температуры, а также подсчитывать тахипноэ. Во сне результаты подсчетов являются максимально правдоподобными и на их основании следует делать соответствующие выводы. Врачи осуществляют измерение дыхания при помощи фонендоскопа. При этом малыш должен находиться в состоянии покоя, для чего родителям следует отвлекать его, вести беседу или рассказывать сказку. Если малыш будет бояться, то результаты подсчетов будут недостоверными и завышенными, делать заключение на них нельзя.
Причины учащенного дыхания и повышенной температуры
Почему у грудничков наблюдается учащенное дыхание. Связано это прежде всего с несовершенностью дыхательной системы. Организм малыша адаптируется к окружающей среде, поэтому если грудничок тяжело дышит, то причин для беспокойства нет. Дыхательная система детей, которые родились раньше срока, будет созревать намного дольше, что также является абсолютно нормальным фактором. Если в паре с тахипноэ у ребенка обнаруживается повышение температуры, то свидетельствует это о различных заболеваниях. Рассмотрим данные заболевания подробно.
Учащенное дыхание во сне в детском возрасте может предшествовать о развитии следующих заболеваний:
- Простудные недуги. К таковым заболеваниям относятся: грипп, ОРВИ и простуда. Сопровождается тахипноэ повышением температуры, кашель, насморк и ослабленность организма.
- Аллергические процессы. Ребенку трудно дышать, если на него воздействует раздражитель. При развитии аллергических процессов у детей наблюдается отечность гортани, что приводит к учащенности дыхания. Если не оказать своевременно помощь, то малыш может умереть от недостатка кислорода.
- Бронхиальная астма. Учащение дыхания наблюдается во время обострения приступа астмы.
- Пневмония и плевриты. При пневмонии у детей возникают осложнения, в результате чего подскакивает резко температура до 39 градусов, а также у малыша возникают жалобы на трудности дыхания. При кашле может обнаруживаться выведение мокроты.
- Туберкулез. При туберкулезе температура повышается до 38 градусов, а также развиваются такие симптомы, как подкашливания и общая слабость организма.
- Хроническая форма бронхита. Основной признак хронического недомогания заключается в том, что кашель проявляется на протяжении длительного времени. При откашливании наблюдается выведение мокроты вместе с гноем.
Тахипноэ у ребенка может свидетельствовать о развитии патологий сердца и сосудов. Основные признаки патологий сердечно-сосудистой системы скрываются в частой одышке, потере веса, а также возникновении отечности и слабости. При этом ребенок часто вздыхает, а также периодически жалуется на сильное постоянное сердцебиение и одышку.
Частое дыхание может сопровождаться развитием тромбоэмболией, которая представляет собой закупоривание основного течения крови. Заболевание встречается крайне редко, но при его наличии требуется хирургическое вмешательство.
Важно знать! Родители могут попытаться самостоятельно определить причины тахипноэ у малыша, но при этом диагноз и лечение должен назначить врач.
Еще одной причиной развития тахипноэ является нервное перенапряжение. Дети, так же как и взрослые, подвержены негативному воздействию стрессов. Возникают стрессовые ситуации по самым различным причинам. Основные причины:
- отказ от посещения садика;
- отсутствие желания кушать манную кашу;
- налаживание отношений со сверстниками.
При нервных перенапряжениях у детей также наблюдается развитие тахипноэ, осложняющееся головными болями, повышенной возбудимостью, а также отсутствием аппетита. Температура по причине развития стресса зачастую не повышается, если не возникают осложнения.
Кашель учащенное дыхание у ребенка
Одышка у детей, причины одышки
Одышка может свидетельствовать о наличии серьезного заболевания у вашего ребенка. В этой статье мы рассмотрим все возможные причины появления одышки у детей.
Одышка из-за препятствия в дыхательных путях
У маленьких детей часто наступает одышка вследствие препятствий в дыхательных путях. Обилие носового секрета затрудняет дыхание во время кормления, а также в промежутках между приемами пищи, потому что некоторые дети не умеют достаточно широко раскрыть рот, когда у них забит нос.
Аллергический насморк. Рецидивирующая закупорка носа, особенно ночью у старших детей, прозрачным секретом с небольшим количеством слизи. Положительный аллергический тест (например, на постельную пыль) подтверждает диагноз.
Верхнечелюстной синусит. Хронически закупоренный нос (иногда только с одной стороны), носовой оттенок голоса, густой гнойный секрет, который виден также на задней стенке глотки. Рентгенологически — типичное затемнение придаточных пазух носа.
Инородные тела. Постоянная односторонняя секреция, иногда зловонно-гнойная или кровянистая. После местного применения препаратов, уменьшающих отек слизистой оболочки, при помощи ушного зеркала, обычно легко обнаруживают инородные тела.
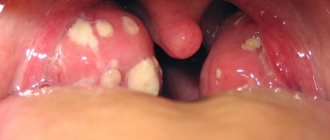
Ангина. При сильном увеличении миндалин выраженный лимфаденит регионарных шейных лимфатических узлов (отчетливо отграниченных, без перигландулярного отека) и вовлечение в процесс других групп лимфатических узлов или селезенки характерны для моноцитарной ангины. Сопутствующий отек небной занавески и язычка, сильная боль при глотании, саливация, невнятная речь, тризм, менингизм указывают на пара- или ретротонзиллярный абсцесс, который сопровождается регионарным лимфаденитом в пределах угла нижней челюсти (лимфатические узлы четко отграничены, без перигландулярного отека).
Осложнения
. нисходящий медиастинит, при перфорации абсцесса — аспирационная пневмония.
Дифтерия. Стекловидный отек небной занавески, сильно увеличенные миндалины (вначале без типичных наложений фибрина), лимфаденит желез угла нижней челюсти.
Одышка, вызванная инспираторным стридором
Стеноз гортани. Функциональные или анатомические стенозы гортани ведут к инспираторному стридору.
Симптомы
. шумный, стонущий или храпящий вдох с высоким звуком, который ослабевает или исчезает во время сна. Усиление шумов при крике в положении на спине, ослабление в положении на животе. Выдох бесшумный.
Пороки развития и нарушение иннервации.
Стридор может быть врожденным или появиться в первые недели после рождения вследствие пороков развития глотки, которые диагностируют ларингоскопически или рентгенологически. Чаще нарушение иннервации мышц гортани в сочетании с дисфункцией небной занавести обнаруживают у детей с мозговыми нарушениями. Однако бывают и случаи изолированного поражения в результате патологических родов. При этом другие мозговые симптомы отсутствуют. Хриплый голос может быть при параличе голосовых связок (ларингоскопия). Если рентгенологическое исследование функций исключает неврологические причины, можно предполагать повышенную подвижность надгортанника или черпаловидного хряща или травматическую дислокацию хряща голосовых связок (родоразрешение с наложением щипцов).
Ларингит. Внезапно появившийся на фоне благополучного анамнеза глоточный стридор у детей, как правило, является следствием острой инфекции верхних дыхательных путей и обычно диагностируется без труда.
Ларингоспазм. Необходимо исключить вызванный гипокальциемией ларингоспазм тетанического характера (в фазе выздоровления после рахита. при декомпенсированной целиакии. хронической почечной недостаточности и при гипопаратиреозе). Этот стридор также является инспираторный, звук его высокий, течение приступообразное или ограничено несколькими вдохами.
Воспаление надгортанника. Острое начало с глоточным стридором, сопровождающимся храпящими звуками, более выраженными на выдохе, чем на вдохе. При ларингоскопии виден воспаленный ярко-красный надгортанник.
Хроническая гиперплазия миндалин. Разрастание аденоидов и хроническая гиперплазия миндалин не только создают препятствие носовому дыханию, но и являются почвой для рецидивирующих инфекций и вызывают постоянный кашель. В редких тяжелых случаях они могут вызвать гипоксию вплоть до приступов судорог, патогенез которых установить нелегко.
Хронический трахеальный стридор. Хронический стридор вследствие стеноза трахеи является инспираторный и, если сужение находится очень глубоко, то и экспираторным. Если же стеноз локализуется ниже бифуркации, стридор чисто экспираторный. Трахеальный стридор, обусловленный «мягкой трахеей» или трахеомаляцией, исчезает по мере укрепления хрящевых колец ко 2-му году жизни. Подозрительным на наличие сосудистой аномалии как причины стеноза является стридор, который уменьшается в положении опистотонуса и при вытянутой шее и усиливается при согнутой шее, особенно в тех случаях, когда стридор сопровождается симптомами дисфагии, т. е. частой рвотой с приступами цианоза при кормлении и при рвоте. Для трахеального стридора характерно отсутствие ослабления во время сна.
Рентгенологически выявляется пупкообразное втяжение трахеи и иногда на той же высоте втяжение пищевода вследствие перекрещивания сосудов перед трахеей. В некоторых случаях ангиографически выявляют аномалию сосудов в виде двух дуг аорты, при этом правая дуга аорты соединяется с нисходящей частью левой дуги, которая и перетягивает трахею и пищевод; или это может быть ответвление правой подключичной артерии в виде a. lusoria, которая на пути к снабжаемому ею участку сужает пищевод.
Опухоли. Как причина хронического трахеального стридора опухоли могут быть диагностированы только рентгенологически. Гиперплазия тимуса у грудных детей не сопровождается хроническим стридором.
Острый трахеальный стридор. Острый трахеальный стридор у детей часто является осложнением инфекции верхних дыхательных путей раннего возраста. Дифференцировать с аспирацией инородного тела иногда трудно. Клиника острого трахеального стридора вследствие аспирации подразделяется на две фазы:
1. Непосредственно после того как ребенок ел орехи или играл с мелкими игрушками, возникают внезапные тяжелые приступы кашля, которые могут многократно повторяться.
2. Постепенно усиливающиеся приступы кашля (если инородное тело не удалено), позже признаки пневмонии. звонкий звук при перкуссии одного легочного поля и значительно ослабленное дыхание в другом.
Диагностика
. рентгенологически сегментообразное ателектатическое затемнение или долевой ателектаз, чаще в верхнем поле левого легкого, вздутие отдельных участков легкого вследствие клапанного стеноза бронха, который сопровождается перемещением средостения при вдохе в направлении стеноза или экспираторного обтурационного стеноза. Если при бронхоскопии обнаруживают и извлекают инородное тело, это окончательно подтверждает диагноз.
Одышка, вызванная экспираторным стридором
Трахеальный крупозный кашель на фоне ларинготрахеобронхита у детей, как правило, начинается инспираторными стридором, который, однако, при поражении более глубоких отделов дыхательных путей вскоре переходит в экспираторный. Чем ближе причина затрудненного дыхания к легкому, тем отчетливей экспираторный стридор приобретает спастический характер и тем е большей вероятностью он сопровождается цианозом (вследствие повышенного восстановления гемоглобина) и приводит к респираторному ацидозу. Такая картина характерна для тяжелых приступов бронхиальной астмы. Спастическое дыхание с затяжным выдохом и тихим свистом, а также с мелкопузырчатыми незвонкими хрипами характерно для нисходящих заболеваний дыхательных путей у детей раннего возраста. Аускультативные и перкуторные данные при бронхиолите у грудного ребенка, астматическом спастическом бронхите у ребенка раннего возраста и бронхиальной астме у ребенка старшего возраста идентичны (эмфизема легких. низкое стояние диафрагмы, очень громкий и звонкий перкуторный звук над всеми легочными полями): экспираторный стридор, свистящее дыхание, свист, гудение и мелкопузырчатые незвонкие хрипы. Наконец, симптомы перегрузки правого сердца вплоть до застойной сердечной недостаточности с увеличением печени.
Дифференциальный диагноз следует ставить с учетом возраста ребенка (в возрасте до 5 лет бронхиальная астма бывает редко). Необходимо также учитывать, что бронхиолит и астматический бронхит всегда развиваются на фоне или вслед за вирусной инфекцией верхних дыхательных путей, тогда как бронхиальная астма при наличии склонности к аллергическим реакциям может провоцироваться и психическими факторами (страх, стресс), физической нагрузкой (спорт, буйные игры).
Легочная одышка
Для дыхательных нарушений, связанных с патологией легких, характерен цианоз, обусловленный недостаточностью насыщения гемоглобина кислородом. Если респираторная недостаточность отмечается с периода новорожденности, нужно исключить порок развития легкого. Следует, однако, отметить, что даже агенезия одного легкого может длительно клинически не проявляться (разве что одышкой во время кормления) и лишь случайно обнаруживается при рентгенологическом исследовании. Аплазией легкого в отличие от агенезии мы называем такое состояние, когда на пораженной стороне все же есть остаток бронха.
Лобарная эмфизема. Симптомы лобарной эмфиземы (одышка, стридор, постоянный цианоз или приступы цианоза при нагрузке, рефлекторный кашель) появляются уже в период новорожденности. Эта патология — результат недоразвития бронхиальных хрящей или отсутствия эластичных волокон в пораженном легочном сегменте.
Диагностика
. на рентгенограмме видно вздутие одной из долей легкого (чаще левой верхней доли) со смещением средостения; в пораженной доле возможны локальные ателектазы на фоне множественных очагов повышенной прозрачности; купол диафрагмы уплощен. Необходим динамический рентгенологический контроль за смещением средостения с тем, чтобы не пропустить показаний к резекции доли. Дифференциальную диагностику проводят с кистами, образовавшимися в результате стафилококковой пневмонии. и врожденными кистами.
Парез диафрагмы. Парез диафрагмы, обусловленный родовой травмой, диагностируют рентгенологически. Он является причиной одышки, обычно бывает односторонним и часто сочетается с ипсилатеральным поражением нервного сплетения.
Заболевания легких. Хроническая легочная одышка у детей старшего возраста часто обусловлена заболеваниями легких, которые сопровождаются значительным сокращением дыхательной поверхности, уменьшением эластичности легких (легочный фиброз, прогрессирующая легочная дистрофия) или вследствие поражения плевры уменьшают дыхательную экскурсию.
Диагностика
. рентгенологическое исследование, функциональные легочные пробы.
Пиквикский синдром. У сильно ожиревших детей с этим синдромом имеет место альвеолярная гиповентиляция вследствие высокого стояния диафрагмы, которая приводит к хроническому или приступообразному повышению РСо2 и снижению насыщения крови кислородом. Реактивная полицитемия, одышка, цианоз и приступы сонливости с короткими эпизодами апноэ дополняют клиническую картину.
Все причины острой легочной одышки, как правило, могут быть выявлены путем аускультации, перкуссии или, что надежней, рентгенологически.
Сердечная одышка
Сердечная одышка относится к экспираторному или смешанному инспираторно-экспираторному типу. Дыхание поверхностное, учащенное, одышка усиливается в положении лежа; сидя больной чувствует себя лучше (ортопноэ); недостаток воздуха иногда ощущается приступообразно (тахипноэ пароксизмального типа). По всему легкому выслушиваются влажные хрипы. Постановку диагноза облегчают характерные симптомы: большая, плотная застойная печень (иногда увеличена и селезенка), тахикардия, экстрасистолия, выпадения пульса, отеки, концентрированная моча и протеинурия.
Метаболическая одышка
Ацидоз. При гипервентиляторном типе дыхания ацидоз.
Диагностика
. запах ацетона изо рта, ацетон в моче, кислая реакция мочи, метаболический ацидоз по результатам анализа газов крови. Причины ацидоза у детей:
1. Кетонемия при интоксикации, циклически-кетонемической рвоте, диабетической прекоме и коме, голодании, гипогликемии, лихорадке, тиреотоксикозе.
2. Уремия (почечная недостаточность, в особенности тубулярные нарушения, при этом моча прозрачная, щелочная или слабокислая.
3. Отравления (особенно салицилатами).
Алкалоз. Одышка с учащенным поверхностным дыханием подозрительна на метаболический алкалоз.
Диагностика
. в крови высокий рН, низкий стандартный гидрокарбонат, Рсо2 снижено, моча щелочная.
Причиной алкалоза и снизанных с ним дыхательных нарушений могут быть:
1. Неукротимая рвота (гипертрофический стеноз привратника).
2. Частые промывания желудка (без введения поваренной соли).
3. Гиперальдостеронизм. Первичный гиперальдостеронизм (синдром Конна) характеризуется гипертонией, гипернатриемией и гипокалиемией. При вторичном нефрогенном альдостеронизме наряду с гипокалиемией обычно имеет место гипохлоремический почечный ацидоз. Синдром Барттера не сопровождается гипертонией.
4. Синдром недостаточности калия.
5. Состояние после форсированного диуреза.
6. Гипервентиляционный синдром (респираторный алкалоз) при лихорадке, сердечной недостаточности, отравлениях.
7. Психогенная гипервентиляция.
Церебральная одышка
Характерный тип дыхания: глубокое, учащенное, неритмичное (дыхание Биота) или периодическое (дыхание Чейна-Стокса). Основное заболевание обычно диагностируют по характерной симптоматике (энцефалит, менингоэнцефалит, мозговые кровоизлияния, объемные процессы). Не следует забывать, что непосредственной причиной периодического дыхания могут быть также тяжелая сердечная недостаточность или передозировка опиатов.
Гиповентиляционная одышка
Вследствие отсутствия характерной симптоматики клинически ее нелегко диагностировать. Она часто бывает у новорожденных, перенесших родовую травму, у детей с синдромом дыхательных нарушений. Ее причиной может быть также слабость дыхательной мускулатуры.
Диагностика
. анализ газов крови указывает на респираторный ацидоз.
Редкие причины дыхательных нарушений
Синдром Уилсона-Микити. У новорожденных с массой тела меньше 1500 г примерно на третьей неделе жизни появляются нарастающая одышка, тахипноэ, приступы остановки дыхания, легкий цианоз, прогрессирующее втяжение уступчивых мест грудной клетки, как при синдроме дыхательных расстройств.
Причина
. незрелость легких, длительная подача кислорода под давлением во время механической вентиляции легких.
Диагностика
. рентгенологически — ретикулярные затемнения и кистоподобные просветления, особенно в фазе выздоровления.
Идиопатический артериосклероз раннего возраста. В первые месяцы жизни заболевание проявляется одышкой, тахипноэ, нарастающим цианозом, приступами кашля, рвотой, отказом от пищи. При клиническом исследовании обнаруживают расширение сердца, признаки инфаркта миокарда на ЭКГ. На основании перечисленных симптомов картина пневмонии становится все более ясной даже без изменения аускультативных и рентгенологических данных. Гистологически находят облитерирующий и кальцифицирующий эндартериит.
Синдром Бланда-Уайта-Гарленда. На 2-3-м месяце жизни вследствие сердечной недостаточности возникают тахипноэ и цианоз при нагрузке, в особенности во время кормления. Границы сердца расширены, сердечная мышца гипертрофирована. Причина — аномалия коронарных артерий (левая коронарная артерия отходит от легочной артерии).
Фиброэластоз эндокарда. В течение первых 6 недель жизни появляются и нарастают одышка, бледность, кардиомегалия (обычно шумы не выслушиваются), застойная печень, небольшие отеки. При хронических формах, начиная со второго полугодия жизни, симптоматика становится более выраженной в связи с утолщением эндокарда, сопровождающимся гипертрофией сердца (последствие внутриутробного заболевания или вирусного миокардита).
Синдром Кофферата. Парез диафрагмы у новорожденных вследствие травматического повреждения шейного сплетения в родах при наложении щипцов или при тракции за плечи (в ягодичном предлежании) сочетается с синдромом Горнера и акушерским параличом.
Синдром Кугеля-Столоффа. Одышка, толчкообразное дыхание, цианоз, пароксизмальная тахикардия, нарастающая сердечная недостаточность вследствие кардиомегалии, обусловленной дистрофией миокарда с интерстициальным фиброзом и отложением жира. Фиброз эндокарда отсутствует. На ЭКГ низкий вольтаж и удлинение интервала Р-Q.
Синдром Помпе. При гликогенозе III типа в первом полугодии жизни отмечают нарастающую одышку, кардиомегалию, умеренную гепатомегалию. Другие аномалии обмена веществ, сопровождающиеся ацидозом или центральным нарушением дыхания.
Синдром Ундине. У детей раннего возраста синдром проявляется симптомами прогрессирующей дыхательной недостаточности: цианозом, респираторным ацидозом, и, наконец, нарушением механизма автоматического регулирования дыхания. Причиной является повреждение центральных хеморецепторов или слабый ответ на раздражители, стимулирующие дыхание.
Альвеолярный легочный протеиноз. Прогрессирующая дыхательная недостаточность с тахипноэ, кашлем, иногда с мелкопузырчатыми хрипами, позже цианоз с полиглобулией и деформацией пальцев по типу барабанных палочек.
Диагностика
. рентгенологически находят мелкопятнистое неравномерное затемнение легких без реакции корней, обусловленное внутриальвеолярными отложениями белка и последующими нарушениями диффузии вследствие патологии альвеолярных покровных клеток.
Синдром альвеолярного капиллярного блока. Прогрессирующая одышка, гипервентиляция, тахипноэ, цианоз и пальцы в виде барабанных палочек, правосердечная недостаточность с нарушением капиллярного кровотока и газообмена по разным причинам.
Синдром Целена-Галлерстедта. Приступы одышки с рецидивирующими легочными кровотечениями и гипохромной анемией.
Рентгенологически
. сетчатый рисунок легких в прикорневой зоне.
Синдром Хаммена-Рича. Нарастающая одышка, рефлекторный кашель с хрипами, тахипноэ, цианоз, полиглобулия, пальцы в виде барабанных палочек вследствие прогрессирующего интерстициального легочного фиброза.
Синдром Жюльена Мари. Легочная одышка с коклюшеподобным кашлем у грудных детей вследствие ретикулоэндотелиоза с преимущественным поражением легких.
Синдром Мак-Лауда. Нарастающая одышка и дыхательная недостаточность при рецидивирующих бронхитах вследствие односторонней частичной закупорки бронхиол (синдром прогрессирующей легочной дистрофии).
Синдром Мунье-Куна. Постоянная одышка с сильным кашлем и рецидивирующей пневмонией при врожденной трахеобронхомегалии.
Женский журнал www.BlackPantera.ru: Г. Эвербек
Кашель у ребенка, симптомы, причины, лечение
Почему ребенок кашляет?
Кашель — защитная реакция организма, вызванная раздражением дыхательных путей. Раздражение может быть вызвано разными причинами. Кашель возникает, если ребенок поперхнулся и в его дыхательное горло попали кусочки пищи или какое-либо инородное тело. Кашель может возникать при затекании слизи из носа и глотки. Кашель может быть вызван дыхательной аллергией. И кашель является характерным проявлением простуды.
Какие средства могут облегчить кашель?
В зависимости от возбудителя, вызвавшего заболевание, и реакции на него ребенка в одних случаях кашель является сухим, навязчивым, в других — влажным с отхождением мокроты. Соответственно и лечение должно различаться. При сухом навязчивом кашле ребенку будет легче, если ему будут назначены средства, смягчающие слизистые оболочки. Ребенок меньше кашляет, когда находится в теплом помещении с увлажненным воздухом. По возможности в этот период нужно стараться оберегать ребенка от перепадов температур воздуха. Если причина кашля — воспаление верхних отделов дыхательных путей, хорошо помогает полоскание горла смягчающими отварами трав (например, ромашки, шалфея). В некоторых случаях (при навязчивом мучительном кашле) применяют противокашлевые средства — препараты подавляющие кашлевой рефлекс. Причем в одних случаях, например при гриппе, используют средства, снижающие раздражимость слизистых оболочек, — либексин, левопронт, а в других — препараты, подавляющие активность кашлевого центра в головном мозге (синекод, глаувент, тусупрекс).
При влажном кашле необходимо, наоборот, всячески способствовать откашливанию из дыхательных путей. Влажный кашель появляется тогда, когда в дыхательных путях ребенка скапливается мокрота. Мокрота представляет собой скопления слизи, гноя, образующиеся в процессе воспаления. Мокрота содержит микробы, и если ребенок своевременно ее не откашливает, то затекание мокроты в более глубокие отделы дыхательных путей приводит к распространению инфекции.
Средства «от кашля» в большинстве своем помогают откашливанию мокроты и только таким образом в конечном итоге способствуют прекращению кашля, т. е. предназначены «для кашля».
К таким средствам относят отхаркивающие микстуры (экстракт корня солодки, отвар теория алтея, настой термопсиса, пертуссин и др.), которые усиливают кашлевой рефлекс. Как всякое лекарство, отхаркивающие микстуры в случае избыточного их употребления способны вызвать нежелательную реакцию, в частности рвоту. Отхаркивающим действием обладают отвары ряда трав: аира, аниса, первоцвета, фиалки, солодки, мать-и-мачехи.
Другую группу средств, применяемых при затрудненном отхождении мокроты, составляют разжижающие средства. К ним относят 2% раствор йодистого калия, который дают по 1-2 чайные ложки 3-4 раза в день после еды в стакане молока (так как возможно раздражение желудка), а также ряд лекарственных препаратов (мукалтин, бромгексин, флуимуцил, лазолван и др.). Способностью разжижать мокроту обладают отвары некоторых трав: алтея, багульника, валерианы, донника, льна, мха исландского, сосновых почек.
С целью уменьшения вязкости и улучшения эвакуации мокроты при ларингитах, трахеитах и бронхитах проводят ингаляции. Самый простой вариант ингаляции заключается в том, что мама с ребенком закрываются в ванной комнате и, включив горячий душ, вдыхают горячий влажный воздух.
В домашних условиях также доступными являются паровые содовые ингаляции. Ребенка дошкольного возраста усаживают и крепко удерживают на коленях кого-нибудь из взрослых. Это делается для того, чтобы уберечь ребенка от ожога. На пол между ног взрослого устанавливают кастрюлю с заранее за-кипяченым 2% раствором соды (соду добавляют из расчета 5 чайных ложек на 1 литр воды). Взрослого вместе с ребенком закрывают одеялом, и они в течение 5-10 минут вдыхают пар. Вместо содового раствора в кастрюлю может быть налит отвар трав, например, фиалки, эвкалипта, ромашки. Если ребенок школьного возраста, необходимость в его фиксации отпадает. Ребенок дышит непосредственно над кастрюлей либо (лучше) через бумажную воронку, приставленную к кастрюле.
Откашливанию также способствует вибрационный массаж грудной клетки. Ребенка укладывают на живот на твердой поверхности и ребром ладони производят легкие короткие поколачивания по всей задней поверхности грудной клетки. После этого ребенку предлагают откашляться. Такую процедуру целесообразно проводить, если ребенок кашляет вяло, несмотря на наличие хриплого дыхания.
Таким образом, назначение симптоматического лечения по поводу кашля является непростой задачей, требующей дифференцированного подхода. Откашливающее средство, помогавшее вашему ребенку при одном заболевании, может повредить при стереотипном его применении при последующих болезнях.
Когда мой ребенок простужен, у него бывают кашель и одышка. Значит ли это, что у него астма?
Возможно. Простуды (иначе говоря, инфекции верхних дыхательных путей) — самая вероятная причина одышки у младенцев и детей до трех лет. Их маленькие дыхательные пути легко воспаляются и сужаются под действием инфекции. Большинство терапевтов говорят, что у ребенка астма, после нескольких приступов или если одышка повторяется в течение нескольких месяцев или лет. Но как это ни называй, если ребенку действительно трудно дышать, возможно, ему нужны лекарства от астмы. Бронхорасширители (например «Альбутерол» или «Левалбутерол») часто принимают с помощью распылителя или ингалятора, чтобы открыть дыхательные пути и облегчить ребенку дыхание во время приступа. Возможно, в течение нескольких дней придется принимать стероиды в таблетках, чтобы снять воспаление и подсушить слизь в легких. Кроме того, ребенку, возможно, придется круглый год или, во всяком случае, в зимние месяцы, когда простуда наиболее вероятна, ежедневно принимать лекарства (таблетки или ингаляции), чтобы защитить дыхательные пути и предотвратить одышку. С возрастом дыхательные пути станут шире и проблемы, возможно, исчезнут. Если кто-то в семье уже страдал астмой, аллергическими заболеваниями или экземой, возможно, симптомы болезни у ребенка останутся, и диагноз «астма» будет поставлен официально.
Если вам кажется, что у ребенка одышка, сообщите об этом педиатру. Он прослушает легкие и назначит соответствующее лечение.
Что такое РСВ? Это опасно?
РСВ — это респираторно-синцитиальный вирус. У детей постарше и взрослых он вызывает сильный насморк, какой бывает почти каждую зиму. У маленьких детей проявления инфекции бывают разными: от легких признаков простуды до серьезных проблем с легкими. Обычно это зависит от возраста и предшествующих проблем со здоровьем (недоношенность, сердечные или легочные заболевания). РСВ чаще всего встречается зимой.
У новорожденных и младенцев РСВ может перейти в легкие и вызвать капиллярный бронхит, воспаление или инфекцию в крошечных дыхательных путях. В результате у ребенка может быть сильно затруднено дыхание, особенно у недоношенных младенцев или у тех, кто страдает болезнями сердца или легких. Таким детям, входящим в группу риска, можно сделать специальную прививку препарата «Синагис», чтобы предотвратить РСВ. Ее делают каждый месяц с октября по апрель, когда РСВ наиболее распространен. Спросите у педиатра, нужна ли вашему ребенку такая прививка. Лекарства от РСВ нет, только симптоматическое лечение вроде отсасывания носовой слизи. Даже лекарства от астмы, которые часто используют при одышке, вряд ли помогут избавиться от нее в случае РСВ. Если у ребенка затруднено дыхание, возможно, его придется положить в больницу, где ему будут давать кислород, лечить дыхательные пути или бороться с обезвоживанием.
Немедленно звоните врачу, если у младенца простуда и при этом учащенное дыхание (более 60 вдохов в минуту), вы слышите хрипы или присвист в горле, заметили ретракцию (западение кожи над или под ребрами при каждом вдохе), если ребенок не может нормально есть, пить или спать.
У большинства детей от года до трех при РСВ бывают насморк и заложенный нос. Иногда развивается капиллярный бронхит (как и у новорожденных и младенцев, о чем говорилось на стр. 98), но после осмотра врача обычно достаточно домашнего лечения. РСВ — обычный вирус, и если дыхание не затруднено, то болезнь пройдет сама. РСВ чрезвычайно заразен, поэтому малыша лучше не подпускать близко к новорожденным и почаще мыть ему руки.
Если ребенок дышит с присвистом или с трудом, звоните врачу.
У моего ребенка сильный кашель. Нести его к врачу? Как узнать, не пневмония ли это?
Кашель чаще всего бывает вызван попаданием слизи в носоглотку при насморке, а вовсе не воспалением легких. Как определить разницу? Обычно если у ребенка насморк и в промежутках между приступами кашля он чувствует себя неплохо, можно просто подержать его дома под вашим присмотром. Хотя кашель иногда не проходит неделями, после 4-5 дней ухудшения уже не должно быть. Но если у ребенка учащенное дыхание, кашель не ослабевает в течение недели или становится сильнее, повышается температура, необходимо показать ребенка врачу. Иногда так развивается серьезная инфекция, в частности пневмония. В этом случае может понадобиться лечение антибиотиками.
Немедленно звоните врачу, если заметили признаки затрудненного дыхания — присвист или хрипы, западение кожи над или под ребрами (ретракцию), приподнимающийся и опускающийся при каждом вздохе живот или боль в груди. Кроме того, запишитесь на прием к педиатру, если кашель не дает ребенку заснуть всю ночь или если у него поднялась температура.
У многих родителей это слово тут же ассоциируется с рвотой или диареей. Однако обычный, не желудочный грипп — это респираторное заболевание. К его симптомам относятся повышенная температура (обычно выше 39 °С), ломота во всем теле, боли в горле, насморк, кашель и сильная слабость. Для здорового в целом человека самочувствие при гриппе — пожалуй, самое отвратительное, что ему приходилось испытывать в жизни. Примерно через неделю симптомы обычно исчезают, но некоторым детям становится хуже, ( и их приходится госпитализировать. Увы, грипп до сих пор уносит ежегодно тысячи жизней. Лучший способ защитить свою семью от гриппа — вакцинация. Ее рекомендуется делать ежегодно всем, начиная с шестимесячного возраста. Это может быть укол или спрей для носа, который сейчас рекомендуют детям старше двух лет. Не беспокойтесь: от вакцины вы гриппом не заболеете.
Если вам кажется, что у кого-то в семье грипп, как можно скорее обращайтесь к врачу. В некоторых случаях он может выписать антивирусное средство, чтобы смягчить симптомы болезни и снизить вероятность заражения других членов семьи.
Вчера ночью мой ребенок проснулся от страшного лающего кашля. Что это такое?
Обычно лающий кашель означает круп. Это вирусная инфекция, вызывающая отек верхних дыхательных путей, гортани и трахеи (но не легких). Она вызывает характерный лающий кашель и хрипоту. У детей постарше и взрослых обычно наблюдаются громкий кашель и хрипота или обычные симптомы простуды. Поскольку это вирус, антибиотики тут не помогут.
У детей до трех лет воспаление иногда бывает тяжелым и даже вызывает стридор — громкий свистящий звук на вдохе, похожий на одышку. Обычно пик болезни приходится на вторую или третью ночь, поэтому, даже если на следующий день ребенку стало лучше, покажите его врачу, чтобы узнать, нужно ли какое-то лечение.
Если у ребенка начался стридор (свистящее шумное дыхание), погуляйте с ним 20 минут прохладным вечером на улице или побудьте с ним в ванной комнате, полной пара. Увлажнитель воздуха или пульверизатор в спальне тоже помогает.
Если стридор не ослабевает и состояние ребенка ухудшается, ему трудно дышать, он не может глотать или изо рта у него течет слюна, позвоните врачу или вызовите «скорую помощь». Возможно, ребенку нужны стероидные препараты или специальная ингаляционная терапия, чтобы снять воспаление и облегчить дыхание.
Кашель по ночам не дает вам заснуть?
Если ночной кашель не сопровождается повышенной температурой или другими симптомами, возможно, это вовсе и не инфекция. Кашель, особенно по ночам, — частый признак астмы. Иногда он также служит признаком того, что при насморке или гайморите слизь попадает в горло, когда ребенок лежит. Это может быть вызвано аллергией или инфекцией (простудой или гайморитом). Тщательное обследование у педиатра, скорее всего, поможет определить причину кашля и назначить необходимое лечение.
Источники: https://www.blackpantera.ru, https://www.sweli.ru/deti/zdorove/detskie-bolezni/kashel-u-rebenka-simptomy-prichiny-lechenie.html
Следующие статьи:
- Постоянный кашель у ребенка
- У ребенка кашель форум
- Простудный кашель у ребенка
10 сентебря 2020 года
Комментариев пока нет!
Особенности лечения тахипноэ
Тахипноэ, как и повышение температуры, является признаком развивающихся заболеваний, поэтому лечение должно быть комплексным. Для начала требуется определить причины учащенного дыхания, а для этого обязательно покажите малыша педиатру.
Своевременное обнаружение таких признаков, как тахипноэ и повышение температуры тела позволяет предупредить заболевания и исключить развитие осложнений. На основании проявляющейся симптоматики врач поставит диагноз, после чего назначит лечение.
Прежде чем осуществлять лечение, нужно убедиться в его целесообразности. Если назначенные препараты не оказывают положительного эффекта, следует сообщить об этом доктору. Часто родители полагают, что заложенность носа не представляет особой опасности для его здоровья, так как все дети страдают насморком. Мало кто знает, что если не лечить насморк, то он переходит в хроническую форму, а также вызывает различные осложнения в виде ринита, ларингита, отита, бронхита и т.п. Своевременное оказание помощи ребенку позволяет исключить развитие многих серьезных видов недугов.
Лечение бронхита у детей по доктору комаровскому – Пульманолог
Производить лечение бронхита у детей, с точки зрения доктора Комаровского, должен только врач.
Основные причины
Главную роль среди причин заболевания бронхитом у ребёнка занимают вирусы: аденовирусная инфекция, респираторно-синцитиальная вирусная инфекция, вирусы гриппа и парагриппа. Бактериям, грибам, хламидиям и микоплазмам отводится второстепенное значение.
Доктор Комаровский также указывает что первопричиной острого бронхита у детей в 99% случаев являются вирусы. Оставшийся один процент разделяют между собой бактерии, грибы и аллергены.
Клинические проявления бронхита
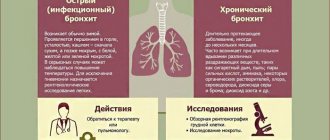
Бронхит по течению классифицируют на острый, рецидивирующий и хронический.
Острый бронхит доктор Комаровский представляет как воспаление слизистой оболочки бронхов. Заболевание имеет склонность к самоизлечению и в типичных случаях ребёнок болеет не более трёх недель.
Главным клиническим проявлением любого бронхита у детей является кашель. Он может быть непродуктивный или сухой (без выделения мокроты) и продуктивный или влажный (с выделениями мокроты).
Слизистая оболочка дыхательной системы продуцирует слизь постоянно, которая и называется мокротой. Тяжело преувеличить её защитные свойства у ребёнка, поскольку высокая концентрация протекционных факторов (иммуноглобулинов, лизоцима), а также движение ресничек, покрывающих слизистую бронхов — главнейшие факторы борьбы с микроорганизмами.
- для адекватного функционирования легких мокрота должна иметь типовые физико-химические свойства (нормальные вязкость, текучесть);
- отхождение нормальной мокроты вовремя — неотъемлемая составляющая выздоровления.
Другие симптомы начинающего бронхита у детей, такие как насморк, повышение температуры тела, общая слабость, типичны в начальных стадиях и для ОРВИ.
Все эти симптомы — следствие воспалительного процесса в бронхах и, естественно, сопровождаются усилением выработки мокроты.
Чтобы она не утратила своих физико-химических нормальных характеристик, доктор Комаровский необходимой составляющей указывает чистоту и прохладность окружающего воздуха в помещении.
Самовольно просушенный и теплый воздух провоцирует подсыхание мокроты и способствует повышению температуры тела.
Доктор Комаровский в этом случае советует большое потребление жидкости, делая очередной важный вывод: старание как можно больше пить разжижает кровь и соответственно облегчает выведение жидкой мокроты.
Если температура тела повышается значительно (у детей больше 38 градусов), приём жаропонижающих Комаровский считает оправданным.
О кашле
Большинство противокашлевых препаратов, по сути, не прекращают кашель, а видоизменяют его из сухого на влажный. Этому преобразованию Комаровский отводит отдельную нужную и важную роль.
Кашель – это способ очистки бронхов от избытка патологической мокроты. Названия этих средств всем хорошо известны и производятся они в большинстве своем из растений.
Фармакотерапия кашля (не растительного происхождения) также весьма эффективна, но ограничивается небольшим (до десяти) списком.
Лечение отхаркивающими средствами при бронхите снижает на порядок вероятность осложнений в виде воспаления лёгких у ребёнка, но при неукоснительном соблюдении таких условий: необходимо много и часто пить, и дышать чистым прохладным воздухом.
Общеизвестная информация об активизации бактерий когда ребёнок часто болеет ОРВИ является великим соблазном для применения антибиотиков или сульфаниламидов как со стороны врача, так и родителей.
Доктор Комаровский напоминает об увеличении вероятности осложнений у детей в виде пневмонии при профилактическом приёме антибактериальных препаратов при острых респираторных вирусных инфекциях.
Лечение антибиотиками прописывает только квалифицированный врач.
Лечение бронхита
Решение, где осуществлять лечение, в пользу стационара или поликлиники определяется совокупностью факторов. Прежде всего необходимо принимать во внимание возраст пациента, симптомы и реальную тяжесть самого бронхита.
Сопутствующие симптомы дыхательной и сердечной недостаточности, наличие обструктивного синдрома – прямые указания к госпитализации.
Помимо дополнительных методов физикального исследования (прослушивание и постукивание), для достоверности прибегают к клиническому анализу крови и рентгенологическому обследованию, позволяющим принять наиболее правильный подход в вопросе госпитализации и произвести оптимальное лечение.
Лечение неосложненного бронхита можно проводить дома. При отсутствии высокой температуры применяют разносторонние физиотерапевтические процедуры и массаж. Эти действия явно повышают качество процесса выздоровления.
Можно ли часто купать ребёнка при бронхите и способно ли купание облегчить симптомы бронхита?
Лечение всегда сложнее профилактики и поэтому необходимо предотвращать образование сухих корочек слизи и поить ребёнка, увлажнять воздух и часто проветривать помещение, а ингалировать детей в присутствии врачей. Доктор Комаровский подсказывает, что купать ребёнка можно после болезни.
Компрессы при бронхите
Компрессы относят к отвлекающим процедурам и прежде, чем лечить бронхит у детей применяя компрессы, доктор Комаровский предлагает усвоить несколько несложных, но весьма важных правил:
- компрессы не являются безотлагательным и необходимым мероприятием;
- если недостаточно информации о методике проведения -не используйте компрессы в лечении;
- при плаче и сопротивлении со стороны ребёнка не стоит использовать компресс и принудительно лечить.
Действительно, согревающие компрессы часто распространённая и совершенно безвредная манипуляция. Теоретически компресс имеет три слоя: влажный внутренний, средний изолирующий и наружный утепляющий.
На сегодняшний день немногие придерживаются правил изготовления компресса, но значительная часть родителей уверены в скорейшем выздоровлении своих детей при использовании технологии наложения компресса. Обычно режим предусматривает 4-8 часов использования компресса и 1-2 часа отдыха.
Если применить компресс у Вас не получается, не доставляйте собственным детям неприятных ощущений – прекратите процедуру!
Источник:
Суть болезни
Чтобы понять эту болезнь, необходимо заглянуть внутрь нашего организма и увидеть механизмы работы дыхательной системы. Начинается все с гортани, ниже которой располагается трахея. Именно от трахеи отходят два бронха в левое и правое легкое. Бронхи по форме напоминают две трубы с множеством ответвлений. Последние отвечают за снабжение легких кислородом.
Когда внутрь бронхов попадают вирусы и начинают там размножаться, организм реагирует на атаку пришельцев и на слизистой оболочке возникает локальный отек и воспаление.
Просвет бронхов значительно сужается и в нем образуется слизь, которая также является своеобразной реакцией на раздражители. Слизь и отек становятся барьером на пути воздуха к легким, поэтому внутри бронхов возникает спазм.
Этот спазм заставляет нас кашлять и избавляться от образовавшейся слизи.
Доктор Комаровский отмечает, что именно эти три основных момента (спазм, отек, слизь) и приводят к диагностированию у детей бронхита. Воспалительный процесс в бронхах сопровождается также дополнительными симптомами – затрудненное дыхание, повышенная температура, слабость, хрипы в грудной клетке.
Заблуждения
Самым распространенным заблуждением касательно бронхита Комаровский Е. О. считает то, что он может возникать из-за переохлаждения организма ребенка.
На самом деле даже тепло одетый и здоровый малыш может легко подхватить вредоносный вирус, находясь в многолюдных местах (детском саду, школе, транспорте).
Другое дело, что активно развиваться вирус начинает чаще всего на фоне вирусной инфекции, которую принято называть простудой.
Следующее заблуждение касается происхождения болезни. В абсолютном большинстве случаев бронхит имеет вирусную природу. На долю бактериальных и грибковых бронхитов приходится не более 1% случаев и они отличаются серьезным и опасным течением заболевания.
Кроме этого доктор Комаровский Е. О. отмечает, что нередко врачи принимают за бронхит пересыхание внутренней оболочки бронхов.
Когда у ребенка наблюдается насморк и он не может дышать носом, а делает это ртом, у него пересыхают стенки бронхов и это вызывает симптомы бронхита – сухой кашель, затрудненное дыхание.
Чтобы исключить такой момент из предполагаемых причин болезненного состояния ребенка, важно придерживаться основных правил. Доктор Комаровский Е. О. говорит, что детям необходимо обеспечить обильное питье, следить за температурой и влажностью воздуха в комнате.
Диагностирование
Диагностикой бронхита у детей должны заниматься специалисты. Самостоятельно делать выводы и начинать домашнее лечение категорически запрещено. Особенно если вы собрались давать ребенку антибиотики. С этой категорией лекарств следует быть предельно осторожными.
Профессиональный терапевт должен послушать дыхание пациента. Если он услышит характерные хрипы в области бронхов, спазмы и другие неровности и затруднения, тогда можно с большой долей вероятности ставить диагноз острый вирусный бронхит.
Для 100% достоверности также потребуется сдать анализ крови.
Бактериальный бронхит диагностируется таким же образом, но заподозрить его можно по дополнительным внешним симптомам. При бактериальной инфекции ребенку становится очень плохо.
Температура удерживается на критических показателях, дети ослабевают, их знобит. На лицо серьезная интоксикация организма. В таком случае требуется немедленная госпитализация.
Речи о том чтобы вылечить бактериальный бронхит самостоятельно домашними или народными средствами не может идти.
Полезные советы
Главный совет, который Комаровский Е. О. пытается донести до родителей – не пытайтесь залечить своего ребенка таблетками, а помогите его организму справиться сосложившейся ситуацией. Если ваш лечащий педиатр настоятельно рекомендует антибактериальные средства, не стесняйтесь уточнить, почему и просите прямые доказательства необходимости такой терапии.
В качестве вспомогательного средства для лечения могут быть назначены чаи на основе лекарственных трав и отхаркивающие сиропы.
Они помогут убрать неприятные симптомы и особенно нужны при частом ночном кашле. Постельный режим детям соблюдать не обязательно, если общее состоянии у них удовлетворительное.
Наоборот горизонтальное положение способствует застою слизи в бронхах и тогда лечение может затянуться.
Если у вашего ребенка бронхиты случаются часто, постарайтесь понять, почему так происходит, а не бегите за очередной порцией препаратов для лечения характерных симптомов. Возможно, кашель имеет аллергическую природу.
Обратите внимание на средства бытовой химии, питание. И, конечно, следите за микроклиматом в квартире. В идеале температура должны быть в пределах +18-+22°С, а влажность воздуха 50-60%.
Добиться этого можно частыми проветриваниями, установкой регулятора на батарею и электрическим увлажнителем.
«Обструктивный бронхит и его лечение»
Данное заболевание — серьезный повод обратиться к профессионалам и специалистам. Однако для домашнего лечения подойдет и видео, представленное ниже.
Источник:
Бронхит у детей, лечение, доктор Комаровский даёт советы
Бронхит. Многих пугает это слово, особенно в том случае, если оно касается детского организма. Часто это заболевание окружено множеством домыслов и не совсем правильно воспринимается взрослыми. По этой причине частенько лечение проводится неправильно.
Поэтому для начала нужно понять, что такое бронхит у детей, лечение доктор Комаровский советует проводить только после этого! Что ещё рекомендует знаменитый детский врач? Безопасное лечение, не направленное на использование лекарственных средств! В чем же оно заключается?
Бронхит или острый бронхит у детей: как появляется?
Бронхит или острый бронхит у детей может завладеть даже самым юным организмом. Врачи отмечают, что не редки случаи заболевания грудных детей. Появление бронхита происходит по достаточно сложной схеме. Но знаменитому детскому доктору Комаровскому удалось рассказать о бронхите простым и понятным языком.
Источник: https://xn--2-gtbru.xn--p1ai/diagnostika/lechenie-bronhita-u-detej-po-doktoru-komarovskomu.html
Причины развития сухого кашля
Сухой кашель и температура у ребенка – это и есть самые первые и основные симптомы развивающегося заболевания. Прежде чем разбираться в вопросе о том, что представляет собой лечение сухого кашля, необходимо выяснить причины его появления, а также основные признаки сопутствующего заболевания. Сухой кашель у ребенка может появиться посредством возникновения следующих заболеваний:
- Простуда. При простуде чаще всего возникает насморк, а сухой кашель возникает при развитии признаков болезненности горла. Сухой тип кашля формируется вследствие обнаружения признаков першения горла.
- Грипп и его осложнения. Если ребенок заболевает гриппом, то первыми его симптомами проявления является высокая температура и развитие признаков сухого кашля. Через некоторое время кашлевой рефлекс переходит в мокрую форму, а также возникает насморк.
- Рефлюксное заболевание. Данный вид недуга развивается посредством попадания желудочного сока в пищевод. В пищеводе желудочный сок раздражает слизистую, в результате чего возникают симптомы сухого кашля.
- Коклюш. Заболевание, возникающее у детей, и сопровождающееся повышением температуры и появления кашля. Заболевание достаточно серьезное и является заразным. Главным признаком коклюша являются симптомы сухого и спазматического кашля.
- Проникновение в область гортани и дыхательных путей инородных предметов. При этом развивается сухой кашель у ребенка, а температура остается в норме. Только при возникновении воспалительных процессов происходит повышение температуры у ребенка.
- Трахеит. Симптоматика заболевания обуславливается развитием сильного и сухого кашля.
- Ларингит. При ларингите возникают такие симптомы, как осиплость голоса, а также першение горла. У ребенка температура при этом повышается до 37,5-38 градусов, но не выше.
Только после определения причины заболевания, что должно быть подтверждено лечащим доктором, можно задуматься о том, чем лечить заболевание. Диагноз, ставит лечащий врач, а на его основании назначается соответствующее лечение. Но прежде следует детально разобраться, что же представляет собой сухой кашель с температурой у ребенка.
Кашель с одышкой
Одышка относится к затруднениям дыхания, которые проявляются в виде приступов. Нередко одышка у больного сопровождается кашлем. Ситуация чревата кислородным голоданием, которое способно нанести большой вред организму и стать причиной отмирания его тканей. Сочетание кашля и одышки сопровождается болями в груди, давящими ощущениями в ней, а также посинением кожи на груди.
Возможны следующие причины возникновения кашля в сочетании с одышкой:
- острые и хронические формы заболеваний органов и систем дыхания человека, к таковым можно отнести бронхиальную астму, воспаление лёгких, хронические формы бронхита, а также иные заболевания;
- болезни сердца и сосудов;
- нередко причины происходящего скрываются в психических болезнях, к которым можно отнести реактивную форму психоза, сепсис, клаустрофобию, а также прочие состояния, наблюдающиеся как у ребёнка, так и у взрослого человека;
- воздействие внешних факторов, таких, как аллергические заболевания, курение, употребление наркотических средств;
- преклонный возраст человека, вследствие которого одышка в сочетании с кашлем является естественной реакцией организма.
Очень часто употребление наркотиков и курение становятся причиной одышки у людей молодого возраста. К сожалению даже дети бывают этому подвержены. При лечении в данном случае следует обращать внимание на устранение причины происходящего. Полноценно разобраться в подобной ситуации способен только грамотный врач.
Одышка, кашель с мокротой
Сочетание одышки и кашля с мокротой характерно для людей, пребывающих в возрасте старше 50 лет, куривших ранее или курящих в данный момент. Очень часто при этом одышка прогрессирует, кашель может появиться в одно время с ней, может возникнуть спустя некоторое время. Цвет мокроты при этом бледно серый, она появляется в утреннее время или выходит на протяжение дня.
Одышка в сочетании с кашлем может возникнуть и у ребёнка. В основной массе случаев причиной подобного сочетания является возникновение серьёзного заболевания. У детей именно так и бывает, одышка у ребёнка является признаком хронической болезни. Сочетание одышки и кашля с мокротой у ребёнка оставлять без внимания не следует.
Сухой кашель с одышкой характерен для острого бронхита. Проявляется он при вирусных болезнях, таких, как коклюш, грипп, корь. Сухой кашель с одышкой сопровождается чувством жжения, царапающими ощущения в грудной области.
Некоторое количество вязкой мокроты появляется спустя три дня после проявления таких симптомов. Больной человек чувствует общее недомогание, слабость, сильный озноб, рост температуры тела, а также мигрень и мышечные боли.
Исследования полости лёгких показывают наличие рассеянных сухих хрипов и жёсткого дыхания.
Если сухой кашель продолжается на протяжении нескольких дней, при этом он протекает приступами и сопровождается выделениями мокроты со слизью и гноем, ростом температуры тела, частым дыханием и повышением пульса, следует отличать острую форму бронхита от бронхиальной пневмонии. Для неё характерны сухие хрипы, сочетающиеся с влажными, мелкопузырчатыми. При этом часты случаи непроходимости бронхов.
Сухой кашель с одышкой у ребёнка говорит о необходимости срочного оказания ему медицинской помощи. Он характерен для множества болезненных состояний, таких, как распространенные заболевания систем дыхания: астма, воспаление лёгких.
Подобное может происходить также при врождённом пороке сердца, недостатках, функционирования лёгких, плохой проходимости дыхательных путей.
В том случае, если у ребёнка внезапно возникла одышка с сухим кашлем без видимой причины необходимо оказание ему скорой медицинской помощи.
Приступообразный кашель с одышкой
Приступообразный кашель в сочетании с одышкой в большинстве случаев вызывается воспалительными реакциями, а также химическими, механическими и термическими факторами. Его способны вызвать пневмония, трахеит, бронхиты, плеврит, а также присутствие инородных тел в трахеях и бронхах. Отдельного рассмотрения требуют различные формы пневмонии.
При крупозной пневмонии приступообразный кашель на протяжении первых трёх дней наблюдается болезненный и сухой, затем может быть отмечено выделение мокроты, имеющей ржавый оттенок. При этом возрастает температура тела, человека донимает сильный озноб.
На коже возможны высыпания, в груди при дыхании возникают острые боли, дыхание становится частым и у человека учащается сердцебиение. Проведение лабораторного обследования констатирует притупление перкуторных звуков, усиление дрожания голоса.
Дыхание при этом приобретает жёсткость, которая отсутствовала ранее.
При гриппозной пневмонии приступообразный кашель в сочетании с одышкой сперва может быть сухим, затем его сопровождает выделение слизисто-гнойной мокроты. Временами отмечаются вкрапления крови в неё.
Для гриппозной пневмонии характерна интоксикация, при которой повышается температура тела. Общее состояние больного при этом резко ухудшается, у него возникают сильные болевые ощущения в области груди.
При клинических вариантах наблюдается лейкоцитоз, происходит развитие отёка лёгких, начинается кровохаркание, дыхание пациента становится тяжёлым.
Как лечить кашель с одышкой
Для проведения качественного лечения кашля, сопровождающегося одышкой, необходимо точно установить причину возникновения сочетания этих двух факторов.
Обязательно надо точно выяснить, что именно стало причиной возникновения таких симптомов.
Полноценное лечение без этого невозможно, более того, опрометчивые действия только нанесут вред больному и усугубят и без того непростое его состояние.
Также не желательно на собственный страх и риск принимать средства народной медицины для лечения без согласования такой меры с врачом. Они не покажут должной эффективности, в лучшем случае эффект от их применения окажется минимальным.
Если причиной возникновения кашля с одышкой является бронхиальная астма, для выправления общей ситуации следует устранить течение воспалительного процесса в бронхах. Это можно сделать посредством регулярного употребления противовоспалительных средств, средств для проведения ингаляции, а также кромоглициевых кислот.
Если кашель с одышкой имеет место у ребёнка, часто такое происходит по причине незрелости дыхательной системы ребёнка. Также причина может быть в астме и дыхательных заболеваниях. Успешное лечение предполагает установление точной причины возникновения заболевания.
Устранение самого заболевания, которое вызвало кашель с одышкой, избавит ребёнка от неприятных ощущений. Также важно и общее облегчение состояния заболевшего ребёнка. Кашель с одышкой при бронхите можно эффективно устранить, применяя средства для расширения бронхов.
К таковым относится Бронхолитин. Если возникают сложности с отхождением мокроты из дыхательной системы, рекомендуется приём муколитических препаратов, к каковым можно отнести Мукалтин.
Если дыхание ребёнка затруднено по причине заболевания астмой, облегчить его возможно посредством приёма Эуфиллина.
Если кашель с одышкой у ребёнка появился внезапно и его течение достаточно интенсивно, целесообразно вызывать ребёнку скорую помощь. До её приезда ребёнка надо успокоить, уложить на ровную поверхность, проветрить комнату. Также следует освободить его живот и грудь.
:
Бронхоспазм
Астматический кашель при бронхите
Трахеобронхит
Сильные боли при кашле
Кашель при воспалении легких
Источник: https://kashelb.com/lechenie-kashlya/437-kashel-s-odyshkoj
Симптоматика заболевания
Что делать при возникновении симптомов сухого кашля у ребенка? Изначально необходимо убедиться в том, что кашель действительно сухой, так как именно от его формы и зависит вид заболевания. При сухом кашле возникает следующая симптоматика:
- признаки лающего кашля, причиной развития которого достаточно часто является проникновение инородного тела в область гортани;
- покашливание возникает регулярно, и не зависит от того, отдыхает ребенок или активно играет;
- при откашливании не наблюдается выделение мокроты из горла;
- при кашле возникает ощущение, как будто в горло малышу что-то попало и он пытается его откашлять;
- обостряется сильный кашель сухого типа преимущественно в ночное время;
- симптоматика настолько обостряется, что могут возникать признаки тошноты и рвота;
- повышение температуры тела, при этом градусник может показывать значение от 39 градусов и выше.
Независимо от того, что стало причиной развития сухого кашля и температуры выше 38 градусов у ребенка, родителям следует доставить малыша в стационар или же вызвать скорую медицинскую помощь. Что делать при развитии признаков сухого кашля у ребенка, следует рассмотреть подробней.
Особенности лечения
Прежде чем осуществлять лечение, следует обязательно убедится в его рациональности. Для этого нужно посетить врача, который поставит правильный диагноз и назначит соответствующее лечение. Лечение простуды, основными признаками которой является температура 39, насморк и кашель, представляет собой следующие мероприятия:
- Первостепенно врач назначает прием муколитических препаратов. Главным преимуществом данных препаратов является борьбы с сухостью в дыхательных органах, а также разжижение мокроты для ее выведения. После терапии муколитиками признак заболевания переходит из сухого в мокрый, то есть, происходит отхаркивание мокроты.
- Применение отхаркивающих препаратов. Такие лекарства обусловлены разжижающим свойством, в результате чего наблюдается улучшение выведения слизи из органов дыхания.
- Препараты отхаркивающего действия, которые обладают рефлекторным свойством. Посредством таких лекарств происходит усиление кашлевого рефлекса, посредством чего мокрота выводится гораздо быстрее, а ребенок при этом выздоравливает.
- При высокой температуре, если значение градусника превышает 38-38,5 градусов, следует применять жаропонижающие препараты. При этом важно знать, что их применение ниже 38 градусов строго противопоказано, так как иммунная система самостоятельно справляется с заболеванием.
Если же частый насморк и кашель продолжают мучить ребенка, а температура при этом спадает только после применения жаропонижающих, то потребуется прибегнуть к применению антибиотикотерапии. Дети часто болеют простудой, которая осложняется бактериальными заболеваниями.
Важно знать! Применять антибиотики родителям самостоятельно строго запрещено. Врач после осмотра маленького пациента назначит соответствующий антибиотик, применять который следует строго по назначению или инструкции.
Насморк и сухой кашель родители в домашних условиях лечат при помощи таких методов, как компрессы, прогревания и горчичники. Все эти методики достаточно популярны и эффективны, но применять их при температуре строго противопоказано. Даже незначительные симптомы жара являются поводом для того, чтобы исключить применение народных методов.
Важно знать! Одним из популярных методов лечения сухого кашля является применение небулайзера. Его можно использовать при повышенной и высокой температуре, а также, как основной медикаментозный препарат для проведения лечебной терапии и профилактики.
Если родители осуществляют самостоятельное лечение ребенка, то по крайней мере они должны себе представлять опасность данных действий. Лечение ребенка народными способами разрешено в комплексе с медикаментозной терапией. Если заболевание перейдет из острой формы в хроническую, то избавиться от кашля будет практически невозможно. Кроме того, не исключается развитие таких осложнений, как бронхит, пневмония или хроническая форма.
Лечение
Определить причину формирования затрудненного дыхания у малыша должен врач-педиатр, и хорошо, если это будет детский отоларинголог, который диагностирует заболевание на основе сбора анамнеза, осмотра юного пациента и назначения анализов.
После постановки диагноза врач назначает лечение, которое будет направлено на устранение конкретного заболевания. Все должно проходить только под контролем специалиста.
При этом желательно применять общеукрепляющие средства, помогающие поднять иммунитет ребенка.
Избавиться от кашля
Лечение нарушений дыхания начинается со средства, уменьшающих спазмы и предупреждающих подсыхание слизи в гортани. Этого можно добиться при вдыхании теплого и увлажненного воздуха, а также дополнительными порциями кислорода.
Помочь устранить тяжелый кашель могут ингаляции, содержащие минеральные воды с щелочами, или питьевую соду. Раствор можно приготовить на основе отвара лекарственных трав или добавить в него несколько капель ароматического масла: пихтового, эвкалиптового или готового сбора.
Проведение ингаляций, как и других тепловых процедур, при повышенной температуре недопустимо!
Применяется отвлекающая терапия, включающая:
- использование горчичников (если у ребенка нет на них аллергии);
- горячие ванны для ног или для рук (в них тоже можно добавлять эфирные масла);
- общие горячие ванны, в том числе с различными добавками (например, с горчицей).
Для приготовления ванны используется горячая вода, температура которой около 37 градусов, в нее и помещают ребенка. Потихоньку в области ног добавляется горячая вода (до повышения общей температуры в ванне до 39 градусов). Принимают такую ванну не более 7 минут, при этом область сердца должна находиться выше уровня воды.
Устраняем аллергию
Если причиной тяжелого кашля и тяжелого дыхания становится аллергия, нужно выявить, из-за чего она возникает, и устранить это вещество. Источником аллергии могут послужить:
комнатная пыль;
- плесень;
- пух и перо из подушек;
- резкий запах в комнате;
- шерсть животных;
- пищевые продукты;
- лекарства.
Лечить аллергию сложно, абсолютный результат достигается редко, хотя с возрастом некоторые ее виды могут пройти. Чаще приходится ограничивать контакт ребенка с аллергеном, а в случае появления реакции – дать ему антигистаминный препарат, предназначенный для детей, или допустимые к приему с раннего возраста:
- Цетиризин;
- Кларитин;
- Цетрин;
- Лоратадин;
- Аллергодил и другие.
Детские формы чаще всего выпускаются в виде сиропов.
Боремся с бактериями и вирусами
Когда жесткое дыхание вызывается жизнедеятельностью бактерий и вирусов, его устраняют путем борьбы с соответствующим заболеванием. При ангине, отите и прочих инфекциях назначается терапия с помощью антибиотиков в детской дозировке. Они устраняют инфекцию, тем самым ослабляя симптомы и улучшая состояние дыхательной системы.
Вирусные заболевания (такие как грипп) необходимо лечить противовирусными препаратами:
- Ремантадином;
- Орвиремом;
- Тамифлю;
- Релензой;
- Амиксином;
- Циклофероном и другими.
Для детей противовирусные препараты чаще используются в виде капелек или сиропа. Параллельно назначаются антигистаминные препараты, помогающие уменьшить отек и выделение слизи.
Обязательно назначаются противокашлевые препараты:
- Синекод;
- Панатус;
- Стоптуссин;
- Гликодин;
- Алекс Плюс;
- Бронхолитин и так далее.
В зависимости от вида кашля они способствуют выведению мокроты или усилению ее отхаркивания. Используются также препараты с муколитическим действием, которые подавляют кашлевые центры в головном мозге, останавливая спазмический кашель (например, Коделак Нео). Однако их применение допустимо только с 3 лет.
Чтобы лечение было комплексным, рекомендуется использовать витамины, укрепляющие иммунитет, правильно составленное питание с достаточным количеством легкоусваиваемых белков и достаточно много легкой пищи с небольшим количеством жесткой клетчатки и сахаров.
Если обнаружен круп, лечение проводится в условиях стационара.
Физиотерапия
Подобные методы используют чаще на стадии восстановления, когда основные симптомы уже устранены. К физиотерапевтическим методам относят такие:
- Массаж грудной клетки. Его может сделать мама, мягкими массажными движениями поглаживая грудную клетку ребенка и спинку. Движения вверх помогают улучшить выведение мокроты и облегчить состояние ребенка.
- УВЧ-терапия. Оказывает обезболивающее, противовоспалительное и противоспазмическое действие. Применяется на груди и верхней части спины. Может использоваться с 5 лет.
- Магнитотерапия. Она позволяет уменьшить воспалительный процесс, улучшить обмен веществ в тканях и усилить их обновление. Никаких ощущений во время сеанса не вызывает и может использоваться даже для маленьких детей.
- Электрофорез. Часто применяется при бронхите, многократно увеличивает эффективность лечения, помогает разжижать и выводить мокроту.
- Ультразвук. Усиливает обмен веществ в тканях.
- Ультрафиолетовое излучение. Помогает быстрее восстановить структуру тканей и уничтожить болезненную микрофлору.
Профилактические меры
Методы профилактики достаточно важны при лечении больного малыша. В основу профилактических мер входит обеспечение комфортных условий в помещении, где находится кроха. Для этого необходимо повысить влажность воздуха, а также прогреть помещение до 18-20 градусов. Обязательно необходимо следить за тем, чтобы помещение регулярно проветривалось, что позволит ускорить процесс выздоравливания и сократить численность патогенных микроорганизмов в воздухе.
Важно знать! Температура – это признак развивающегося недуга, но и она имеет свои негативные стороны. При повышении температуры происходит снижение количества воды в организме, поэтому ее обязательно следует восполнять.
Отпаивать малыша рекомендуется соками, компотами, киселями, молоком. Все виды жидкостей должны быть комнатной температуры, но не холодными. Давать малышу газировки, колу, кофе, строго запрещено. Пить малыш должен регулярно маленькими глотками. Регулярное отпаивание позволит исключить развития обезвоживания, ускорит выведение патогенных микроорганизмов, а также улучшит разжижение мокроты для скорейшего ее откашливания. Кроме того, частое отпаивание позволяет ускорить излечение насморка.
Немаловажно подчеркнуть, что правильное лечение на начальной стадии заболевания позволяет предупредить развитие осложнений, а также укрепить иммунную систему маленького пациента.