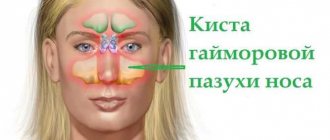
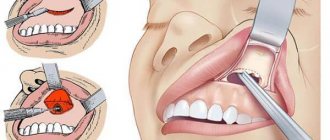
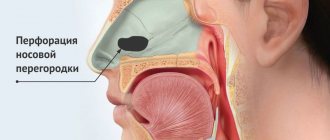
Зубной корень и гайморова пазуха.
У каждого человека индивидуальные особенности строения челюсти и костей черепа. Иногда особенности строения доставляют человеку массу неудобств, способствуют развитию различных заболеваний. Доктора долгое время лечат безуспешно гипотетические заболевания, даже и не подозревая о том, что причина не патологическая, а строение. У стоматологов такие проблемы тоже часто встречаются, так же как и у лор-врачей. Вы даже не подозреваете, как связаны между собой такое грозное заболевание гайморит и зубы. Верхняя челюсть устроена так, что корни зубов в некоторых местах отделены от нижней придаточной пазухи носа буквально перегородкой толщиной миллиметр или даже меньше. Некоторые зубы, особенно в глубине зубного ряда, могут иметь очень длинные корни, что эти корни могут проникать в гайморову пазуху.Корень зуба и гайморова пазуха находятся в опасном соседстве, особенно, если часто возникают проблемы с зубами. Если же корень начинает воспаляться, или возникают заболевания пародонта, то инфекция может попасть в гайморову пазуху и провоцировать гайморит. Если такой зуб удалить, отверстие в гайморовой пазухе останется и через него сможет проникнуть инфекция. выход в такой ситуации- устранить само отверстие и провести антисептические мероприятия . Стоматологи в некоторых случаях ушивают перфорированное отверстие и перед этим промывают пазуху. но это ведь еще необходимо вовремя заметить проблему, а это удается не всегда. чаще отмечаются обострения заболеваний носа после удаления зуба и иногда и начинается самый настоящий гайморит резко и без всякой видимой причины.
Хронический периодонтит может привести к утоньшению или полному рассасыванию костной перегородки, отделяющей корень от пазухи. Возможно и обратное течение процесса. Гайморит может провоцировать воспаление костной ткани, гной может попадать в лунку зуба. Характерным признаком такого явления может послужить истечение воздуха из лунки зуба при выдыхании через нос. При этом может быть слышен характерный свист. Звук усиливается, если зажать нос и попытаться выдыхать воздух таким же образом. Первым признаком перфорации стенки гайморовой пазухи при удалении зуба служит вытекание крови из лунки, в которой присутствуют пузырьки воздуха.Рассмотрим два сценария развития событий. Если перфорация только обнаружена и никаких воспалительных процессов в пазухе не наблюдается, можно попытаться закрыть отверстие ушиванием лунки, закрытием турундулой. Но пока соединительная ткань не нарастет в этом месте, имплантант ставить нельзя. Возможно закрытие пробоины костной пластиной, композитными материалами. Но эти способы обычно применяются при крупных отверстиях. Можно нарастить кость с помощью титановой сетки, можно установить костный блок. Существуют различные способы, не все из них доступны в клиниках, некоторые достаточно дорогостоящие по причине высокой точности работы. Если осложнений не наблюдается, воспаления нет, то через три месяца можно устанавливать основу для имплантата. Если воспаление имеется в пазухе или в тканях челюсти, то его нужно сначала лечить.а лишь потом закрывать отверстие.
goldstarinfo /2013/02/04/zuby-koren-gajmorova-pazuxa/» goldstarinfo
Болезни полости рта.
03.08.2018 admin Комментарии Нет комментариев
Проникновение костей и корня зуба в гайморову пазуху говорит о перфорации последней. Подобным осложнением может сопровождаться лечение у стоматолога. Встречается перфорация верхнечелюстной пазухи довольно часто. Из приведенной статьи вы узнаете причины подобной патологии, признаки перфорации, методы диагностики и лечения, а также профилактики. Фото корней зубов в гайморовой пазухе также можно увидеть в разделах статьи.
Как и почему зуб может оказаться в верхнечелюстной пазухе?
Гайморова пазуха – самая большая по размерам из всех пазух носа. Ее объем у взрослого человека может достигать 10 кубических сантиметров. Пазуха является парной и расположена справа и слева от крыльев носа. Визуально ее проекция приходится на щеку, которая при гайморите немного припухает и краснеет.
Ротовая полость и гайморова пазуха отделены друг от друга слоем кости, который с обеих сторон выстлан слизистой тканью. Однако, что гайморова пазуха, что ротовая полость – обе они не являются герметичными. Именно поэтому появление инфекции с одной стороны тонкой костной перегородки (например, пульпит) быстро влечет за собой воспаление в соседней камере.
Существует несколько факторов, которые значительно увеличивают вероятность распространения инфекции:
Анатомически корни премоляров и моляров расположены очень близко к пазухе. Толщина костного слоя между ними у некоторых пациентов может составлять всего 1 мм вместо идеальных 10. У отдельных счастливчиков корни зубов вообще расположены в самой пазухе, будучи отделенными от ее внутреннего пространства только тонким слоем слизистой оболочки. Что же делать, если у вас корни зуба находятся фактически в гайморовой пазухе? Во-первых, не паниковать! А во-вторых, тщательно следить за их здоровьем и регулярно делать панорамный снимок, который позволяет выявить малейший признак неблагополучия. Костная перегородка со временем может истончаться. Это происходит из-за персистирующих воспалительных заболеваний – периодонтита, пульпита и других
Поэтому при подозрении на гайморит так важно своевременное лечение и удаление зубов, в том числе и проблемных зубов мудрости. Рыхлая костная ткань в результате системных заболеваний, например, остеопороза.
Симптомы перфорации гайморовой пазухи
Симптоматика заболевания носит специфический характер, особенно если она произошла после удаления корня зуба. При этом пациент может отмечать ее фактически сразу после проведения вмешательства. Она заключается в следующем:
- Появление пузырьков воздуха в крови, которая выделяется из зубной лунки. Количество пузырьков увеличивается при резком выдохе воздуха через нос;
- Отмечается появление кровянистых выделений из носа. Они могут носить скудный характер и выявляются со стороны перфорированной стоматологом гайморовой пазухи;
- Боли в горле, наличие гнусавости, пациент дополнительно отмечает состояние заложенности носа;
- Также больные могут жаловаться на то, что они ощущают, как проходит воздух через лунку. Возможно ощущение чувства тяжести в проекции верхней челюсти. Давящее чувство не пропадает, а только усиливается со временем.
При появлении подобных симптомов следует сразу обратиться за помощью к врачу, который осмотрит пациента и сделает рентгенологическое обследование, на основании которого можно будет судить о степени перфорации.
Заподозрить перфорацию гайморовой пазухи во время проведения имплантации стоматолог может по определенным признакам. Основной – это провал штифта, который попросту он уже не в состоянии укрепить в основании костной ткани. Заподозрить наличие патологии врач может также последующим характерным признакам:
Появление в лунке мелких воздушных пузырьков;
- Инфицирование полости. Как правило это происходит потому, что диагностика перфорации не была произведена полностью или была сделана не до конца;
- Жалобы пациента на острые, неприятные и ноющие боли в области пазухи;
- Гипертрофия и отек слизистой оболочки;
- Нарушение дыхания у пациента, при развитии инфекционного процесса появление гнойных выделений.
Общая симптоматика представлена температурой, слабостью, ознобом, головными болями, которые могут сопровождать воспалительный процесс.
Симптомы
Когда перфорация и попадание корня зуба в гайморову пазуху происходят во время проведения стоматологических манипуляций по резекции, появляются характерные признаки разрыва, в том числе:
- Кровотечение из лунки зуба с небольшими пузырьками воздуха, количество которых возрастает при попытке сделать резкий выдох носом.
- Выделения из носа кровянистого содержимого со стороны разорванной пазухи.
- Резкое изменение тембра голоса пострадавшего пациента, характеризующееся гнусавостью.
При наличии корня зуба в гайморовой пазухе симптомы не могут остаться незамеченными. Иногда уже после резекции пациент начинает жаловаться на затрудненное прохождение воздуха через образовавшуюся лунку, а также на давление и тяжесть в проекции гайморовой пазухи.
Когда перфорация происходит при имплантации или эндодонтической терапии, признаками подобного осложнения являются:
- Специфический провал инструмента или материала для имплантации после некоторого усилия по его продвижению в челюсти.
- Перемена положения используемого инструмента в образовавшейся ране.
- Появление небольших пузырьков воздуха и кровяных выделений из лунки.
Перфорация может быть не выявлена и не устранена сразу после разрыва пазухи, что приводит к инфицированию пазуховой полости и сопровождается признаками синусита или гайморита в острой форме. Для подобных патологий характерны следующие симптомы:
- Острые интенсивные боли в районе пазухи верхней челюсти.
- Отечность слизистой полости носа со стороны повреждений, сопровождающаяся затруднением носового дыхания.
- Выделения гнойного секрета из носа.
Проявляются системные осложнения и симптомы интоксикации, для которых характерны озноб, боли в голове, слабость и повышение температуры тела. Но как обнаружить корень зуба в гайморовой пазухе?
Диагностика вида перфорации и терапия
Если терапевт установил гайморит, а человек незадолго до того лечил зубы, причинно-следственная связь вполне понятна. Установить точную картину и обнаружить источник помогут инструментальные исследования.
Врач-эндодонт прозондирует лунку, оставшуюся после удаления зуба, определяя наличие либо отсутствие костного дна в ней
Процедура выполняется крайне осторожно
Ощутимую помощь окажет рентген носовых пазух. Если на плёнке видны затемнения в полости, значит, налицо скопление крови внутри. Также на снимке удаётся рассмотреть обломки корней зуба, расположение штифтов, торчащий материал внутриканальной пломбы. Развеять сомнения поможет рентгенография с использованием контраста.
Недостаток рентгена – в его двумерности. Стереоизображение легко получить при прохождении компьютерной томографии. Врач рассмотрит результат сканирования в специальной программе, изучит зуб со всех сторон и выберет план лечения.
Диагностика перфорации дна верхнечелюстной пазухи при удалении зуба основывается на типичной клинической картине. В сомнительных случаях, а также при подозрении на такое осложнение при проведении имплантации либо эндодонтических манипуляциях необходимо использование инструментальных методов диагностики:
- Зондирование лунки удаленного зуба либо перфоративного канала тонким зондом. Это позволяет определить, что в ране отсутствует костное дно. При этом инструмент свободно проходит через мягкие ткани и не встречает на своем пути препятствий.
- Рентгенография области пазух. На снимках в таком случае можно обнаружить как затемнение полости вследствие скопления в ней крови, так и обломки зубных корней, импланты либо пломбировочный материал. Иногда целесообразно проведение рентгенографии с конрастированием, когда контрастное вещество вводится в полость через перфорационный свищ.
- Компьютерная томография, которая позволяет определить перфорации и наличие инородных тел в пазухе с максимальной точностью.
- При подозрении на застарелые перфорации проводятся общеклинические анализы крови, результат которых может свидетельствовать о наличии в организме активного очага инфекции.
Лечение кисты зуба в гайморовой пазухе
Прогревания и физиотерапия при лечении не дадут результатов и даже могут навредить – под их действием киста переродится в обширный гайморит. Также не окажут терапевтического эффекта спреи, капли, гели, растворы. Больному показано только хирургическое вмешательство.
Основные методы для удаления кисты в гайморовой пазухе:
Эндоскопия
Самый популярный и щадящий способ для удаления новообразования. Преимущества – отсутствие надрезов на лице, более быстрое восстановление носовых пазух. Проводится под местным наркозом.
- Обработка носовых ходов анестетиком. Последующее обкалывание носа препаратом для обезболивания (Ультракаин).
- В полость с кистой через носовой ход вставляется специальная трубка. Происходит прокалывание кисты.
- В некоторых случаях делается дополнительный надрез над верхними зубами со стороны рта (через это отверстие удаляют кисту).
Удаление кисты в гайморовой пазухе
Способ Колдуэлл-Люка
Применяется более редко. Проводится под местным обезболиванием.
- Сначала доктор делает косой надрез.
- Далее в верхнечелюстной пазухе проводится трепанация (отверстие). Его размер зависит от размера и локализации кисты.
Минусы – длительный период восстановления из-за риска травмирования передней стенки пазухи.
Операция Денкера
Отверстие (трепанация) делается через переднюю стенку пазухи. Наркоз общий.
- Разрез проводится от зуба мудрости и до уздечки.
- Далее мягкие ткани раздвигают, кости оголяют и делают трепанацию.
Это самая травматичная операция, которая назначается только при острой необходимости.
Отоларингологи до сих пор спорят о необходимости удаления кисты. Некоторые медики говорят о том, что, если новообразование не мешает и не доставляет дискомфорта, его можно не удалять. Другие настаивают, что даже безболезненная киста может спровоцировать опасные осложнения. В большинстве случаев новообразование подлежит удалению. В государственных поликлиниках процедура проходит бесплатно.
Что может быть от самолечения?
Ответ на вопрос зависит от того, чем вы пытаетесь лечиться. В норме этого допускать нельзя, если вы решили попробовать избавиться от патологии консервативным методом, который сами себе назначили, последствия могут быть непредсказуемыми.
Если начать лечиться самостоятельно, оставить заболевание без внимания, могут быть непредсказуемые и опасные последствия.
Распространение инфицирования на окружающие костные ткани спровоцирует остеомиелит верхней челюсти. Воспаление может перекинуться на другие пазухи, что создаст дополнительную угрозу здоровью.
Формирование абсцессов, флегмон и гнойных очагов — это следствия того, если перфорацию оставить без лечения и врачебного контроля.
Это заболевание относится к разряду опасных, способных спровоцировать серьезные патологии в организме, некоторые из которых (к примеру, менингит, если воспаление затронет мозг) могут стать причиной летального исхода.
Меры профилактики
Чтобы предотвратить критическое состояние, нужно ходить на плановое обследование минимум 1 раз в год. Конкретных и точных средств, которые навсегда обезопасят организм, не существует. Доктора рекомендуют придерживаться общих правил профилактики, внимательно и серьезно относиться к собственному здоровью.
- Все болезни носа должны своевременно поддаваться качественной и полноценной терапии.
- Регулярное посещение стоматолога. Выявление и лечение зубных заболеваний – кариеса, пародонтоза. Укрепление десен.
- При наличии аллергических реакций – ограничьте контакт с аллергенами, вовремя принимайте антигистаминные средства.
- Укрепление иммунитета, витаминизация, соблюдение режима и принципов здорового питания. Это общие меры, которые будут актуальны при любой патологии.
Способы диагностики перфорации дна гайморовой пазухи
В ходе диагностики применяется комплексное исследование и анализ типичной клинической картины, наблюдаемой при перфорации гайморовой пазухи. Учитывается состояние зубной лунки, наличие пузырьков воздуха, кровотечения из носа, боли. Также делается рентгеновская диагностика, которая с высокой точностью показывает область перфорации.
Стоматолог может провести процедуру зондирования перфорированного канала либо удаленного зуба при помощи тонкого медицинского зонда. Это помогает достоверно понять, что в ране нет костного дна. Сам инструмент должен свободно проходить через мягкие ткани не встречая на своем пути препятствий.
Рентген пазух позволяет обнаружить характерные затемнения на снимках, которые образуются в результате скопления кровяных сгустков. Помимо прочего на рентгеновских снимках можно рассмотреть пломбировочный материал, импланты, обломки зубных корней. Часто делается рентгенография с контрастным веществом, помогающая четко визуализировать состояние костной ткани и окружающих тканей.
В таких ситуациях контрастное вещество вводится в полость через перфорационный свищ. Дополнительным способом инструментальной диагностики служит компьютерная томография, определяющая степень перфорации и наличие инородных тел, таких как обломки зуба или остатка пломбировочного материала. При подозрении на перфорацию в обязательном порядке назначается проведение общеклинических анализов, которые могут показать наличие очаговой инфекции в организме пациента.
Диагностика: к какому врачу идти
Если у вас болит гайморова пазуха и зубы, то наиболее информативными будут следующие виды диагностики:
- Визуальный осмотр и зондирование лунки, если рана открыта.
- Радиовизиография или панорамный снимок зуба.
- Рентген.
- КТ зубов и пазух.
В случае резкого ухудшения самочувствия показан общий клинический анализ крови для выявления системных инфекций.
В основе диагностики повреждения дна синуса лежит клиническая картина. Среди инструментальных методов обследования:
- Зондирование — перфорированный канал с помощью тонкого зонда исследуют для подтверждения отсутствия в ране костного дна.
- Рентгенография — выявляются затемненные области, представленные накопившейся в пазухе кровью. Также могут быть обнаружены обломки корней, импланта или пломбировочного материала. Для уточнения проблемных моментов может быть проведена рентгенография с контрастом.
- Компьютерная томография — определение места прободения, инородных тел. Дает максимально точные сведения.
- Общеклинический анализ крови — в запущенных случаях.
Процедура проведения компьютерной рентгенографии
Лечение патологического процесса
Лечение зависит от тяжести наблюдаемого патологического процесса. Обычно оперативное вмешательство не требуется в тех ситуациях, когда перфорация была осуществлена при удалении больного зуба и выявлена в тот же момент. При этом данные рентгенографии должны показать отсутствие инфекционного процесса в гайморовой пазухе.
Если в ранке нет осколков, пломбировочного материала и присутствия инфекции, то при таком раскладе стоматолог старается сформировать после удаления зуба сгусток крови в лунке и проследить за тем, чтобы образовавшаяся полость не была подвержена инфекции. Для подобных целей может применяться небольшой марлевый тампон, который пропитывается раствором йода. Сам по себе йод обладает хорошими бактерицидными свойствами, позволяющими быстро устранять все патогенные микроорганизмы.
Чаще всего такой тампон может самостоятельно фиксироваться в образовавшейся раневой полости после удаления зуба. Иногда требуется наложение швов на десну, которые делаются непосредственно стоматологом. Лечение при помощи йодового раствора делается на протяжении шести-семи дней вплоть до момента формирования грануляционной ткани, которая позволяет закрыть перфорацию.
Стоматолог может провести временное закрытие дефекта, осуществляемое благодаря специальной гипоалергенной пластине, изготавливаемой из пластмассы. Сама пластинка надежно фиксируется на соседних зубах при помощи кламмеров. Она аккуратно разобщает полости гайморовой пазухи и рта, что в свою очередь способствует быстрому заживлению и регенерации здоровой ткани в области перфорации.
Важно провести профилактические мероприятия, направленные на то, чтобы предупредить развитие любых воспалительных осложнений. Ведь после удаления зуба при перфорации в раневую поверхность могут попасть патогенные микроорганизмы, способные вызвать серьезный воспалительный процесс. Профилактика кроется в обязательном приеме назначенных доктором противовоспалительных препаратов и антибиотиков, также используются средства, обладающие сосудосуживающим эффектом, которые останавливают кровотечение
Профилактика кроется в обязательном приеме назначенных доктором противовоспалительных препаратов и антибиотиков, также используются средства, обладающие сосудосуживающим эффектом, которые останавливают кровотечение.
При проникновении в гайморову пазуху инородных тел при перфорации (обломки корней зуба, пломбировочные материалы, прободение импланта) лечение проводится в стационарных условиях. В тяжелых случаях могут проводиться оперативные вмешательства на гайморовой пазухе с ее дальнейшим вскрытием, при котором проводится очищение тканей и удаление инородных тел. После санации делается пластическое закрытие образовавшейся перфорации.
Лечение
Выбор лечения перфорации гайморовой пазухи зависит от изменений, произошедших в результате разрыва. Безоперационное лечение представляется возможным в случае нарушения целостности тканей при удалении зуба, когда патология была обнаружена сразу, а по результатам рентгенографического исследования ясно, что отсутствует инфицирование пазуховой полости, и в ней нет инородных тел. При такой клинической картине врач, как правило, старается максимально сохранить сгусток крови, образовавшийся в лунке. Кроме того, принимаются профилактические меры по предотвращению инфицирования раны.
С этой целью в лунку вводится небольшой тампон из марли, смоченный в растворе йода. Как правило, тампон самостоятельно фиксируется в полости раны. Однако иногда может потребоваться наложение шва на десну. Лечение йодистым раствором должно проводиться на протяжении 6-7 дней, пока дефект не исчезнет, и не сформируются полноценные грануляции. Тампон извлекать из лунки на протяжении лечения не рекомендуется, так как это может повредить сгусток и привести к заражению раны.
Когда обнаружен корень зуба в гайморовой пазухе, что делать — это должен знать каждый. В некоторых случаях врач принимает решение о закрытии дефекта специальной пластиной из пластика, которая закрепляется на соседних зубах кламмерами. Таким образом, удается добиться разобщения пазухи и ротовой полости.
Особенности терапии
Методы лечения прободения верхнечелюстной полости зависят от оперативности ее обнаружения. Если повреждение удается заметить во время экстракции зуба или при протезировании, возможно проведение терапии без операции. Однако при застарелой патологии необходимо хирургическое вмешательство. Процедуру проводят также в том случае, если рентген подтвердит проникновение в придаточные пустоты инородных предметов.
Лечение без операции
После обнаружения прободения пациенту делают рентген. Если в полости не обнаруживают признаков инфицирования, частичек зубных тканей или пломбировочного материала, врач проводит лечение без операции
Он максимально осторожно обрабатывает лунку антисептиком, чтобы не задеть образующийся в ней сгусток крови. Открытый канал закрывают одним из следующих способов:
- Закладывают в лунку тампон, смоченный в растворе йода. Если он не удерживается в отверстии, десну подшивают. Тампон не извлекают на протяжении 7 дней. По истечении недели его убирают. К этому времени в канале происходит рубцевание.
- На поврежденный участок накладывают перегородку. Ее крепят к соседним зубным единицам при помощи специальных приспособлений. Пластину снимают после полного заживления отверстия.
Для профилактики воспалений и инфицирования пациенту назначают антибиотики, противовоспалительные препараты, местные сосудосуживающие средства для носа. Во время терапии больной находится дома, однако ежедневно ходит на осмотр к врачу.
Хирургическое вмешательство
Операция направлена на устранение инородных объектов и омертвевших тканей, прочистку полости от патогенных микроорганизмов, пластику ороантрального свища. Перед процедурой больному вводят анестезию. Доступ к гайморовым пустотам открывают через ротовую полость. Этапы операции:
- Вскрытие костных пустот.
- Устранение инородных тел, инфицированных и мертвых тканей.
- Промывание антисептическим раствором. Для процедуры используют шприц с тонкой иглой.
- Пластика поврежденного дна костных пустот. Отверстие закрывают при помощи тканей, срезанных со слизистой оболочки полости рта.
После операции пациенту назначают антибиотики. Отечность снимают антигистаминными препаратами. Для ускорения заживления показаны физиопроцедуры.
Осложнения
Разрыв верхнечелюстной пазухи представляет собой серьезное последствие стоматологических манипуляций, лечение которого чаще всего происходит в стационарных условиях. Чем это чревато, если корень зуба пророс в гайморову пазуху?
Самостоятельное лечение проблемы методами народной медицины может привести к еще более серьезным осложнениям, в том числе:
- Выраженный воспалительный процесс в пазуховой полости с дальнейшим инфицированием смежных тканей. Затем происходит развитие остеомиелита в верхней челюсти.
- Переход воспалительного процесса на другие черепные пазухи, включая клиновидные, лобные и решетчатые.
- Выпадение здоровых зубов, находящихся в области перфорации.
- Образование очагов гноя, флегмон и абсцессов.
Ввиду непосредственного соседства головного мозга, на фоне того, что корень зуба ушел в гайморову пазуху и произошел разрыв последней, не исключено возникновение инфекционного поражения мозговых оболочек. Следующим этапом серьезных осложнений может стать менингит или менингоэнцефалит, которые являются опасными для жизни пациента.
Удаление зуба с корнем в гайморовой пазухе.
Т.к. вы неавторизованы на сайте. Войти.
Т.к. вы не трастовый пользователь. Как стать трастовым.
Т.к. тема является архивной.
Т.к. вы неавторизованы на сайте. Войти.
Т.к. вы не трастовый пользователь (не подтвержден телефон). Укажите и подтвердите телефон. Подробнее о трастовости.
Т.к. тема является архивной.
Т.к. вы неавторизованы на сайте. Войти.
Т.к. вы не трастовый пользователь (не подтвержден телефон). Укажите и подтвердите телефон. Подробнее о трастовости.
Т.к. тема является архивной.
Т.к. вы неавторизованы на сайте. Войти.
Т.к. вы не трастовый пользователь (не подтвержден телефон). Укажите и подтвердите телефон. Подробнее о трастовости.
Т.к. тема является архивной.
Т.к. вы неавторизованы на сайте. Войти.
Т.к. вы не трастовый пользователь (не подтвержден телефон). Укажите и подтвердите телефон. Подробнее о трастовости.
Т.к. тема является архивной.
Т.к. вы неавторизованы на сайте. Войти.
Т.к. вы не трастовый пользователь (не подтвержден телефон). Укажите и подтвердите телефон. Подробнее о трастовости.
Т.к. тема является архивной.
Т.к. вы неавторизованы на сайте. Войти.
Т.к. вы не трастовый пользователь (не подтвержден телефон). Укажите и подтвердите телефон. Подробнее о трастовости.
Т.к. тема является архивной.
Т.к. вы неавторизованы на сайте. Войти.
Т.к. вы не трастовый пользователь (не подтвержден телефон). Укажите и подтвердите телефон. Подробнее о трастовости.
Т.к. тема является архивной.
Т.к. вы неавторизованы на сайте. Войти.
Т.к. вы не трастовый пользователь (не подтвержден телефон). Укажите и подтвердите телефон. Подробнее о трастовости.
Т.к. тема является архивной.
Т.к. вы неавторизованы на сайте. Войти.
Т.к. вы не трастовый пользователь (не подтвержден телефон). Укажите и подтвердите телефон. Подробнее о трастовости.
Т.к. тема является архивной.
оперируемый 12 лет назад пока еще спит, спросить не могу) буквально вчера ходила снова к хирургу , кот тогда направил в 39, ибо на том же месте что-то вылезло и болело. разрезали, выдавили, зашили.
а тогда.. ну это было тогда, когда мало чего изобрели, потому было долго, с осложнениями и тп.. настройтесь на лучшее..
у роддома по омс были? я опять забыа фамилию этого дядечки) запоминающаяся такая, хирург он..
в садко наблюдаетесь или помц?
Т.к. вы неавторизованы на сайте. Войти.
Т.к. вы не трастовый пользователь (не подтвержден телефон). Укажите и подтвердите телефон. Подробнее о трастовости.
Т.к. тема является архивной.
Т.к. вы неавторизованы на сайте. Войти.
Т.к. вы не трастовый пользователь (не подтвержден телефон). Укажите и подтвердите телефон. Подробнее о трастовости.
Т.к. тема является архивной.
нет, областная, на володарского 56, мужчина хирург, лет за 40, фамилия у него забавная, не ошибетесь.
сходите как с острой болью, по омс. а то доходитесь, .
Т.к. вы неавторизованы на сайте. Войти.
Т.к. вы не трастовый пользователь (не подтвержден телефон). Укажите и подтвердите телефон. Подробнее о трастовости.
Т.к. тема является архивной.
Т.к. вы неавторизованы на сайте. Войти.
Т.к. вы не трастовый пользователь (не подтвержден телефон). Укажите и подтвердите телефон. Подробнее о трастовости.
Т.к. тема является архивной.
Я Вам пожелать удачи, что бы всё наладилось и удалось избежать операции.
Сама летом удаляла такой же зуб, но меня хирург-стоматолог предупредил о возможных последствиях и я попыталась сначала всё-таки спасти зуб, делала томограмму, попробовали вылечить, но к сожалению не удалось, каналы оказались очень сложными и не так были запломбированы в своё время косоруким стоматологом.
В результате всё равно удаление, но мне повезло, без последствий.
Т.к. вы неавторизованы на сайте. Войти.
Т.к. вы не трастовый пользователь (не подтвержден телефон). Укажите и подтвердите телефон. Подробнее о трастовости.
Причины и симптомы перфорации гайморовой пазухи
Во время стоматологических манипуляций может произойти перфорация гайморовой полости. Причины могут быть такими:
Экстракция зуба. При неаккуратных и непрофессиональных действиях дантиста во время экстракции верхних моляров кость, разделяющая ротовую полость и синус, может перфорироваться. Если корни входят в полость, то во время удаления остается сквозное отверстие. Пломбирование корней. При избыточном расширении корневых каналов или чрезмерном уплотнении пломбировочного материала пломба способна выйти за пределы канальца и перфорировать нижнюю стенку синуса. Введение импланта. При установке имплантов стоматолог должен тщательно обследовать челюсть пациента. При неправильной имплантации штифты пробивают отделяющую кость. Резекция корня. Неаккуратное движение инструментом во время резекции прикорневой кисты может пробить синус (см. также: последствия резекции кисты зуба)
Такие последствия являются ошибкой дантиста, который не изучил расположение кисты у верхушки корня и не обратил внимание на ее близость к полости.
ИНТЕРЕСНО: какие симптомы имеет киста левой верхнечелюстной пазухи и как ее лечить?
По каким симптомам можно понять, что стоматологи повредили кость:
- из альвеолярной лунки идет кровь с пузырьками воздуха;
- кровь идет из носовой полости;
- провал стоматологического инструмента в полость.
ЧИТАЕМ ТАКЖЕ: почему идет кровь изо рта: причины
Непосредственно в момент прободения пациент не чувствует боли, потому что стоматологические манипуляции проводятся под анестезией. Впоследствии боль станет ощутимой, а в моляре появится ощущение распирания.
Частые случаи
Перфорации верхнечелюстной пазухи происходят, как правило, в результате работы стоматолога при лечении зубов. Разрывы тканей характерны для следующих ситуаций:
- Удаление зубов.
- Имплантация зубов.
- Эндодонтическая терапия.
- Резекция корня зуба.
Если перфорация произошла при проведении операции по удалению зуба, то это может быть следствием неквалифицированной и чрезмерно грубой работы стоматолога, а также индивидуальных особенностей строения гайморовой пазухи самого пациента. В случае расположения зубных корней непосредственно в пазуховой полости перфорации при удалении моляров практически неизбежны.
Одним из осложнений при проведении эндодонтической терапии также может стать перфорация корня зуба, что в большинстве случаев сопряжено с прободением пазухового дна. Подобная ситуация может произойти в результате чрезмерно сильного расширения корневых каналов, а также при использовании грубой силы при установке штифтов и уплотнения цемента для пломб. В этом случае чаще всего не только корень зуба может находиться в гайморовой пазухе, но и его обломки и частицы материала для пломбирования. А это опасно для пациента.
Когда разрыв происходит при установке имплантата или во время пломбирования корневого канала, а также в результате введения штифтов в корень зуба, это в подавляющем большинстве случаев является терапевтической ошибкой специалиста. Иногда можно обнаружить корни зуба мудрости в гайморовой пазухе.
Перфорация дна гайморовой пазухи, диагностика и лечение
Прободение дна верхнечелюстной пазухи порой настигает пациента в кресле стоматолога, причинами становятся особенности анатомического строения черепа либо врачебная ошибка. По МКБ 10 эта ситуация не классифицируется как отдельное заболевание, а считается осложнением проведённого лечения.
Когда возникает перфорация дна гайморовой пазухи
В обычной жизни перфорация невозможна, она всегда становится осложнением каких-либо стоматологических манипуляций с верхними зубами. Прободения происходят при удалении корней, во время установки имплантов, при лечении пульпита. При этом источником неприятностей для человека может стать и грубое нарушение доктором тактики лечения, и особое строение черепа и анатомия зубов.
К примеру, риск для пациента возрастает многократно, если предварительная рентгенография выявила слишком малое расстояние между апексом корня зуба и дном гайморовой пазухи.
Также опасность подстерегает, если врач чересчур старается расширить корневые каналы либо пломбирует их с избыточным уплотнением. Пломбировочный материал, трансформируясь, способен выйти за пределы верхушки канальца, впоследствии пазуха перфорируется почти в ста процентах зарегистрированных случаев.
Прорыв может произойти и при установке штифта или внедрении имплантата. В последних случаях это всегда ошибка стоматолога. Подобная случайность значительно осложняет дальнейшие процедуры при выполнении протезирования.
Кости челюсти пациентов, давно утративших зубы и поздно обратившихся за вживлением имплантатов, крайне уязвимы. Если зуб удален, процессы дистрофии тканей ускоряются.
Прободение также происходит во время резекции корня, если стоматолог не побеспокоился заранее тщательно изучить данные обследования пациента и не знает размера костной пластинки, которая разграничивает гайморову пазуху и воспалённую кисту на зубе. Неаккуратное движение – и происходит перфорация. Также ее способна вызвать операция по изъятию значительного объема челюстной кости.
Лечение перфорации гайморовой пазухи
Безоперативное вмешательство возможно лишь в случае мгновенно обнаруженной перфорации, когда она диагностируется во время процедуры удаления зуба, либо лечения пульпита. Врач незамедлительно отправляет пациента на рентгенографию, по результатам определяет, развилось ли инфицирование гайморовой пазухи.
К примеру, произошло прободение стенки полости при удалении зуба. Стоматолог заметил дефект сразу же. В этом случае врач прилагает усилия по сохранению кровяного сгустка в лунке, где раньше располагался зуб.
Терапия предполагает наложение тампонов с йодом, причем тампон плотно фиксируется в образовавшемся углублении и не извлекается оттуда на протяжении лечения – чтобы не потревожить запечатавший рану сгусток.
Время грануляции и исчезновения прорыва обычно занимает до недели.
Если не удалось избежать проникновения инородных тел в верхнечелюстную пазуху либо началось распространение инфекции, потребуется пазуху вскрыть и прочистить. Образовавшуюся рану закрывают пластическим способом.
Застарелые перфорации
Случается, что пациент не обращается в клинику после лечения с причинением случайной перфорации. Поначалу боли острые и выраженные, но постепенно характер их меняется, ощущения сглаживаются. Между поражённой пазухой и наружной частью десны формируется свищевой ход.
Все происходящее сопровождается развитием симптомов типичного гайморита: боли со стороны перфорированной внутричелюстной полости, постоянная заложенность носа, отток гноя из носовых ходов (а иногда и свищ на десне начинает гноиться).
Часть пациентов жалуется на отек щеки с той стороны, где пазуха повреждена.
К сожалению, здесь неинвазивные методики не помогут. Требуется операция с удалением из пазухи посторонних включений и очагов инфекции. Свищ вырезают, проводят пластику открывшегося дефекта. После процедуры назначается курс антибиотиков с попутным физиотерапевтическим лечением и употреблением препаратов, снижающих риск аллергических реакций.
Новые способы пластики перфораций дна верхнечелюстной пазухи с применением мембраны из пчелиного воска и богатой тромбоцитами плазмы в комбинации с аллогенным костным матриксом
По данным литературы, перфорации верхнечелюстной пазухи (ВЧП) в этиологии одонтогенных гайморитов занимают ведущее место — от 40 до 80% [1,2,4-6]. Патогенетическое лечение перфоративных гайморитов предполагает закрытие ороантрального сообщения дубликатурой слизистой оболочки, с обеспечением оптимальных условий направленной костной регенерации [3]. В настоящее время известно много способов диагностики, пластического закрытия и реабилитации больных с перфорацией и инородными телами в верхнечелюстной пазухе (ВЧП) [1,5-11,14-16]. Однако данные литературы убеждают в том, что эта проблема до настоящего времени сохраняет актуальность. Существующие способы оперативного лечения больных с перфорацией и инородными телами в ВЧП не всегда обеспечивают благоприятный исход, часто возникают осложнения (в 32,4- 80,0%)[14].
Цель работы — клиническое обоснование применения мембраны из пчелиного воска и богатой тромбоцитами плазмы в комбинации с аллогенным костным матриксом при комплексном лечении перфоративных гайморитов.
Материал и методы исследования
Под нашим наблюдением находились 37 больных по поводу перфоративного гайморита (20 мужчин и 17 женщин в возрасте от 20 до 55 лет). Из общего числа больных у 28 (75,7%) наблюдалась перфорация дна ВЧП, у 19 (24,3%) -перфорация дна ВЧП и инородное тело (корень зуба) в синусе. К моменту обращения давность заболевания от 1-7 дней зарегистрирована у 11 (29,8%) больных, от 8 дней до месяца -у 9 (24,3%), до трех месяцев -у 8 (21,6%), более трех месяцев -у 9 (24,3%). По группам принадлежности зубов, удаление которых стало причиной перфорации дна ВЧП, распределялись следующим образом: первые моляры верхней челюсти (ВЧ) -16 (43,3%) наблюдений, вторые моляры ВЧ -9 (24,3%), третьи моляры ВЧ -3 (8,1%), первые премоляры ВЧ -3 (8,1%), вторые премоляры ВЧ -5 (13,5%), клыки ВЧ -1 (2,7%) наблюдений. Как видно, наиболее частыми причинами возникновения ороантрального сообщения являются удаления первых и вторых моляров ВЧ. Острое воспаление ВЧП наблюдалось у 6 (16,2%) больных, хроническое -у 23 (62,2%), неосложненная форма перфорации дна синуса зарегистрирована в 8 (21,6%) случаях. Больных обследовали по общепринятой схеме: изучали жалобы больного, историю болезни, проводили осмотр полости рта, рентгенологическое исследование придаточных пазух носа, рентгенограмму лунки удаленного зуба, а также общеклинические исследования.
Схема 1. Первый (А) и второй (Б) способы пластического закрытия ороантралъного сообщения:
1) слизистая оболочка ВЧП, 2) мембрана из пчелиного воска, 3) костная тканъ ВЧ и алъвеолярного отростка, 4) слизисто-надкостничный слой, 5) АДКМ в комбинации с БоТП
Мембрану толщиной 35-40 микрон изготовляли из пчелиного воска. Богатую тромбоцитами плазму (БоТП) мы получили по методике R. Marx, E. Carlson, R. Eichstaedt et al. [17]. Непосредственно в операционной, незадолго, до или в начале операции, проводили забор аутогенной крови через центральный венозный катетер. Количество необходимой крови для получения БоТП определяли с помощью составленной нами таблицы [12]. БоТП применяли в комбинации с размельченным аллогенным деминерализованным костным матриксом (АДКМ) в соотношении 1гр/мл. В тех случаях, когда перфорация дна ВЧП осложнялась острым гайморитом, проводилось промывание пазухи антисептическими растворами через зубную альвеолу, вводились в пазуху антибиотики и ферменты.
Схема 2. Третий способ пластического закрытия ороантралъного сообщения:
1) слизистая оболочка ВЧП, 2) мембрана из пчелиного воска, 3) костная тканъ ВЧ и алъвеолярного отростка, 4) слизисто-надкостничный слой, 5) АДКМ
Схема 3. Пластическое закрытие дефекта переднебоковой стенки ВЧП после радикальной гайморотомии с применением мембраны из пчелиного воска:
1) неизмененный участок слизистой оболочки ВЧП, 2) мембрана из пчелиного воска, 3) костная ткань ВЧ и альвеолярного отростка, 4) слизисто-надкостничный слой, 5) АКДМв комбинации с БоТП, 6) фрагмент костной ткани переднебоковой стенки ВЧП
Местно применялась УВЧ и лазерная терапия. Только после стихания острых явлений гайморита производилась пластика перфорационного отверстия. Способ оперативного закрытия перфорационного отверстия ВЧП был дифференцирован, с учетом давности перфорации, объема поражения слизистой оболочки синуса и особенностей лунки зуба. При свежих и неосложненных перфорациях мы мобилизовывали слизисто-надкостничный лоскут с вестибулярной стенки альвеолярного отростка. С целью мобилизации лоскута у основании рассекали надкостницу. При достаточно широком отверстии свища ВЧП формировали лоскут как с вестибулярной поверхности, так и на ножке с неба. Затем их состыковывали или создавали дубликатуру опрокидывающегося и небного лоскута. В зависимости от особенностей лунки, через которую образовалось сообщение с ВЧП, мы выбирали разные способы пластического закрытия свищевого хода.
Первый способ — если лунка зуба имела конусовидную форму, дно лунки корня зуба, которая сообщалась с ВЧП, закрывалось мембраной из пчелиного воска, далее лунка до уровня гребня альвеолярного отростка заполнялась размельченным аллогенным костным матриксом, в комбинации с БоТП (схема 1А).
Рис. 1. Рентгенограмма в носолобной проекции:
А) до операции, Б) через 3 месяца после операции
Рис. 2. Внутриротовая рентгенограмма альвеолярного отростка верхней челюсти справа:
а) до операции, б) через 3 месяца после операции
Второй способ — если отверстие на альвеолярном отростке было широким, высота альвеолярного отростка 5мм и более, в этом случае формировалась круглая мембрана, которая имела по бокам 2 ленточки. Круглая часть мембраны по своему размеру должна превышать размер отверстия примерно на 1-1,5мм. После формирования мембраны ее осторожно вводили в лунку до уровня дна лунки. Ленточкам придавали горизонтальное положение и пальцами левой руки плотно фиксировали по бокам отверстия. Свободное пространство до уровня гребня альвео-лярного отростка заполняли размельченным АДКМ в комбинации с БоТП (схема 1Б)
Третий способ — если высота альвеолярного отростка в области ороантрального сообщения менее 5мм, в этом случае сообщение закрывали мембраной, которая превышала размер дефекта на альвеолярном отростке на 4-5мм. На мембрану укладывали АДКМ, который по ширине и длине больше мембраны на 4-5мм или мембрану полностью покрывали слоем размельченного АДКМ в комбинации с БоТП толщиной 2-3мм (схема 2). Последнюю целесообразно использовать в тех случаях, когда имеется дефект альвеолярного отростка. Далее слизистонадкостничным лоскутом закрывали альвеолярный отросток в области лунки зуба и ушивали узловыми швами. Для наилучшей фиксации лоскута, кроме обычного ушивания тканей, следует наложить матрацный шов [10].
Четвертый способ — при диффузных полипоз- ных изменениях слизистой оболочки на значительной части стенок ВЧП, производили радикальную гайморотомию с пластическим закрытием дефекта на переднебоковой стенке ВЧП по нашей модификации (схема 3) [13] и пластикой ороантрального сообщения по одной из вышеописанных методик.
Результаты и обсуждение
По данным анализа результатов оперативного закрытия ороантрального сообщения по нашим модификациям и последующего комплексного лечения, у всех больных получен положительный результат. В течение первой недели после операции отмечена умеренная припухлость в области соответствующей стороны подглазничой области. В тех случаях, когда произведена также радикальная гайморотомия, наблюдалось также сукровичное отделяемое из носа. Операционные раны зажили первичным натяжением у 25 больных. У 2-х больных в раннем послеоперационном периоде произошло частичное расхождение швов, что мы связываем с недостаточной мобилизацией слизисто-надкостничного лоскута в пределах альвеолярного отростка верхней челюсти и тканей преддверия полости рта. В этих случаях не приходилось производить повторную операцию. Раны зажили вторичным натяжением. Швы удалялись на 7-9-ые сутки. Эффективность предлагаемых методик оценивали по клинико-рентгенологическим данным. Внутриротовую рентгенографию производили через 7 дней после операции, к концу первого месяца и через 3 и 6 месяцев. Первые рентгенологические признаки образования молодой кости в области перфорационного отверстия (лунка удаленного зуба) появляются к концу 1-ого месяца. Далее процесс регенерации продолжается, к концу 3-его месяца на месте имплантируемого матрикса в комбинации с БоТП
Рис.3. Этапы пластического закрытия ороантралного сообшения с радикальной гайморотомией:
3.1) лунка 13-ого зуба, 3.2)обнаженная переднебоковая стенка ВЧП, 3.3) формирование окна на переднобоковой стенке ВЧП, 3.4) окно на переднебоковой стенке ВЧП, 3.5) закрытие окна мембраной из пчелиного воска и костным фрагментом, 3.6) закрытие дна лунки мембраной из пчелиного воска, 3.7) заполнение лунки размельчённым АДКМ в комбинации с БоТП, 3.8) лунка зуба после закрытия слизистонадкостничным лоскутом и зашивания прослеживается органотипичная костная ткань. Для иллюстрации предложенного способа закрытия оро- антрального сообщения с применением мембраны из пчелиного воска приводим пример.
Больной Г. 20 лет, обратился в клинику с жалобами на наличие сообщения полости рта и носа после удаления 16-ого зуба 3 месяца назад. При объективном осмотре больного со стороны внутренних органов отклонений от нормы не выявлено. При осмотре полости рта выявлен свищевой ход в области лунки 16-ого зуба, через который ротовая полость сообщалась с гайморовой пазухой (рис 3.1). Выделение гноя из носа со стороны гайморовой пазухи не определялось. На рентгенограмме в носолобной проекции вы-являлось правостороннее затемнение ВЧП (рис 1А). На внутриротовой рентгенограмме альвеолярного отростка верхней челюсти справа лунка 16-ого зуба сообщается с ВЧП (рис 2а). На основании клиникорентгенологических исследований диагностирован правосторонний перфоративный гайморит. Под общим обезболиванием произведена радикальная опера-ция ВЧП, с пластическим закрытием ороантрального сообщения. Предварительно освежали края лунки 16-ого зуба, затем проводили радикальную гайморотомию.
После формирования слизисто-надкостничного щечно-десневого лоскута по Нейману-Заславскому и обнажения переднебоковой стенки ВЧП (рис 3.2), фиссурным бором резецировали кость (рис. 3.3) и на переднебоковой стенке ВЧП формировали окно размером 1,5×1,7см (рис 3.4). После вскрытия гайморовой пазухи обнаружили грануляционную ткань в области нижней и медиальной стенок. Остальные стенки пазухи представлялись неизмененными. Удалялась лишь патологически измененная часть слизистой оболочки пазухи. Формировали соустье ВЧП с полостью носа в области нижнего носового хода, создавая отверстие размером 1,5×1,5см. Хирургической ложкой выскабливали лунку, удаляя патологически измененные ткани. После промывания антисептическими растворами, гайморовую пазуху тампонировали тампоном, пропитанным йодоформной жидкостью, конец его выводили в полость носа через
Рис.4. Больной Г., слизистая оболочка преддверия полости рта по проекции удаленного 16-ого зуба через 3 месяца после операции
созданное соустье. Окно на переднебоковой стенке ВЧП закрывали мембраной из пчелиного воска, на которой был фиксирован фрагмент кости переднебоковой стенки ВЧП (рис 3.5). Дно лунки удаленного зуба закрывалось мембраной из пчелиного воска (рис 3.6). Лунку, до уровня гребня альвеолярного отростка, заполняли размельчённым АДКМ в комбинации с БоТП (рис 3.7). С целью наибольшей мобилизации, у основания формированного лоскута, рассекали надкостницу. Сформированным лоскутом закрывали лунку. Рану в полости рта зашивали наглухо (рис 3.8). Тампон из гайморовой пазухи удаляли на вторые сутки после операции, а швы -на 8-ые сутки. Рана зажила первичным натяжением. Больной выписан из больницы на 10-ые сутки после операции.
Контрольный осмотр больного Г. произведен через 3 месяца. Больной жалоб не предъявляет. Открывание рта свободное, слизистая оболочка преддверия полости рта по проекции удаленного зуба без особенностей, прослеживается тонкий послеоперационный рубец (рис 4). Пальпация безболезненна. На внутриротовой рентгенограмме в области лунки 16-ого зуба прослеживается новообразованная органотипичная костная ткань (рис 2.б). На рентгенограмме, произведенной в носолобной проекции, прозрачность правой ВЧП почти идентична с левой (рис 1Б). Интерес данного случая заключается в успешном пластическом закрытии ороантрального сообщения по предлагаемому нами способу.
Таким образом, способ закрытия перфорационного отверстия на ВЧП зависит от давности заболевания и возможных осложнений, после образования ороантрального сообщения. При свежих неосложненных формах перфорации ВЧП можно ограничиться закрытием сообщения мембраной из пчелиного воска и заполнением оставшегося пространства лунки размельченным АДКМ в комбинации с БоТП и пластическим закрытием перфорации ВЧП лоскутом, сформированным с вестибулярной стороны альвеолярного отростка. В тех случаях, когда высота альвеолярного отростка менее чем 5мм, после закрытия сообщения мембраной из пчелиного воска область, сообщения дополнительно покрывается аллоген- ным костным матриксом или слоем размельченного АДКМ в комбинации с БоТП. При неосложненных перфорациях ВЧП хирургическое лечение больных можно проводить в условиях поликлиники, без радикальной гайморотомии.
Предложенные нами новые способы хирургического лечения больных с одонтогенными перфоратив- ными гайморитами позволяет значительно сократить частоту послеоперационных осложнений. Помимо этого, они экономичны как для больного, так и для медицинского учереждения. Они могут применяться как метод выбора при закрытии ороантрального сообщения. Своевременная диагностика и закрытие перфораций дна ВЧП позволяет предотвратить развитие перфоративного гайморита и дальнейшие объемные операции на ВЧП. Следует напомнить, что для диагностики перфораций дна ВЧП во время операции удаления зуба (ОУЗ) необходимы: определенная настороженность врача на возможность, а иногда и неизбежность такого осложнения; расширение показаний для рентгенологического исследования ВЧ перед ОУЗ; щадящая ревизия послеоперационной раны; проведение носо-ротовой пробы при удалении моляров и премоляров верхней челюсти; соблюдение известной тактики лечения обнаруженной перфорации дна ВЧП и профессионального ухода за костной раной.
Список литературы
- Богатов А.И. Новые методы диагностики, лечения и реабилитации больных с перфорациями и инородными телами верхнечелюстных пазух. Автореф. дис. канд. мед. наук. Самара, 1991, 18 с.
- Говорун М.И. Острый рецидивирующий синусит у лиц молодого возраста в аспекте состояния иммунной системы. Автореф. дис. канд. мед. наук. Ст-Петербург, 1992, 18 с.
- Григорьянц Л.А., Рабухина Н.А., Бадалян В.А. Клин. стом., 1998. N3. с. 36-37.
- Ельков И.В. Новые принципы лечения воспалительных заболеваний верхнечелюстных пазух. Автореф. дис. канд. мед. наук. М.1996,13 с.
- Иванов В.А. Клинико-экспериментальное обоснование закрытия острой перфорации дна гайморовой пазухи дентальным имплантом. Автореф. дис. канд. мед. наук. М. 1998. 24 с.
- Козлов В.А., Шульман Ф.И. Всерос. съезд стоматоло- гогов. М. 2001.
- Коротких Н.Г., Лазутиков О.В., Ларина О.Е. Стомато-логия. 2003. N4. с. 40-42.
- Кручинский Г.В., Филиппенко В.И. Стоматология. 2004. N1. с. 51-52.
- Лаврентьев С.С. Применение в комплексном лечении одонтогенного перфоративного гайморита остеоаутопластики свищей дна верхнечелюстной пазухи. Авто-реф. дис. канд. мед. наук. 1996. 24 с.
- Лузина В.В., Мануйлов О.Е. Стоматология. 1995. N1. с. 41-42.
- Мухаметзянова Т.С. Комплексное лечение одонтогенных перфоративных гайморитов. Автореф. дис. канд. мед. наук. 1990. 23 с.
- Погосян Ю.М., Погосян Д.Э., Арутюнян А.С. и др. Вестник стоматологии и челюстно-лицевой хирургии 2003. том 2, вып. 3. с. 20-30.
- Погосян Ю.М., Сепян А.Г., Погосян А.Ю., Бурназян С.С. Вопросы теоретической и клинической медицины. 2009. N2. с. 43-44.
- Семаан-Аби-Халиль Ж. Оценка результатов опера-тивного лечения больных с хроническим одонтоген- ным гайморитом. Автореф. дис. канд. мед. наук. Ст- Петербург, 1992.19 с.
- Сепян А.Г. Новые подходы к хирургическому лечению гайморитов. Автореф. дис. канд. мед. наук. Ереван. 2006.18 с.
- Buchner H.J., Lessel W. Stomatol DDR, 1979; 28: 12: 883-887.
- Marx R., Carlson E., Eichstaedt R. et al., J. Oral Maxsil- lofac. Surg. 1998. vol. 85 p. 638-646.