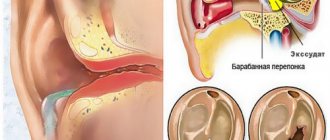
Бронхит — заболевание дыхательной системы с образованием воспаления в бронхах. Любой воспалительный процесс, в том числе и бронхит, приводит к изменениям и отекам слизистых оболочек органов дыхания, скоплению слизи и появлению кашля. Выходящая при кашле слизь называется мокротой, при нормальном течении болезни она бесцветная, но если к патологии присоединяются вторичные инфекции или происходят осложнения, выделения меняют свой цвет. Так, желтая мокрота при бронхите может указывать на инфекционных возбудителей или аллергические реакции.
Основные составляющие мокроты
Что такое мокрота? Мокротой называют слизистые выделения, которые формируются на внутренних оболочках органов дыхания, как правило, слизь образуется на фоне развития простудных заболеваний, а также более серьезных патологических процессов. В составе мокроты находится обычная слюна, которая трансформируется в слизь под действием негативных факторов.
Обратите внимание! Слизь может быть абсолютно разного цвета, это не только прозрачная вязкая жидкость, встречается белая пенистая мокрота, серая, зеленоватая, красная — при раке легких, а также желтая мокрота, которая чаще всего образуется при кашле.
Что входит в состав мокроты помимо слюны:
- иммунные клетки;
- микроорганизмы — вирусы и бактерии;
- частицы пыли;
- плазма и клетки крови.
Соотношение перечисленных выше веществ может быть разным, пропорциональное соотношение зависит от характера заболевания и его течения. По консистенции мокрота может быть густой или жидкой, вязкой. Если в мокроте присутствует гной, то выделения могут расслаиваться на два или даже три слоя, но бывают случаи, когда гнойная слизь не распадается.
Желтая мокрота при кашле указывает на развитие инфекционных процессов в бронхах, а также на аллергические болезни, кроме того, желтые выделения характерны для хронических воспалительных процессов. Из этого следует, что желтая мокрота может появиться и при остром бронхите — в результате присоединения вторичного инфекционного возбудителя, и при бронхите хроническом — так как затяжной процесс считается одной из основных причин желтых слизистых выделений.
Такой окрас слизь приобретает в результате повышенной концентрации белых кровяных клеток — нейтрофилов. При бронхите слизь обычно запаха не имеет, а вот если присутствует неприятный и даже гнилостный запах, это может свидетельствовать о развитии абсцесса, гангрены, рака легкого. Такие причины желтой мокроты должны немедленно побудить больного к обращению за медицинской помощью.
Мокрота желтого цвета нередко встречается у людей с большим стажем курения — остатки смолы и никотина на стенках бронхов смешиваются со слизью. Ярко-желтый цвет мокрота приобретает в результате высокого содержания эозинофилов.
При появлении желтых выделений из бронхов даже без запаха все равно следует обратиться к врачу. При помощи инструментальных и лабораторных методов диагностики доктор сможет поставить точный диагноз и назначить адекватное лечение. Если на первых порах бронхит и не кажется опасной болезнью, то в запущенных случаях он ведет к серьезным осложнениям — бронхиальной астме, пневмонии и другим патологиям.
Как проходит диагностика кашля с белой мокротой
Для постановки диагноза рекомендуется обратиться к врачу общей практики или терапевту. В ходе осмотра он соберет анамнез, а также назначит комплекс диагностических процедур:
- лабораторные анализы крови на скрытые инфекции, гормоны, глюкозу и так далее;
- лабораторные анализы мочи;
- диагностика состояния легких и грудной клетки методом рентгенографии;
- анализ выделений, которые отхаркиваются больным натощак и собираются в стеклянную емкость.
Для постановки диагноза потребуется сдать кровь на анализы
Важно! Перед сдачей мокроты на исследование не рекомендуется пить чай, чистить зубы и тем более завтракать.
Если у больного есть жалобы на боли в груди, трудности с вдыханием или выдыханием, ощущение сдавливания грудной клетки, потребуется дополнительная диагностика:
- ЭКГ;
- МРТ органов грудной клетки;
- КТ сосудов легких, сердца и грудной клетки с контрастом.
Так как причина формирования белой слизи в легких может скрываться в заболевании других органов грудной клетки, во время обследования врач уделяет особое внимание выявлению проблем с сердцем. В случае если они будут обнаружены, лечить нужно именно сердце, а не последствия нарушений в его функциях.
В некоторых случаях потребуется проведение ЭКГ
Диагностика
Точный характер болезненных процессов и их результатов определяется исследованиями, которые проводятся в лабораторных условиях. Мокрота желтого цвета подвергается микроскопическим и макроскопическим диагностическим методам.
Для проведения анализа собирается желтая мокрота по утрам натощак, это необходимо для того, чтобы исключить возможное попадание пищи в слизистые выделения. Для того чтобы быть уверенным хотя бы в минимальном содержании слюны, пациенту предлагается прополоскать ротовую полость слабым антисептическим раствором, можно использовать фурацилин. После полоскания мокроту собирают в стерильную банку. Бывают случаи, когда пациенту не удается отхаркивать необходимое количество слизи, в этом нет ничего страшного, больному назначат раздражающую ингаляцию, после которой слизь будет легче выходить наружу.
Наиболее достоверные данные о характере и природе мокроты желтого цвета представляет бронхоскопия, эта процедура проводится в условиях стационара. Бронхоскопия позволяет врачу изучить состояние бронхов и трахеи посредством вывода информации на экран монитора. В особых случаях доктора могут получить мокроту для дальнейшего бактериологического исследования.
В процессе диагностики врач определяет не только состав слизи, но и выявляет возбудителя заболевания. Исследования позволяют с точностью узнать суточное выделение мокроты, ее консистенцию, запах, оттенок и другие характеристики. Так, после изучения результатов анализов с достоверностью можно выбрать один точный диагноз из нескольких возможных — бронхит, воспаление легких, синусит, астма.
Лечение
Лечение желтой мокроты и кашля в первую очередь заключается в ликвидации причины развития болезни — ее возбудителя. Необходимо понимать, что мокрота, как и кашель, всего лишь следствие, если она образуется в результате бронхита и инфекционных процессов — лечить нужно их. Терапия должна проходить под контролем врача, все лекарственные препараты могут быть назначены исключительно квалифицированным специалистом. Недопустимо самолечение, так как оно может не только не помочь, но и спровоцировать развитие осложнений.
Если у больного проявляется только кашель с выделением слизи без температуры, будет достаточно домашнего лечения, а вот при температуре пациенту обязательно назначат постельный режим.
Комплексное лечение обязательно должно включать диетическое меню, из рациона нужно исключить жареную, жирную, копченую, острую и соленую пищу, кондитерские изделия. Предпочтение рекомендуется отдавать растительной пище, отварной, тушеной или приготовленной на пару, и кисломолочным продуктам. В меню необходимо включить свежие фрукты. Важную роль играет питьевой режим, питье должно быть обильным. Также следует проветривать комнату и регулярно производить влажную уборку. Курящим людям следует отказаться от сигарет хотя бы на период лечения.
Медикаментозная терапия может включать препараты из различных групп:
- Сиропы от кашля (Лазолван, Амброксол, Флавамед) — они устраняют патогенные микроорганизмы из бронхов, снимают воспалительные процессы слизистой оболочки, а также ликвидируют спазмы. Лекарственные средства этой группы прекрасно подходят для лечения мокроты с кашлем у детей.
- Таблетки от кашля — лекарственные средства в этой форме могут оказывать муколитическое, секретомоторное и секретолитическое действие. Лекарственные средства в виде таблеток помогают снять первые симптомы болезни, устранить кашель и избыточную секрецию слизи, создавая отхаркивающих эффект.
- Ингаляционные препараты — ингаляции признаны полезными физиологическими процедурами, к ним целесообразно прибегать при хроническом течении болезни, препараты — ингалипты оказывают противовоспалительное, отхаркивающее и антисептическое действие.
- Антибактериальные препараты — лечение антибиотиками целесообразно для лечения запущенных стадий бронхита, они не влияют на кашель, но зато уничтожают возбудителей болезни — патогенные бактерии, которые раздражают слизистые оболочки бронхов.
Терапия бронхита обязательно должна включать лечебное воздействие на нос и горло. На слизистых оболочках носовой полости и горла также размножаются патогенные микроорганизмы, которые могут попадать в дыхательные пути. Для увеличения положительного эффекта следует полоскать горло антисептическими препаратами, а нос промывать физраствором.
Отхождение мокроты при кашле указывает на накопившийся избыток слизи в дыхательных путях, образовавшаяся вследствие простудных заболеваний. Отхождение мокроты связано со стремлением организма вывести бактерии, провоцирующие заболевание. Если мокрота прозрачного оттенка – это показатель нормального состояния и указывает на то, что в организме нет никаких болезнетворных микроорганизмов. Если проявляется белая слизь при кашле – это признак, на который необходимо обратить внимание.
Слизь, которая образовывается в легких и бронхах, имеет прозрачный цвет и модифицирует свой оттенок под влиянием определенных примесей. Белая мокрота может проявляться вследствие таких посторонних элементов:
- Белая слизь, напоминающая штопор, которую специалисты называют спиралями Куршмана, возникает вследствие воздействия инфекции, аллергена или из-за некачественных продуктов, которые провоцируют кашлевой рефлекс.
- Грибковые патогены, находящиеся в дыхательных органах. Причиной этого может быть нетипичная пневмония, требующая сложной терапии. Густота мокроты варьируется в зависимости от употребления муколитиков, а в ней может присутствовать пена или белые плотные комки.
Почему появляется белая мокрота
Мокрота, равно как и кашель, не являются самостоятельными патологиями. Это единственный способ организма защитить легкие от внешнего воздействия: мокрота улавливает твердые частички, содержащиеся в воздухе, бактерии и вирусы, а кашель позволяет удалить их из организма. Если лишить его этих функций, всего за одни сутки легкие окажутся забитыми пыльцой, частичками почвы, мелкими насекомыми и микроорганизмами, и прочими мелкими частичками. Дышать с таким «грузом» в легких будет фактически невозможно.
Благодаря кашлевому рефлексу человек может откашливаться неосознанно. Также при попадании посторонних предметов в дыхательные пути возможно принудительное или осознанное откашливание.
Важно! У здорового человека выделения из дыхательных путей прозрачные, без видимых включений.
В случае если в бронхолегочной системе возникают некоторые патологии, в ней могут появиться белые комочки. Также мокрота может стать мутно-белой, пенистой, вязкой и липкой.
Почему это происходит:
- В легких присутствует гной, который окрашивает мокроту в белый цвет.
- В легкие попало большое количество мелких механических частичек (асбест, цементная пыль и т.д.).
Если же мокрота густая и прозрачная, но в ней присутствуют белые комочки, речь также может идти о наличии хронических заболеваний ЛОР органов. Это может быть грибковая инфекция или хроническое воспаление миндалин (тонзиллит).
Понять, что имеют место патологические процессы в легких, бронхах и дыхательных путях, можно по дополнительным симптомам:
- повышение температуры;
- хрипы в груди;
- затрудненное дыхание;
- приступы одышки;
- колющие или сдавливающие боли в груди.
Заподозрить патологию можно, если вместе с белой мокротой появляется температура
По набору этих дополнительных симптомов, а также по характеру отхаркивающихся выделений, грамотный врач может определить причину их появления.
Симптоматика белой мокроты
Белая слизь при кашле самостоятельно не существует и говорит о присутствии опасных заболеваний. Несмотря на это, естественный очистительный процесс может перейти в патологию, хроническую или острую стадию. Чтобы не пропустить этот переходный момент, следует обратить внимание на такие сопутствующие кашлю признаки: одышка, тяжелое дыхание, снижение аппетита, боль в грудной области, хрипы во время дыхания, изменение консистенции и окраса слизи.
Зачастую кашель начинается с неожиданного и глубокого вдоха, вследствие чего наблюдается сокращение брюшных мышц, бронхиальные мышцы приходят в тонус, возрастает давление в грудной области и раскрывается голосовая щель. В это время наблюдается отхождение слизи.
Заболевания
Есть несколько болезней, при которых продуцируется мокрота белого цвета:
| Патология | Особенности мокротообразования |
| Возраст | Недостаточная двигательная активность с постепенным ухудшением кровообращения снижают функциональные возможности ворсинок эпителия бронхов. Биологическая жидкость застаивается, становится вязкой, приобретает белесый оттенок. Приступообразно удаляется в ночное время. |
| Ишемия сердца | Кашель сопровождает 90% пациентов с таким диагнозом, он усиливается при нагрузках, секрет при этом пенится, белеет. |
| Гипоальбуминемия | Характерна для легочной патологии, бронхиальная жидкость белая, отходит без кашля, голос хриплый. |
| Отек легких | Отличительная черта – боли в груди с обильным отхаркиванием белого секрета (более 100 мл сразу), запах неприятный, гнилостный. |
| Бронхит | Отходит белая мокрота в небольшом количестве, преобладают симптомы интоксикации. |
| Туберкулез | Дебют инфекции сопровождается слизистыми выделениями из бронхов, позднее белесый оттенок разбавляется прожилками крови. Общее самочувствие существенно нарушено. |
| Ангина | Боль при глотании и кашель с комочками белесого цвета. |
| Хроническая интоксикация, в том числе алкоголем и лекарствами | Биологическая жидкость белая, отходит с трудом из-за обезвоживания организма. |
| Респираторные инфекции: ОРЗ, ОРВИ, грипп, простуда | Густой белесый секрет, вязкий, содержащий возбудителей болезни. |
| Воспаление легких | Хрипы в легких, боль в грудной клетке, гипертермия, кашель с белой мокротой. опаснейшее состояние, чревато нарастанием интоксикации вплоть до летального исхода. |
| Сенсибилизация организма | Водянистая жидкость белого оттенка при покашливании. |
| Онкология | Секрет бронхов имеет белый цвет только на начальных стадиях заболеваний. На поздних из-за процессов распада тканей в нем появляется кровь и другие патологические примеси, выделяться становится трудно. |
Причины возникновения белой мокроты
Вязкая и пенистая мокрота при кашле указывает на серьезные проблемы со здоровьем.
- Абсцесс легкого, который характеризуется сильным кашлем с большим объемом слизи, заполняющая всю ротовую полость. Мокрота изначально бывает гнойной с неприятным ароматом, а далее наблюдается отделение пенистой слизи.
- Возрастные нарушения в органах дыхания, свойственные пожилым людям с сидячим образом жизни. Изношенные легкие уже не в силах полноценно осуществлять естественную функцию очистки, вследствие чего мокрота скапливается в нижних отделах. Пенистая слизь при кашле выходит наружу, особенно ночью, когда человек пребывает в лежачем положении.
- Ишемия сердца. Данное заболевание сопровождается отделением больших объемов слизи, когда человек принимает вертикальное положение.
- Отравление организма, вследствие продолжительного приема сильных препаратов, наркотиков, при пребывании в экологически неблагоприятной среде.
- Уменьшение концентрации белка в организме. Вследствие такого явления при кашле проявляется белая мокрота.
- Пневмоторакс.
- Отек легкого, возникший в результате неправильного внутривенного введения препарата, который не соответствует диагнозу, возрасту больного или особенностям течения болезни.
- Бронхит, туберкулез и прочие инфекционные заболевания.
Дополнительная информация
. Систематическое выделение белой мокроты в горле может свидетельствовать об обезвоживании организма. Чтобы не спровоцировать патологические нарушения, необходимо часто пить, полоскать горло и промывать новые ходы.
Как вылечить кашель с мокротой
Лечение кашля с мокротой можно проводить в домашних условиях, но посетить врача следует обязательно. Отсутствие температуры – не показатель того, что у человека нет проблем со здоровьем. Когда выходит слизь, то можно предположить несколько вариантов терапии, так как спазм является симптомом нескольких болезней.
Средство от кашля для взрослого или ребенка подбирается индивидуально. Учитывается возраст человека и наличие хронических болезней. Нельзя забывать про противопоказания, которые прописаны в каждой инструкции.
Спазм бронхов обязательно лечат с помощью аптечных препаратов. Фармацевтические компании предлагают широкий спектр медикаментов, которые активно помогают отхаркнуть слизь, скапливаемую в нижних дыхательных путях. Облегчить отхождение секрета помогут следующие недорогие лекарства, вошедшие в рейтинг лучших средств, если спазм вызван простудным заболеванием:
- пластинки и сиропы «Доктор МОМ» — после приема слизь становится обильная, органы дыхания освобождаются от бактерий и вирусов;
- Фалиминт – таблетки для рассасывания местного действия;
- Стоптуссин – противокашлевый препарат. Таблетки назначаются с 5 лет, а капли с года;
- Бромгексин – разрешен с трех лет;
- Мукалтин – таблетки, известные со времён СССР.
Эффективное средство нельзя подбирать наугад. Принимать лекарства нужно строго по инструкции. Если длительный кашель без температуры у взрослого и ребенка не проходит более 10 дней, то нужно тщательное обследование.
Откашливание – важный процесс для выведения секрета из легких и бронхов. Врачи советуют больше пить, отдавая предпочтение отварам и компотам из сухофруктов. Чтобы выздоровление настало быстрее, можно использовать народные средства. Такая терапия не одобряется медиками, но она способна вывести образования из нижних дыхательных путей. В идеале такие методы комбинируют с традиционной медициной.
Белая мокрота без кашля
Если в течение десяти дней белая слизь без кашля самостоятельно исчезает – это является нормой, так как говорит о том, что слизистая носоглотки осуществляет очищение. Это состояние не опасно для жизни человека. Если же такое явление наблюдается больше 12 дней, а также повышается температура тела до 37,3 градусов – это свидетельствует о таких болезнях, как: ринит, фарингит, тонзиллофарингит, гормональные нарушения в организме, аллергия, начальная фаза бронхита, туберкулез скрытой формы, болезни ЖКТ. Диагностировать точное заболевание может специалист лишь после осуществления рентгенологического исследования и сдачи необходимых анализов.
Белая мокрота при бронхите
Белая мокрота при кашле проявляется на первых этапах формирования болезни, она выходит в небольшом объеме, так как изначально при бронхите возникает сухой кашель. Спустя время, кашель становится мокрым, происходит отделение мокроты. При течении заболевания, мокрота может изменять свой оттенок. Бронхит – это не самостоятельная болезнь, так как возникает вследствие недолеченных респираторных инфекций, а также аллергических реакций на вдыхаемые элементы (химические вещества, табачный дым, пыль).
Сопутствующие симптомы
Белая мокрота при кашле у взрослых — далеко не единственный симптом. Систематизируя все вышесказанное, можно выделить следующие неспецифические сопутствующие проявления заболеваний:
- Повышение температуры тела. Как правило, имеет место фебрилитет (в пределах 38.1-39.1 градуса Цельсия). При раковых заболеваниях, особенно на поздних стадиях присутствует постоянная гипертермия на уровне 37-37.5 градусов. Показатели термометра могут и не повышаться, если имеет место неинфекционный процесс.
- Боли за грудиной. Встречаются при пневмонии, бронхите, трахеите и иных типичных состояниях.
- Одышка. Легкое состояние недостатка воздуха. Как правило, проявляется при интенсивной физической нагрузке, также в состоянии полного покоя, что указывает на тяжелые патологические причины.
- Удушье. Более сложное нарушение дыхания, для которого характерна острая нехватка воздуха.
- Иные нарушения дыхания, провоцирующие специфическое состояние — дыхательную недостаточность.
- Аллергические проявления: кожный зуд, зуд в глазах, слезотечение, повышенная продукция слизи из носа.
Белая пенистая мокрота при кашле никогда не проявляется изолированно. Всегда существуют дополнительные признаки.
Кашель с серой мокротой
Причины проявление серой мокроты во время кашля:
- Если человек, подвержен вредным привычкам, например, пристрастие к кальяну или сигаретам. В такой ситуации возникает продолжительный приступообразный кашель.
- Истерика, нервный срыв, депрессивное состояние. Специалисты утверждают, что в результате нервного потрясения, у малышей может внезапно возникать отделение серой мокроты, при этом температура может повышаться до 37 градусов.
- Работа на вредном производстве или обитание в районе с плохой экологической ситуацией. Мокрота в такой ситуации характеризуются не только серым оттенком, но и существенной густотой.
Важно
. Слизь, характеризующаяся серым оттенком и неприятным гнойным ароматом, может говорить о поздних фазах онкологических заболеваний органов дыхания. В начале проявления раковых заболеваний слизь может быть прозрачной, белой или же с небольшими прожилками крови. У больных, имеющих сердечную астму, может выделять жидкая, серая мокрота.
Осложнения, связанные с большим количеством мокроты
Увеличение объемов отделяемого способно привести к нарушению дыхательной функции, возникновению кислородного голодания и мучительных приступов удушья. Следствием этого могут стать следующие симптомы:
- продолжительные головные боли;
- головокружения;
- обмороки;
- потеря концентрации внимания;
- снижение работоспособности.
Затрудненное дыхание может привести к еще более серьезным последствиям (особенно в случае долговременного обильного отхаркивания). Возможны нарушения сердечной деятельности, работы центральной нервной системы, легких.
Крайне важно не допускать застоя мокроты в организме. В накапливающейся слизи возникает благоприятная среда для интенсивного размножения болезнетворных бактерий. В результате не исключены разного рода инфекционные процессы в верхних дыхательных путях, что может значительно усугубить общее состояние пациента. Иммунитет больного туберкулезом ослаблен и не способен обеспечить необходимую защиту от воздействия патогенной микрофлоры.
Иногда при нарушении отхаркивающей функции больному назначаются специальные медицинские препараты. Какие именно средства использовать, может сказать только лечащий врач.
Можно ли самостоятельно диагностировать туберкулез по внешнему виду мокроты?
По внешним характеристикам отхаркиваемой субстанции поставить диагноз невозможно. Даже квалифицированному специалисту цвет, консистенция и другие визуальные признаки позволят лишь предположить болезнь, но с точностью определить, какая именно, можно только в ходе лабораторных исследований.
Чтать также: Классные часы о курении
Так, присутствие в мокроте примесей гноя, слизи или крови характерно не только для туберкулеза, но и для ряда других заболеваний:
- повреждение тканей бронхов или трахеи в результате травмы;
- бронхит в острой или хронической форме;
- пневмония;
- абсцесс легкого (возникновение полости в легком, заполненной гноем);
- эмболия (закупорка) легочной артерии;
- бронхоэктатическая болезнь (необратимые изменения бронхов);
- респираторный муковисцидоз (нарушение функционирования желез в легких);
- злокачественная опухоль (рак) легких;
- нарушение сердечной деятельности;
- заболевания органов ЖКТ.
Важно не путать секрет из бронхов и легких с обычной слюной или выделяемой из носоглотки слизью.
Диагностика
Белая мокрота может формироваться при различных заболеваниях носоглотки (фарингит, синусит, ларингит). Также присутствуют и другие причины, одни из которых являются нормой, а другие могут указывать на патологии. Поэтому необходимо своевременно проконсультироваться со специалистом, чтобы определить причину проявления белой мокроты. Изначально доктор осуществляет осмотр и изучает анамнез. Далее больному необходимо произвести сдачу лабораторных анализов (мочи, крови). Основным анализом при диагностировании болезни считается анализ мокроты, который следует сдавать с утра натощак, после гигиенических процедур ротовой полости, до приема пищи. Пациенту необходимо откашлять мокроту, скопившуюся в дыхательных путях. Именно этот анализ позволит определить возбудителя инфекции, возможную патологию, в результате чего можно назначить эффективную терапию. Помимо этого, больному назначается бронхоскопия и рентгеновское исследование.
Лечим кашель с обильной мокротой
Когда имеется обильная мокрота в дыхательных путях, это так утомительно, поэтому каждый из нас старается прибегнуть к различным методам лечения, чтобы сильный кашель не привел к осложнениям, вызванных его чрезмерной интенсивностью.
Длительный сильный кашель может привести к обмороку, из-за венозного давления и снижением кровотока к сердцу. Такое состояние также может привести к пневмотораксу или разрыву альвеол. Интенсивный кашель может также привести к травмам межреберных мышц и нервов. Кашель с обильным выделением мокроты должен лечиться немедленно. Существует множество как народных, так и традиционных способов лечения.
Пожалуйста, обратите внимание, что в случае мокрого кашля не могут быть использованы противокашлевые средства, поскольку торможения защитного рефлекса может ухудшить состояние и мокрота можете перейти в легкие.
Нужно использовать отхаркивающие (например, Гербион, Бронхикум, Проспан, Флюдитек) и разжижающие мокроту препараты (например, Лазолван, Трипсин, Бромгексин). Пить много негазированной воды.
Мокрота без кашля в горле образуется по многим причинам, инфекционные заболевания дыхательной системы в большинстве случаев повинны в скоплении густой слизи. Реже мокрота без характерного сопутствующего симптома появляется в результате патологий желудочно-кишечного тракта. Независимо от причины в организме происходит патологический процесс, который не может полностью выйти наружу, без своевременного лечения он провоцирует развитие осложнений.
Терапия
Медикаментозное лечение прописывается лишь после проведения терапевтического осмотра и после сдачи необходимых анализов. Для терапии каждого отдельного заболевания необходим индивидуальный подход, основывающийся на муколитиках (способствуют разжижению и отхождению мокроты), антибиотики (подбираются в зависимости от факторов проявления мокроты), растительные средства (снижают легочные спазмы, уменьшают воспалительный процесс, уменьшают количество вырабатываемой мокроты), ингаляции (облегчают дыхание, снижают воспаление в дыхательных путях).
Важно
. Медикаментозные препараты необходимо употреблять строго по указанию специалиста, учитывая диагностированное заболевание и индивидуальные особенности больного.
От белой слизи можно избавиться благодаря проверенным народным способам. В одном литре воды стоит прокипятить в течение 10 минут лимон, далее из лимона необходимо выдавить сок и добавить в него 2 ст.л. глицерина и 200 мл меда. Приготовленное лекарство следует употреблять по 1 ст.л. три раза в день.
Не менее эффективным является средство, состоящее из свекольного, морковного сока, молока и сока редьки, взятых в равных пропорциях. Готовое средство необходимо употреблять по 1 ст.л. шесть раз в день.
Отхождению белой мокроты способствует кашица, приготовленная из 1 чл. муки, 2 желтков, 2 чл. меда, 2 ст.л. сливочного масла. Все ингредиенты необходимо смешать и употреблять в неограниченном объеме в течение дня.
Черную редьку следует порезать тонкими слайсами, засыпать сахаром и оставить на 6 часов. Появившийся сок, следует употреблять по 1 ст.л. каждый час.
Дополнительная информация.
При различных дыхательных болезнях больному рекомендуется обильное питье и обратить внимание на свой рацион, который должен подразумевать овощи, фрукты и полезные микроорганизмы.
Пациенту стоит отказаться от вредных привычек и заняться физической активностью (дыхательная гимнастика, прогулки на свежем воздухе). По возможности, необходимо провести санитарно – курортную терапию больного.
Откашливание белой слизи может указывать на различные заболевания органов дыхания. Специалисты не советуют проглатывать мокроту и сдерживать кашель, так слизь будет собираться в дыхательных органах, из-за чего может произойти интоксикация организма. Терапия должна подразумевать употребление медикаментов, содействующих разжижению мокроты и быстрому ее выведению.
Повышенное образование слизи в носоглотке происходит при попадании инфекционных агентов и раздражающих веществ в организм при вдохе. Клейкая, тягучая желтая мокрота при кашле — свидетельство развития патологического процесса.
Сколько слизи должно выделяться в норме? О чем может рассказать ее цвет, как лечить кашель с желтой мокротой и как действовать при его появлении?
Противопоказания при лечении
Посещая терапевта и других профильных докторов в обязательном порядке в ходе беседы, стоит указать на хронические заболеваний, если таковые имеются. Отталкиваясь от них, медработник произведет назначения, подходящие в конкретно взятом случае.
В педиатрии также имеется ряд противопоказаний в применении некоторых лекарств или форм выпуска до наступления определенного возраста или достижения необходимой массы тела.
В период беременности и кормления грудью не рекомендуются производить бесконтрольную терапию ведь, она может негативно влиять не только на женский организм, но и на плод или грудного ребенка. Аналогичное действие оказывают и некоторые травяные сборы, которые противопоказаны беременным девушкам и женщинам в период лактации.
Чтать также: Сколько грамм в 100мл воды
Прием любых препаратов, в том числе и растительного происхождения в этом положении стоит в обязательном порядке согласовывать с лечащим врачом.
Помните, что своевременный визит в медицинское учреждение и грамотно подобранное лечение уменьшает шансы осложненного протекания болезней и серьезного поражения органов дыхания.
Страшный диагноз «туберкулез легких», некогда звучавший как приговор, теперь не обязательно приводит к гибели пациента. Это заболевание довольно успешно лечится, но чем раньше выявлены симптомы, тем больше шансов на скорейшее выздоровление и отсутствие осложнений.
Исследование мокроты – один из способов выявить легочную форму туберкулеза, определить стадию развития болезни и выбрать эффективные методы лечения.
Назначение слизи в организме
Жидкая среда продуцируется слизистыми рта, придаточными пазухами носа, горла, легких и желудочно-кишечного тракта. Она как защитный покров, который препятствует высыханию тканей.
Увлажненные органы защищены от повреждений и трещин. В противном случае поверхность подвергается атаке вирусов, не способна справляться с оседанием и обезвреживанием частиц пыли и противостоять инфекциям.
Слизь улавливает нежелательные вещества и бактерии, чтобы не допустить ее проникновение внутрь чувствительных дыхательных путей. В норме секрет липкий и плотный, эффективно поглощает вирусы и грязь. В его составе присутствуют антитела, которые распознают чужеродные микроорганизмы и захватывают их, становясь тягучим.
У здорового человека ежедневно продуцируются до 1,5 литра слизи. Мы не замечаем такого количества, потому большая ее часть стекает в горло. При изменении состава секрет застаивается, мешает свободному дыханию и удалению из организма.
При проникновении пыльцы и резких запахов, у людей, склонных к аллергии, быстро отекает слизистая и вырабатывается большое количество секрета. Заложенность носа, кашель и чихание обычные симптомы при таком состоянии.
Как правило, консистенция мокроты у всех людей разная и зависит еще от типа продуктов, которые мы употребляем в пищу. Молочные продукты и острый перец способствует избыточной выработке слизи.
Почему мокрота изменяет цвет?
При отсмаркивании обращаешь внимание, что цвет секрета меняется. Из полупрозрачной и жидкой она превращается в студенистую массу желтого, зеленого или красно-коричневого цвета.
Характер мокроты в зависимости от цвета:
| Вид мокроты | Описание | Заболевание |
| Слизистая | Прозрачная, чаще жидкая и с примесью слюны. Редко присутствует слабый желтый оттенок. | Бронхит, пневмония, бронхиальная масса. |
| Серозная | Жидкая мутная масса, которая легко пенится. | Отек легких. |
| Гнойная | Вязкая, хорошо различимы сгустки гноя мутно-желтого и бледно-зеленого цвета | Абсцесс легкого, воспаление плевры. |
| Слизисто-гнойная | Полупрозрачный секрет с вкраплениями частиц гноя. | Инфекция в легких и бронхах. |
| Кровянистая | Густая мокрота содержит коричневые прожилки крови либо примесь свежей крови (см. ). | Рак легкого. Гангрена. |
Причина
Желто-зеленая мокрота при кашле вероятный признак инфекции в организме. При переохлаждении иммунная система посылает белые клетки крови (нейтрофилы) в уязвимую область. Они содержат фермент зеленоватого цвета и в больших количествах слизь приобретает желтовато-зеленые тона.
Обязательно будут присутствовать другие симптомы:
- заложенность носа;
- повышение температуры;
- ухудшение слуха;
- потеря обоняния.
При разных заболеваниях откашливается желтая мокрота, но всех объединяет причина — инфекция. Количество ее также варьируется, ее немного при начальной стадии и обильное отделение (до литра) при развившейся патологии в легких или бронхах.
Заболевания
Откашливание и очищение бронхов зависит от стадии воспаления и положения тела пациента.
Желтый цвет отделяемого секрета наблюдают при:
- пневмонии;
- простуде, вызванной вирусом;
- бронхите (см. );
- синусите;
- астме;
- абсцессе в легких.
Кашель с мокротой желтого цвета у курильщиков, которые длительное время страдают пагубной привычкой, не является свидетельством заболевания. Мокрота окрашивается под влиянием смол, оседающих на слизистых дыхательных органов.
Употребление продуктов или соков из фруктов и овощей также придает отхаркиваемой мокроте характерный желтый цвет.
Мокрота белого цвета при кашле: причины
Здоровые легкие ежедневно производят небольшое количество слизистого секрета. Его функция заключается в том, чтобы поддерживать воздухоносные пути здоровыми путем улавливания раздражителей и выведения их из организма.
Когда человек болен, или постоянно подвергается воздействию раздражителей, его легкие вынуждены производить дополнительный секрет.
Например, у курильщика повышенное слизеобразование является реакцией на раздражающий табачный дым.
Гиперсекреция слизи может возникать по самым разнообразным причинам, начиная от возрастных изменений, происходящих в организме, и заканчивая тяжелыми патологиями дыхательной системы.
Простуда Более двухсот видов вирусов, которые провоцируют простудные заболевания, заставляют организм вырабатывать больше слизистого секрета. На начальных этапах болезни она имеет белесый оттенок, который впоследствии может измениться до желтого. Общие симптомы простуды включают боль в горле, чиханье, слезотечение, кашель с наличием характерных выделений. Бронхит Возникает в результате воспаления воздухоносных путей, вызванного вирусной инфекцией, патологическим процессом, воздействием различных раздражителей. Сопровождается повышенной утомляемостью, болью в горле, насморком, наличием одышки и хрипов. Инфекция провоцирует выработку избыточной флегмы, которая соленая на вкус и меняет свой окрас от белкового до желтого или зеленого. Окрашивание трахеобронхиального секрета при бронхите указывает на перемещение воспалительных клеток в воздухоносные пути. Туберкулез. На начальной стадии развития патологического процесса откашливается белая мокрота, которая впоследствии приобретает кроваво-коричневый оттенок. Классическая симптоматика туберкулеза – хронический кашель с кровавой флегмой, лихорадка, ночная потливость и потеря веса. Пневмония Xарактеризуется воспалением альвеол легких, в результате чего эти микроскопические воздушные мешочки наполняются жидкостью, что затрудняет дыхательную функцию. Типичные признаки и симптомы при пневмонии включают различную тяжесть и комбинацию продуктивного или сухого кашля, боли в груди, лихорадку и затруднение дыхания. По мере развития патологического процесса изначально белесая прозрачная субстанция густеет, приобретает выраженный оттенок и неприятный запах. Отек легких Характеризуется скоплением жидкости в тканях и альвеолах органа, что приводит к дыхательной недостаточности. Заболевание сопровождается болезненным дискомфортом в груди, обильным слизеобразованием (до 150 мл за раз). Вначале ее структура вязкая густая, а после – пенистая, с характерным гнилостным запахом. Болезнь коронарной артерии (ИБС) Представляет собой целый спектр аномалий сердца, вызванных снижением доставки кислорода к миокарду. Помимо характерной боли в груди, ИБС в 90% случаев сопровождается приступами кашля, при котором обильно отхаркивается белесая флегма с пузырьками. Сильные кашлевые приступы возникают у больного по утрам, при принятии вертикального положения, а также при повышенной физической и двигательной активности. Интоксикация Еще одна распространенная причина окрашивания трахеобронхиального экссудата. Происходит это при длительном отравлении организма наркотическими веществами, некоторыми медикаментами, тяжелыми металлами. Возрастные изменения Снижение двигательной активности, ухудшение кровообращения – все это приводит к нарушению эскалаторной функции мерцательной эпителиальной ткани воздухоносных путей. В результате в бронхах происходит застой слизистого секрета и его отравление с последующим окрашиванием в характерный цвет. При кашлевом приступе, беспокоящем пожилых людей преимущественно в ночное время, отхаркиваемый материал выходит наружу. ГЭРБ При гастроэзофагеальной рефлюксной болезни (ГЭРБ) желудочная кислота может попадать в воздухоносные пути и горло. Основными симптомами являются изжога, боль в груди и горле, а также кашель с белесой густой, часто пенистой слизью.
Часто именно характерные цвет и структура отхаркиваемого материала является единственным признаком. Помимо вышеперечисленных причин, белесая флегма также может быть признаком присутствия инородного тела в носоглотке.
Холодная погода и чрезмерное использование назальных спреев также могут спровоцировать обильное слизеобразование, провоцирующее кашель с характерными выделениями.
Диагностические методы
Определяют, что является причиной окрашивания секрета, по исследованию собранной мокроты. Инструкция для пациента заключается в тщательном утреннем туалете (чистка зубов и полоскания горла). Процедуру сбора осуществляют в чистую стеклянную посуду утром до приема завтрака.
В некоторых случаях мокроту собирают при бронхоскопии.
Для специалиста информацией о состоянии пациента служит:
- Микроскопический анализ. Определяют содержание: макрофагов, сидерофагов, атипичных клеток, эритроцитов, эпителиальных клеток. В мокроте возможно присутствие волокон, кристаллов Шарко-Лейдена, холестерина и жирных кислот.
- Макроскопический анализ. Фиксируют объем секрета, цвет, запах и консистенцию. Содержание гноя отвечает за интенсивность желтой окраски секрета.
- Бактериологический посев. Материал из дыхательных путей пациента помещают на питательную среду и определяют тип возбудителя и его восприимчивость к антибиотикам.
При недостаточных данных назначают дополнительно флотацию и люминесцентный метод.
Лечение
Врач выбирает методы, которые эффективно избавят пациента от инфекции и предотвратят осложнение.
Предварительно адекватно оценивают состояние заболевшего и устанавливают:
- диагноз;
- препараты, которые в конкретном случае необходимы для излечения.
В качестве вспомогательной меры, которая ускорит выведение густой мокроты, рекомендуют обильное питье. Для этих целей используют чистую воду либо чаи и настои с противовоспалительным и отхаркивающим действием. Готовят их по рекомендации на упаковке. Хорошим эффектом отличается ромашка, шалфей, зверобой и пр.
Полоскание горла, вдыхание эфирных масел и ингаляции пойдут только на пользу. Позаботьтесь об увлажнении воздуха во время пребывания в помещении и, особенно, в течение ночного сна.
При кашле мокрота желтого цвета густая, плохо отделяется и выводится. Усилить разжижение и облегчить ее отхождение задача первостепенная.
Одновременно лечат основное заболевание и назначают:
- лекарственные препараты, снижающие плотность секрета (Термопсис, Аммония хлорид);
- мукорегулирующие средства, которые облегчают выведение мокроты из бронхиального дерева и попадание антибиотиков внутрь;
- антигистаминные средства, если установлена аллергическая природа заболевания;
- муколитики для разжижения мокроты (АЦЦ);
- антибиотики, если установлена бактериальная инфекция.
Желтая мокрота без кашля не требует специального лечения, так бронхи самоочищаются от попадения инородных частиц и пыли. Советуем к своему здоровью относиться с большей долей внимания и обязательно принимать меры для терапии простуды и инфекций верхних дыхательных путей. Цена не долеченных состояний — осложнения.
Никогда не полагайтесь, что ОРЗ и ОРВИ пройдут самостоятельно, если использовать домашние средства лечения. Только после осмотра врача и установления диагноза принимают назначенные лекарства.
Возможная терапия мокроты при кашле
Медикаментозное лечение заболеваний, для которых характерна белая, либо прозрачная мокрота с пузырьками или без, отходящая при кашле, сводится к применению следующих групп лекарственных препаратов:
- Муколитики (способствующие разжижению густой слизи) и отхаркивающие (облегчающие ее выведение) препараты, активные действующие вещества которых могут быть растительного или синтетического происхождения: «Синупрет» (драже, капли);
- «Флавамед» (шипучие таблетки, раствор для приема внутрь);
- «Коделак Бронхо»
- «АЦЦ» (шипучие таблетки, гранулы или порошки для приготовления напитка);
- сиропы «Амброксол», «Амбробене», «Амброгексал», «Лазолван»;
- «Бромгексин» (таблетки, сироп, раствор для приема внутрь);
- «Доктор МОМ» (сироп, пастилки от кашля);
- «Доктор Тайсс» (сироп).
- Антибиотики – назначаются при бактериальных инфекциях, сопровождающихся кашлем (пневмониях, туберкулезе, бронхитах) – «Амоксиклав», «Сумамед», «Цефтриаксон».
- Для терапии заболеваний, вызванных вирусами или грибками, антибиотики неэффективны, поэтому требуется назначение соответственно противовирусных (препараты интерферона) либо противогрибковых (кетоконазол, амфотерицин B, флуконазол) лекарственных средств.
Также врачом для облегчения состояния пациента могут быть назначены ингаляции с физраствором, отварами лекарственных трав (ромашка, шалфей, эвкалипт, календула), разведенными в воде эфирными маслами (чайное дерево, кедр, туя), специальными растворами для применения в небулайзере («Лазолван», «Амброксол», «Мукомист» и др.).
Профилактика
Не пренебрегайте советами специалистов, это убережет от инфекций и ослабления защитных сил организма:
- воздерживайтесь от посещения людных мест в период вирусных эпидемий и простудных заболеваний;
- придерживайтесь элементарных норм гигиены;
- ограничьте или откажитесь от сигарет;
- сделайте прививку от гриппа;
- обогатите рацион фруктами и свежими овощами;
- пейте больше витаминных морсов и травяных чаев;
- не переохлаждайтесь.
Осложнения
Любое воспаление и инфекция может спровоцировать ухудшение самочувствия при отсутствии адекватного лечения. Трахеит или бронхит грозят пневмонией, которую лечат в условиях стационара и постоянно мониторят состояние больного.
Бронхит одно из заболеваний, которое может перейти в хроническую форму и беспокоить человека длительное время. Лечение длительное, требует от пациента системности и соблюдения некоторых ограничений. Желтая мокрота при отхаркивании должна служить для пациента сигналом для обязательного посещения врача.
Причиной большинства недомоганий ребенка является обычная простуда. Поскольку при этом воспаляются слизистые оболочки носа и верхней части горла, то заболевание носит название «назо- фарингит». При частых рецидивах в болезненный процесс также вовлекаются среднее ухо и околоносовые пазухи. Это заболевание поражает практически каждого ребенка ми- нимум раз в год, но в большинстве случаев родители успешно справляются с ним сами. Если же ребенок простужается часто или возникают какие-то осложнения, то ситуация становится серь- езной.
Простуда — это вирусное заболевание, вызываемое более чем двумястами серологическими типами вирусов, основным из которых является риновирус: он обуславливает треть случаев. Частота заболевания зависит от восприимчивости ребенка к ви- русам. Она возрастает при перемене погоды, резком изменении темпера туры — внезапном переходе от жары к холоду и, наобо- рот, от холодного питья и пищи. Некоторые дети предрасположе- ны к инфекции «не понятно почему», и тогда родители не могут точно определить причину недомогания. В детских дошкольных учреждениях и ин тернатах обычная простуда может приобретать характер эпидемии.
Обычная простуда передается от человека к человеку воздушно- капельным путем при сморкании и чихании, через носовые платки или при непосредственном контакте с выделениями. Обычно в первый день простудного заболевания появляются раздражение в горле, заложенность носа и чихание; со второго по четвертый развиваются насморк, слезотечение, охриплость голоса, может также появиться кашель. Кашель и выделения из носа могут продолжаться дольше всего.
Мокрота – что это такое?
Мокрота
– это выделения трахей и бронхов, характерные для различных заболеваний, к которым присоединяются частички слюны, а также выделений слизистой носа.
Выделения нормальные и патологические
Трахеи и бронхи постоянно выделяют слизь, которая необходима для очищения нижних органов дыхания от вдыхаемых микробов, пылинок. В слизи присутствуют иммунные тельца. С движением ресничек, которыми покрыта внутренняя сторона бронхов, слизь эвакуируется из органов дыхания и проглатывается человеком совершенно незаметно. У здорового человека за сутки может выделиться до 100 миллилитров слизи.
Если же в органах дыхания протекают болезненные процессы, количество слизи увеличивается иногда до 1500 миллилитров в сутки. Окраска слизи в таких случаях может быть разной и зависит от заболевания.
По цвету и характеру мокрота делится на:
- серозную
- слизистую
- гнойно-слизистую
- кровянистую
- стекловидную.
Причины появления мокроты
Цвет мокроты
Цвет мокроты может содержать частички некоторых напитков, например, кофе или вина. Но чаще всего на цвет влияет заболевание, развивающееся в органах дыхания.
- Астма
– прозрачная и густая, - Отек легких
– с примесью крови, пенистая, - Рак легких
– может быть с тонкими кровянистыми волокнами при бронхогенном характере заболевания, - Инфаркт легких
– ярко-красная, - Пневмония
– желто-зеленая, гнойная, - Абсцесс легких
– коричневато-желтоватая, - Пневмония крупозная
– цвет ржавчины, - Бронхит, грипп
– желто-зеленая, цвета гноя, иногда с примесью крови.
Кашель с мокротой
Кашель с мокротой характерен для заболеваний, при которых резко усиливается выработка бронхиального секрета, а также, если в органах дыхания образуется экссудат. При подобном симптоме очень важен внешний вид откашливаемой слизи, который дает возможность поставить диагноз и прослеживать эффективность лечения.
Что такое мокрота
Диагноз по симптомам
Выберите беспокоящие вас симптомы и получите список возможных заболеваний
Консистенция и цвет мокроты
Консистенция и цвет мокроты зависят от ее состава. Различают мокроту слизистую, серозную, гнойную, слизисто-гнойную, серозно-гнойную и кровянистую. Слизистая мокрота бесцветная, прозрачная и вязкая. Наблюдается в начале бронхита. воспаления легких, при бронхиальной астме. Серозная мокрота жидкая прозрачная, пенистая. При сердечной астме и отеке легких может быть окрашена в розовый цвет кровью. Гнойная мокрота сливкообразная, зеленоватая. Появляется при прорыве гнойника легкого в бронх. Слизисто-гнойная мокрота характерна для большинства воспалительных процессов в бронхах и легких.
Серозно-гнойная мокрота при стоянии разделяется на три слоя: верхний – пенистый, нередко с примесью слизи; средний – серозный, жидкий, сероватый; нижний – гнойный, зеленовато-желтого цвета с частицами распада легочной ткани и комочками гноя. Кровянистая мокрота различна в зависимости от количества и качества попавшей в нее крови. Иногда это почти чистая кровь, которая может выделяться не только из легких и дыхательных путей, но из полости рта и соседних органов. Кровь в мокроте может быть в виде прожилок или целых сгустков – при туберкулезе легких, опухолях легких, бронхоэктазах.
Мокрота при бронхите (остром и хроническом): цвет мокроты при кашле
При бронхите мокрота появляется очень часто. Зачастую такой симптом возникает при хроническом, остром или эозинфальном бронхите, который имеет инфекционный характер.
Чтобы установить откуда взялся кашель, нужно обратиться за врачебной помощью, сдать анализ и провести необходимое лечение. Благодаря приему назначенных доктором препаратов неприятные проявления заболевания медленно исчезнут, а выделение мокроты прекратится.
Симптоматика
При остром или хроническом бронхите отмечается кашель с обильным отхождением мокроты. Выделяют три главных симптома заболевания:
- кашель;
- высокая температура;
- выделение мокроты.
Мокрота – это выделяемая жидкость, цвет которой может быть желтым, белым, прозрачным либо зеленым. Такие выделения означают, что в организме имеется воспаление. Зеленый или желтый цвет сигнализирует о том, что в жидкости есть гной.
Повышенная температура при остром и хроническом бронхите является подтверждением того, что в организме действует воспалительный процесс. Хотя при этом заболевании редко возникает жар, но, если он есть, тогда следует сразу же сдать анализ в медицинском учреждении, ведь, скорее всего, у больного развивается какая-то серьезная патология.
При остром бронхите, имеющем инфекционный характер, всегда возникает кашель, сопровождающийся отхождением мокроты. Общее состояние сходно с гриппом, при этом больной быстро устает, а его самочувствие стремительно ухудшается.
Постепенно сухой кашель приобретает влажный характер, а цвет выделений становится белым.
Почему выделяется мокрота?
Характер мокроты определяется тяжестью протекания болезни. К примеру, если ее течение не осложнено, тогда у мокроты слизистый характер, а ее цвет – прозрачный или белый. Такие выделения сопровождают кашель в незначительных количествах.
Как правило, при хроническом бронхите мокрота отходит в утренние часы в процессе кашля. На протяжении дня мокрота практически не отходит, а если она и есть, то уже в вечернее время пропадает. Ночью объем выделяемой жидкости увеличивается, при этом отмечается сильный кашель.
При острой форме воспаления бронхов катарального типа – характер мокроты желеобразный. Если провести ее анализ, то можно обнаружить множество эпителиоцитов и немного нейтрофильных гранулоцитов.
Уровень поражения бронхов определяется тем, какой характер имеет выделяемая жидкость:
- Если имеются большие реснитчатые клетки, тогда это говорит о том, что повреждены бронхи либо трахеи.
- Если видны мелкие частицы эпителия, которые медленно разрастаются, тогда анализ подтверждает нарушение в концевых, дыхательных бронхиолах.
- При выявлении средних эпителиальных клеток обнаруживается поражении бронхов средней тяжести.
- При обнаружении маленьких эпителиев диагностируется минимальное поражение бронхов.
При гнойном, обостренном либо хроническом обструктивном бронхите в выделениях виден гной, а проявления эозинофильной формы заболевания немного другие. Так, мокрота имеет вязкую консистенцию с гнойными примесями.
Если провести микроскопический анализ слизи, то в ней можно обнаружить фибрин, спирали Куршмана и немного эритроцитов. Кроме того, выявляется множество лейкоцитов и немного эпителиальных клеток.
Еще в выделениях есть фиброзные пленки, объединяющиеся в плотные пластины. Это явление указывает на множественные сопутствующие болезни, такие как дифтерия либо пневмококковая инфекция.
Цвет мокроты
Если имеются проблемы с дыхательными органами, тогда объем слизи выделяемый в сутки может достигать 1500 мл. Цвет и консистенция мокроты определяют ее название:
- слизистая;
- серозная;
- кровянистая;
- стекловидная.
Кстати, пр
ичины выделений не всегда кроются в наличии бронхита. Бывает так, что они указывают на протекание таких болезней, как туберкулез, инфаркт, абсцесс или рак легких.
В такой ситуации некорректное самолечение приводит к летальному исходу. Следовательно, крайне важно обратиться к доктору, который проведет анализ, определит цвет и характер мокроты, а затем назначит адекватное лечение.
Цвет выделений позволяет установить точный диагноз:
- прозрачная и густая мокрота в бронхах указывает на наличие астмы;
- цвет ржавчины говорит о крупозной пневмонии;
- пенистые, с кровяными примесями – отек легких;
- желтый цвет свидетельствует об абсцессе легких;
- слизь с кровяными волокнами говорит о бронхогенных видах болезней либо раке легких;
- зелено-желтые гнойничковые выделения наблюдаются при пневмонии;
- алая мокрота указывает на инфаркт легких.
Стоит заметить, что белая мокрота при бронхите отходит лишь иногда. Зачастую она имеет желтый либо зеленовато-коричневый оттенок.
Исследование мокроты
Анализ мокроты являете обаятельным условием диагностики бронхита. Тем более продуктивный кашель уже свидетельствует о протекании болезнетворного процесса.
Еще на начальном этапе осмотра врач определяет внешний вид выделений. К примеру, когда слизь неприятно пахнет, с гнойными примесями, то, скорее всего, у пациента развивается абсцесс. А если кашель не проходит, его интенсивность наоборот возрастает, а объем мокроты увеличивается, то это свидетельствует о стремительном прогрессировании болезни.
Анализ выделений осуществляется после их забора, при обследовании применяется способ микроскопии. При этом делается бактериальный посев, с помощью которого определяется наличие патогенной микрофлоры.
При проведении анализа мокроты рассматриваются различные факторы ее возникновения. Так, исследование крови указывает, что в поле зрения есть больше 25 нейтрофилов, тогда имеет место инфекционное поражение. Если имеется астма и бронхоспазмы, то в процессе исследования определяется наличие спиралей Куршмана.
Альвеолярные макрофаги указывают на то, что слизь поступила из нижних дыхательных путей. При бронхиальной астме, аллергии в жидкости находят кристаллы Шарко-Лейдена.
Плоский эпителий говорит, что в выделения попала слюна. А повышенное содержание лейкоцитов (больше 50%) свидетельствует об аллергии, астме и поражении легкого глистами.
При абсцессе, спровоцированном воспалением, в мокроте присутствуют эластичные волокна, являющиеся следствием разрушений тканей дыхательных органов.
Если протекает бронхит и прочие болезни легких, тогда при кашле всегда выделяется мокрота. Ее оттенок бывает разным, что свидетельствует о протекании различных патогенных процессов. Но чтобы точно установить, а затем устранить причину такого состояния, нужно провести тщательную диагностику. Как бороться с мокротой при бронхите в видео в этой статье расскажет специалист.
stopgripp.ru>