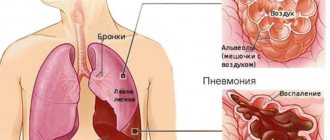
Двусторонняя пневмония — серьёзное заболевание, которое отличается достаточно высокой летальностью. Особенную опасность для жизни человека представляет двустороннее поражение лёгких. Патологический процесс может быть первичным, когда инфицирование происходит одновременно в обоих лёгких. Вторичное развитие двусторонней пневмонии возможно в случае, когда воспаление в одном лёгком переходит в хроническую форму и распространяется на другую сторону. Зачастую двусторонняя пневмония является осложнением иммунодефицитных состояний, инфарктов, застойных процессов в грудной клетке.
Ранние медицинские исследования показывали, что наиболее распространенными возбудителями двусторонней пневмонии были бактерии кокковой природы. В последнее время всё чаще появляются подтвержденные данные о поражении лёгочной ткани атипичными инфекционными агентами — вирусами, грибками, не специфическими бактериями.
Двусторонняя пневмония характеризуется, как наиболее тяжелое поражение альвеолярной ткани. Согласно статистике, показатель смертности от этого заболевания составляет около 9%. В случае выздоровления, сохраняется вероятность развития необратимых изменений в структуре лёгких, других заболеваний дыхательной системы.
Как возникает?
Возникновение двусторонней пневмонии развивается при внедрении инфекционного агента на фоне сниженного общего иммунитета.
Путей заражения может быть несколько:
- Воздушно-капельный — возбудитель вдыхается с воздухом, в котором содержатся микрочастицы выделений больного человека.
- Аспирация из рото-, носоглотки — после оседания на слизистой верхних дыхательных путей через несколько дней происходит «спуск» инфекции в бронхи, а затем — в лёгкие.
- Гематогенный — нисходящий или восходящий путь инфицирования из основного очага.
- Лимфогенный — инфекционный агент транспортируется в легочную ткань с током лимфатической жидкости при торакальных ранениях.
Чаще всего заболевание развивается именно при воздушно-капельном заражении.
Под воздействием бактериальной или вирусной флоры происходит нарушение клеточного иммунитета, расстройство местного метаболизма и иннервации бронхиального дерева, легких.
Развитие и дальнейшее прогрессирование заболевания происходит в несколько стадий:
- Прилива — протекает от 12 до 72 часов, в течение которых сосуды лёгких интенсивно наполняются кровью, в альвеолах появляются признаки фибринозной экссудации.
- Красного опеченения — длится 24-72 часа. За это время в легочной ткани формируются уплотнения, текстура которых похожа на печень. Экссудат, пропотевающий из альвеол, содержит очень много эритроцитов.
- Серого опеченения — может протекать от 48 часов до недели. В этот период происходит распад эритроцитов. Одновременно в альвеолы выходят лейкоциты в огромном количестве.
- Разрешения — характеризуется постепенным восстановлением легочной ткани. Может занять достаточно много времени.
Развитию двусторонней пневмонии способствуют различные заболевания, состояния, вызывающие снижение иммунных функций организма:
- Вредные привычки.
- Частые психоэмоциональные стрессы.
- Хроническое физическое перенапряжение.
- Длительное использование кондиционера.
- Периодические расстройства сознания любого происхождения.
- Частые эпилептические приступы.
- Пребывание на искусственной вентиляции лёгких.
Предрасполагающие факторы способствуют нарушению кровообращения в малом (легочном) круге, что неизменно вызывает повреждение специфических клеток — бронхиол, альвеол.
Двухстороннее воспаление легких — симптомы, лечение, последствия, уровень смертности
Двухсторонняя пневмония – опасное состояние, возникающее при воспалении легочной ткани, которое спровоцировано бактериальными агентами. Частая причина 2 стороннего воспаления легких – пневмококк (streptococcus pneumoniae). Именно данный микроорганизм обуславливает смертность от болезни (около 20% случаев).
Медицинским языком двухсторонние воспалительные изменения легочной паренхимы называются «крупозными». Такая характеристика патологии введена, так как морфологические изменения при инфильтрации легких напоминают собой крупинки овсяного зерна.
Заболевание выделено в особую категорию из-за специфичных морфологических изменений легочной ткани. На начальной стадии поражения альвеолярных ацинусов наблюдаются мелкие кровоизлияния – стадия «красного опеченения». Через некоторое время участки повреждения ткани воспаляются и покрываются фибрином – стадия «серого опеченения». Завершается процесс разрешением или летальным исходом при развитии дыхательной недостаточности.
Двусторонняя пневмония заканчивается трагично при неадекватной антибиотикотерапии и при сниженном иммунитете человека.
Когда нарушена функциональность защитных барьеров дыхательных путей (отсутствие иммуноглобулинов и альвеолярных макрофагов), бактериальные агенты легко проникают в клетки дыхательного эпителия и быстро размножаются. Затем они переносятся по лимфатической системе, крови и таким образом обуславливается двухстороннее воспаление легких.
Основной путь передачи инфекции — воздушно-капельный. Бактерии передаются от больного человека или носителя к здоровому.
Типы возбудителей
Двусторонняя пневмония разгорается при попадании в дыхательные пути определенной группы микроорганизмов — вирусов, бактерий, палочек. От типа инфекционного агента зависит клиническая симптоматика и особенности терапевтического подхода.
Пневмококк
Возбудитель хорошо сохраняется в анаэробной среде с повышенным содержанием углекислого газа. Довольно длительное время пневмококки были наиболее частой причиной развития двустороннего воспаления лёгких.
Ситуация изменилась в 1983 году, когда появилась поливалентная вакцина, которую рекомендуют по настоящее время определенным категориям населениям:
- Всем людям старше 65 лет.
- Пациентам с хроническими легочными патологиями — эмфиземой, бронхоэктатической болезнью, бронхиальной астмой.
- Больным, получающим лечение от хронических сердечно-сосудистых заболеваний.
- Неврологическим больным с невыраженным кашлевым рефлексом, нарушениями кровообращения, склонных к судорожным приступам.
- Больным с диагностированным циррозом печени.
- Лицам, страдающим сахарным диабетом.
- Больные со сниженным иммунологическим статусом.
Особое внимание уделяется лицам, которые длительное время находятся в многочисленных коллективах, независимо от возраста — дети в детских домах и домах ребенка, возрастные пациенты в заведениях, где они получают специализированный уход и лечение.
Стрептококк
Инфекционный агент в неактивном состоянии может пребывать довольно длительное время в ротовой полости, на слизистой носа, на внутренних оболочках органов пищеварения, толстого кишечника. При определенных условиях происходит распространение патогенной флоры с током крови, приводящее к воспалительным процессам в лёгких и бронхах. (
Лечение двухсторонней пневмонии
При тяжелом состоянии больного необходимо срочно вызвать скорую помощь и госпитализировать пациента. Если очаги инфекции небольшие, а состояние больного удовлетворительное, то заболевание можно лечить амбулаторно под наблюдением врача.
Лечение двухсторонней пневмонии у взрослых включает в себя медикаментозный и физиотерапевтический метод. Медикаментозный способ лечения является самым эффективным. Основной группой препаратов являются антибиотики. Остальные лекарственные средства относятся к симптоматической терапии. Физиотерапия показана, когда купирован острый период болезни.
Течение двухсторонней пневмонии чаще всего тяжелое и может осложняться плевритом, токсическим шоком, эндокардитом и другими заболеваниями. Необходимо сразу назначать лечение антибактериальными препаратами, чтобы предотвратить распространение инфекции. Для этого существует определенная группа антибиотиков, прописанных в стандартах лечения двухстороннего поражения легких.
Для амбулаторного ведения пациента препаратами выбора при пневмонии является Амоксициллин (Амоксициллин-клавунат, Флемоксин, Аугментин) и макролиды (Эритромицин, Кларитромицин, Азитромицин). Данное лечение подходит пациентам без сопутствующих заболеваний (хроническая обструктивная болезнь легких (ХОБЛ), сердечная недостаточность, сахарный диабет и т.д.). Если пациент имеет хронические болезни, то врачи добавляют препараты фторхинолонового ряда (Ципрофлоксацин, Левофлоксацин).
В стационаре лечащий врач назначает Пенициллин (внутривенно) и макролиды (в таблетированной форме). Если данное сочетание антибиотиков не дает эффекта, доктора используют вторую комбинацию препаратов: цефалоспорины 3 поколения (внутривенно) и макролиды (внутрь).
Продолжительность лечения антибактериальными лекарственными средствами оставляет 7-10 дней. Лечебные мероприятия считаются успешными, если наблюдается снижение температуры тела ниже 37,5°С, улучшаются показатели дыхания, исчезают симптомы интоксикации. При отсутствии эффекта от лечения врач обязан сменить антибактериальный препарат. Тяжелый диарейный синдром у пациента является показанием для замены лекарства.
К вспомогательным препаратам относятся жаропонижающие лекарственные средства, муколитики, бронхолитики, антигистаминные лекарства, витамины, иммуномодуляторы.
Для облегчения отхождения мокроты врач назначает муколитики (Лазолван, Ацетилцистеин). При сильной одышке у больного применяют бронхорасширяющие средства, такие как Беродуал, Сальбутамол, Атровент, Беротек. Данные препараты необходимы для пациентов с ХОБЛ.
Антигистаминные лекарственные средства необходимы для уменьшения воспаления и отека в легких. Популярными лекарствами из данной группы являются: Супрастин, Кларитин, Тавегил, Эриус, Цетрин и многие другие.
Витаминотерапия проводится в целях повышения сопротивляемости организма больного. Доктора назначают следующие витаминные комплексы: Пиковит, Дуовит, Центрум, Витрум, Супрадин, Алфавит, Компливит, Триовит.
Для понижения температуры используют Парацетамол и Ибупрофен. Наиболее эффективным лекарством считается Нурофен (Ибупрофен). Его назначают при температуре не ниже 38°С.
Физиотерапия –, это вспомогательный метод лечения пневмонии, направленный на устранение остаточных признаков воспаления. Она способствует повышению иммунной системы пациента, что положительно влияет на процесс выздоровления.
К методам физиотерапии относятся:
- УВЧ-терапия электромагнитным полем,
- индуктотермия,
- дециметроволновая терапия,
- магнитотерапия,
- ингаляционные процедуры,
- ультрафиолетовое облучение,
- электрофорез,
- парафинотерапия, процедуры с озокеритом,
- вибрационный массаж грудной клетки,
- лечебная дыхательная гимнастика.
Физиопроцедуры противопоказаны при температуре выше 38°С, сердечной недостаточности, болезнях крови, опухолевых процессах, эмфиземе легких и других заболеваниях.
Особенности клинической картины
Двусторонняя пневмония — коварное заболевание, которое в самом начале своего развития не имеет специфической симптоматики. Человек, не подозревая о грозящей опасности, воспринимает недомогание, как обычную простуду. А в это время уже запущен патологический механизм, разрушающий легочные клетки.
Инкубационный период может длиться от 4 до 14 дней, в зависимости от возбудителя. За это время инфекционный агент перемещается из верхних дыхательных путей в легкие, появляется агрессивная симптоматика.
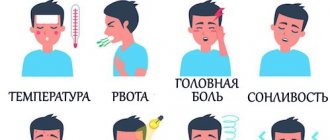
Первым симптомом является нарастание температуры до 38-40°С. Пациент жалуется на «потрясающий» озноб. Далее присоединяется кашель, который может сначала быть сухим. Со временем кашель становится упорным, появляется мокрота. Она может быть слизистого, слизисто-гнойного или кровянистого типа. Примеси крови в мокроте объясняются тем, что в стадии красного опеченения происходят внутриклеточные кровоизлияния в ткани лёгких.
Со временем появляется одышка. Чем тяжелее поражение лёгких, тем более выражены признаки дыхательной недостаточности. Затруднение дыхания усиливается при физической нагрузке, выполнении привычных движений. Пациент начинает жаловаться на выраженную боль в обеих частях грудной клетки. Даже щадящие, вынужденные позы не приносят особенного облегчения.
Тошнота, рвота, приступы потливости, мышечная и головная боль приводят к физическому истощению больного. Возникает выраженная общая слабость, утомляемость, возможна потеря сознания.
Усугубление симптоматики приводит к тому, что по периферии лёгких откладывается своеобразный белок — фибрин. Он и является причиной прогрессирования тяжёлой дыхательной недостаточности, которая приводит к смерти больного.
Первые признаки двустороннего воспаления лёгких практически не отличаются от симптомов ОРВИ. Только со временем появляются специфические клинические симптомы, которые требуют быстрой и адекватной терапевтической реакции.
Чем может быть опасно воспаление легких?
Воспаление легких (пневмония) – недуг, которым страдают люди любого возраста. О том, чем опасно воспаление легких, знают далеко не все. Хотя многие назовут симптомы заболевания, скажут, что оно лечится антибиотиками, а после болезни организм будет долго восстанавливаться.
Чтобы убедиться в опасности пневмонии, необходимо сначала разобраться, что она собой представляет.
Что такое воспаление легких?
Это заболевание вызывается грибками, бактериями или вирусами. В норме у каждого человека патогенные микроорганизмы живут на слизистой глотки, носа, в легких. Но как только иммунитет организма снижается, патогенные микробы начинают размножаться с огромной скоростью, вызывая воспаление легких. Воспаление может начаться непосредственно в легких или попасть туда постепенно, начав свое «путешествие» с горла или носа. В таких случаях врачи разъясняют, что «инфекция опустилась».
Воспалению могут быть подвержены целое легкое или его часть.
Симптомы этого заболевания следующие: боль в боку, усиливающаяся при глубоком вдохе или кашле, очень высокая температура тела, сухой или влажный кашель, одышка, озноб. Для правильной постановки диагноза понадобятся рентгенологическое исследование легких, анализ крови и мокроты. Данные исследования помогут установить природу заболевания и начать адекватную терапию.
При лечении пневмонии врачи, как правило, назначают антибактериальные препараты. В зависимости от тяжести заболевания пациент может быть помещен в стационар, где ему несколько раз в день делаются инъекции. При правильно подобранном антибиотике улучшение состояния больного наступает уже спустя 5-6 суток с начала лечения. Если улучшения не наступает, доктора, как правило, назначают пациенту другой препарат. Далее важно разжижить и вывести из легких образовавшуюся мокроту. С этой целью больному могут быть назначены ингаляции, массаж. Параллельно пациенту прописываются противовирусные и иммуномодулирующие препараты. Полное выздоровление обычно наступает спустя 3-4 недели.
Воспаление легких – очень серьезное заболевание, от которого, несмотря на большой спектр современных антибиотиков, продолжают умирать люди. О самолечении речь даже не может идти. Это чревато серьезными последствиями.
Опасность пневмонии для детей
Для детского организма пневмония – очень серьезное испытание, даже если ребенок вовремя получил врачебную помощь. Чаще всего недугу подвержены дети дошкольного возраста. Медики считают, что до 6 лет у ребенка происходит становление иммунитета. В этот период они очень уязвимы для разного рода инфекций, в том числе стрептококковой, которая в большинстве случаев и вызывает у малышей воспаление легких.
Помимо перечисленных выше симптомов пневмонии, у детей часто отмечается посинение носогубного треугольника (цианоз). Это очень серьезный показатель, свидетельствующий о том, что на фоне болезни не все в порядке с сердечно-сосудистой системой ребенка.
Опасность пневмонии еще и в том, что во время заболевания легкие не могут продолжать функционировать в полном объеме: дыхание малыша становится поверхностным, у него появляется ощущение нехватки воздуха. Поэтому больные дети очень плохо спят, едят, проявляют постоянное беспокойство.
Усугубляют ситуацию и следующие факторы:
- Позднее обращение за медицинской помощью.
- Наличие сопутствующих хронических заболеваний у малыша.
- Неправильное лечение ребенка.
Каждый из этих факторов повышает опасность болезни для ребенка в несколько раз. На начальной стадии болезнь очень похожа на обычную вирусную инфекцию, поэтому доктора прописывают прием антибиотиков не сразу. Если противовирусное лечение не дало эффекта в течение 3 дней (высокая температура продолжает держаться, а кашель не прекращается), это повод обратиться к доктору повторно. Такая картина заболевания означает его бактериальную природу. На этом этапе прием антибиотиков обязателен. Не все мамы это знают. Многие продолжают лечить ребенка по первоначальной схеме, прописанной доктором, теряя драгоценное время. В течение нескольких дней у ребенка может развиться острая дыхательная недостаточность, иногда наступает смерть. В этом заключается опасность пневмонии.
Еще одно опасное последствие недолеченной пневмонии у детей – нейротоксикоз. Он характеризуется сначала повышенной активностью ребенка, его возбуждением, частым плачем, капризами. Это состояние плавно сменяется противоположным: ребенок апатичен, не ест, сонлив, мышечный тонус снижен. На третьей стадии поднимается температура, у ребенка появляются судороги, развивается легочная недостаточность (вплоть до остановки дыхания).
Чтобы снизить риск развития у малыша воспаления легких, маме достаточно придерживаться нескольких простых правил:
- Стараться кормить ребенка грудью хотя бы до 1 года.
- Не отказываться от вакцинации малыша.
- Обеспечить рацион ребенка продуктами, богатыми цинком.
- Заниматься закаливанием ребенка, много времени уделять прогулкам на свежем воздухе.
- Соблюдать элементарные правила гигиены жилища: чаще проветривать помещения и проводить влажные уборки.
Последствия воспаления легких у взрослых
Не менее опасна пневмония и для взрослых. Самые распространенные последствия:
- Абсцесс легкого.
- Фиброз легкого.
- Бронхиальная астма.
- Сердечная недостаточность.
- Дыхательная недостаточность.
Особенно опасны два первых заболевания.
Абсцесс легкого представляет собой разложение (гниение) ткани легкого в той его части, где было воспаление. Очаг может быть один. Иногда их несколько. В период формирования абсцесса у больного поднимается высокая температура, наблюдаются слабость, отсутствие аппетита, затрудненность дыхания, сильная боль в грудной клетке, кашель. На следующей стадии образовавшийся гнойник вскрывается, мокрота в больших количествах (до 1 литра в сутки) выходит наружу через дыхательные пути. При правильном лечении в течение нескольких лет ткань легкого рубцуется, наступает полное выздоровление.
Фиброз легкого – состояние больного, при котором на месте поврежденной легочной ткани начинает формироваться соединительная ткань. Легкие не могут работать в полную мощность, дыхание становится затрудненным, появляется боль в груди. Заболевание очень быстро прогрессирует, поэтому требует незамедлительного обращения в медицинское учреждение. Избавиться полностью от фиброза легкого невозможно. Лечение обычно направляется на то, чтобы облегчить симптомы и предотвратить дальнейшее развитие недуга. В крайних случаях больному показана трансплантация легкого.
Как избежать негативных последствий пневмонии?
Смертность от пневмонии в нашей стране, несмотря на достаточный уровень развития медицины, остается достаточно высокой.
Чтобы быстро выздороветь и избежать негативных последствий, нужно быть очень внимательными к здоровью.
В России принято идти к врачу, когда есть уже очень серьезные проблемы. Это неправильно. В случае с пневмонией это может привести к летальному исходу. За медицинской помощью нужно обращаться, как только появились первые симптомы заболевания, а температура еще не столь высокая. Не следует пренебрегать и анализами, которые назначает доктор. Их результаты помогут врачу сразу составить схему эффективного лечения.
Мама, заботясь о здоровье своего малыша, должна знать, что при малейшем подозрении на какое-либо заболевание она должна показать ребенка доктору. Статистика показывает, что самая большая детская смертность от пневмонии наблюдается среди малышей в возрасте до 1 года. В случае с детской пневмонией не стоит пренебрегать госпитализацией.
И взрослым, и детям уберечься от пневмонии помогут занятия физической культурой, правильное питание, насыщенное витаминами и микроэлементами, закаливание, частое пребывание на свежем воздухе и пристальное внимание к своему здоровью.
respiratoria.ru>
Диагностика
Основополагающим методом исследования, способным установить факт двусторонней пневмонии, является рентген грудной клетки. В последнее время активно используется компьютерная томография. Полученные снимки позволяют установить точную локализацию и границы очага воспаления.
Исследование мокроты даёт возможность не только верифицировать возбудителя, но и определить его устойчивость к тому или иному антибиотику. Подбор подходящего антибактериального препарата может быть весьма затруднительным — не всегда первые назначения приносят желаемый лечебный эффект.
Лабораторное исследование крови устанавливает уровень СОЭ, эритроцитов, сдвиг лейкоцитарной формулы. Эти параметры позволяют предварительно судить о бактериальной или вирусной этиологии воспаления в легочной ткани.
Из дополнительных аппаратных методов диагностики обязательно проведение УЗИ. Обследование позволяет установить факт вовлечения в процесс плевральной полости, наличие в ней выпота. Если жидкость обнаружена, может понадобиться торакоцентез для установления её характера и выделения возбудителя.
В диагностике решающую роль играют рентген-исследование и верификация типа возбудителя. Только на основании этих данных можно установить факт и характер двустороннего воспаления лёгких, назначить адекватное лечение.
Как диагностировать: основные симптомы
Болезнь больше всего поражает детей и людей пожилого возраста. Но в последнее время очень возрос процент заболевания пневмонией среди населения среднего возраста. И этот показатель с каждым годом прогрессирует. Поэтому чтобы не допустить осложнений, а также вылечиться быстро, необходимо точно поставить диагноз. Это может сделать только врач. Он же определит по результатам анализов и посевам мокроты возбудителя и назначит схему лечения. Но распознать болезнь по первым признакам можно в некоторых случаях самим, чтобы потом вызвать доктора и начать правильное и эффективное лечение. Симптомы могут напоминать простуду:
- При крупозной пневмонии – сильнейший озноб.
- Повышается температура.
- При глубоком вдохе появляется боль в грудной клетке.
- Кашель сухой, лающий, через пару дней влажный с мокротой, с рыжим цветом, что говорит о наличии в ней крови.
- Носогубный треугольник синюшного цвета.
- Высыпания на губах.
- Беспокойство или, наоборот, вялость.
- Снижение аппетита.
- При интерстициальной пневмонии температура не повышается выше 38 градусов.
- Одышка.
- Кашель.
- Акроцианоз или цианоз губ.
- Бледность, румянец на щеках.
Лечение
Практически всех больных с двусторонним воспалением лёгких госпитализируют в профильное отделение. В тяжелых случаях пациента могут сразу же положить в отделение реанимации для подключения к аппарату ИВЛ.
Лечение двусторонней пневмонии всегда носит комплексный характер. Тактика состоит из следующих мер:
- Назначение антибактериальной терапии. При первых подозрениях на развитие пневмонии предписывается препарат широкого спектра действия. Если в ближайшие 2-3 суток положительная динамика не прослеживается, назначают антибиотик с другим активным веществом. Таких подборов может быть несколько, пока не появится результат бактериального анализа мокроты с верифицированным типом возбудителя и его чувствительностью к антибиотикам. Целесообразно назначение цефалоспоринов, амоксициллина, макролидов.
- Симптоматическое лечение направлено на облегчение, купирование сопутствующих проявлений пневмонии. Пациенты получают жаропонижающие препараты, иммуностимуляторы, средства для разжижения и выведения мокроты. Обязательно проведение дезинтоксикационной терапии, прием противоаллергических препаратов.
- Физиотерапевтические методы начинают применять после стабилизации состояния больного, когда температура тела понижается до нормальных параметров, устраняются все симптомы интоксикации. Для нормализации дыхательной функции, восстановления жизненной ёмкости лёгких рекомендован курс электрофореза, ингаляций, массажа и лечебной физкультуры. На полное восстановление пациента может понадобиться месяц систематических реабилитационных мероприятий.
2-х стороннее воспаление легких: лечение
Лечение двусторонней пневмонии рекомендуется проводить в стационаре. Учитывая опасность данной патологии, пациент должен находиться под постоянным наблюдением врача для оказания необходимой помощи. Для лечения заболевания используют антибактериальные препараты. Выбор препарата будет зависеть от вида возбудителя. Чаще всего в терапии используют:
- антибиотики цефалоспоринового ряда;
- пенициллины (ампициллин);
- макролиды;
- фторхинолоны.
При грибковых формах пневмонии назначают противомикробные и противогрибковые средства. Для укрепления организма и повышения иммунитета используют витаминные комплексы и иммуностимулирующие препараты. Для расширения элементов бронхиального дерева и улучшения вентиляции легких назначают бронхолитики. Отделению мокроты способствуют муколитики и отхаркивающие средства.
Пациент в обязательном порядке должен соблюдать постельный режим, пить достаточное количество жидкости. После нормализации температуры назначают физиотерапевтические процедуры: массаж, УВЧ, дыхательную гимнастику.
В Юсуповской больнице предоставлены все условия для комфортного выздоровления при двустороннем воспалении легких. В удобных палатах стационара есть все необходимое для пребывания пациента. Круглосуточная работа медицинского персонала обеспечивает полноценный уход за пациентом, что способствует быстрому выздоровлению. Терапевты Юсуповской больницы используют современные эффективные методики терапии заболевания, которые позволяют снизить риск развития негативных осложнений. Больница расположена недалеко от центра Москвы и принимает пациентов круглосуточно. Обратиться за помощью, записаться на прием и получить консультацию специалистов можно по телефону.
Двухсторонняя пневмония –, это заболевание, проявляющееся воспалением соединительной ткани и альвеолярных структур, а также образованием выпота при проникновении бактериальной флоры. Данная форма пневмонии может развиться после ОРВИ или бронхита. Тяжелое иммунодефицитное состояние или онкопатология способствуют частому возникновению заболевания.
Диагностика и лечение
Чтобы поставить диагноз столь тяжелого заболевания, как двухстороннее воспаление легких, врач просто обязан быть полностью в нем уверен. Поэтому простого осмотра недостаточно. При малейшем подозрении на этот недуг, врач направляет больного на рентген. На снимке хорошо видно пагубное влияние бактерий на ткани легкого в виде затемнений.
Если двусторонняя пневмония видна на рентген исследовании, врач незамедлительно начинает лечение, но при этом продолжает уточнять более углубленные признаки болезни. Например, при помощи анализа мокроты. Это исследование помогает идентифицировать конкретные бактерии, которые спровоцировали возникновение воспаления. А также назначается общий анализ крови.
Если двухстороннее воспаление легких у взрослых людей не усложнено хроническими заболеваниями либо признаками тяжелого течения болезни, лечение может проводиться амбулаторно. Но под строгим контролем квалифицированного медицинского работника. Но зачастую больной все же необходимо госпитализировать.
Для того чтобы подобрать соответственное лечение врач должен учитывать массу факторов:
- возраст;
- тяжесть заболевания;
- противопоказания к каким-либо медикаментам;
- течение заболевания;
- тип бактерии-возбудителя.
Для борьбы с двухсторонней пневмонией назначают антибактериальные, жаропонижающие, отхаркивающие и антигистаминные препараты. При этом положительное развитие событий зависит от поведения пациента и четкого выполнения рекомендаций лечащего врача.
Помимо вышеперечисленных лекарственных препаратов, больному предписаны:
- Обильное питье. Побочным эффектом повышенной температуры тела можно назвать обезвоживание. Поэтому следует пополнить запасы организма. Кроме того, жидкость быстрее выводит из организма токсические вещества;
- Строгое соблюдение постельного режима;
- Улучшение работы иммунной системы. Для этих целей назначают витамины;
- Высококалорийное питание. Двустороннее воспаление легких — сложное заболевание, которое предполагает специализированный рацион для больного;
- В случае, появления у больного кислородного голодания, ему назначаются специальные ингаляции;
- Когда пневмония начинает отступать, могут применять физиотерапию и специально разработанную дыхательную гимнастику.
Поскольку двусторонняя пневмония считается тяжелым и опасным заболеванием, после полного выздоровления пациента ставят на специальный учет в местной поликлинике. Поэтому периодически ему необходимо посещать своего врача и сдавать необходимые анализы, а также своевременно проводить флюорографические исследования.
Лечение детей и взрослых людей, конечно же, имеют некоторые отличия. При этом ребенок более сильно подвержен этому недугу. Двусторонняя пневмония может выступать как осложнение после перенесения таких заболеваний, как:
- ОРВИ;
- ОРЗ;
- рахита;
- кори;
- коклюша.
Гораздо реже попадаются случаи возникновения пневмонии в результате перепада температуры окружающей среды (переохлаждение, перегревание) или обезвоживания, а также из-за врожденных патологий дыхательных путей или травм.
Ребенок гораздо чувствительнее, чем взрослый. Это объясняется анатомическими особенностями детского организма и упрощает попадание патогенных бактерий в организм. В организме ребенка, в отличие от взрослого, развивается воспаление легких стремительно. Поэтому первичные признаки болезни проявляются уже на 2 — 5 день.
На усмотрение врача лечение может проводиться и амбулаторно, но есть группы деток, которым рекомендована обязательная госпитализация при первых же признаках пневмонии:
- новорожденные;
- дети, у которых наблюдаются осложнения;
- детки, которые прошли курс лечения амбулаторно, но не выздоровели.
Амбулаторное лечение подразумевает под собой:
- строгое соблюдение постельного режима:
- частое проветривание помещения, где находится ребенок (не меньше 3 раз в день);
- ежедневная влажная уборка;
- обильное питье;
- массаж;
- обеспечивать строгое соблюдение предписаний врача.
Даже не столь тяжелые заболевания способны вызвать ряд осложнений, что уж говорить о воспалении легких. Если лечение было не подходящим или запоздалым, есть риск столкнуться с:
- плевритом;
- нарушениями дыхательных процессов;
- образованием отека или гнойника в легких.
Естественно, вылечить пневмонию сложнее, чем предпринять профилактические меры:
- не пренебрегать правилами личной гигиены. Ведь бактерии, вызывающие воспалительный процесс, могут проникнуть в организм на грязных руках;
- ведите здоровый образ жизни;
- проводите своевременную вакцинацию от гриппа.
Будьте здоровы!
В связи с высокой летальностью заболевания, постановка правильного диагноза при двусторонней пневмонии – основная задача врача-пульмонолога. Специалистам хорошо известно, что такое двухсторонняя пневмония, и каковы ее последствия, поэтому одновременно с устным опросом пациента обязательны следующие методы постановки диагноза.
- Клинический анализ крови.
- Рентгенография.
- Микроскопическое исследование и посев мокроты.
- Эхокардиография.
- УЗИ.
- Бронхоскопическое исследование.
- КТ грудного отдела.
- Бактериологический анализ мокроты.
При выставлении диагноза учитываются жалобы больного, данные анамнеза заболевания, перкуторная и аускультативная картина. Выявление над легкими притупленного перкуторного звука, сухих и влажных хрипов при ослабленном дыхании с большой долей вероятности может подтверждать наличие пневмонии.
Важная роль в диагностике принадлежит результатам общего анализа крови, рентгенографии легких и бактериологического анализа мокроты.
Обзорная рентгенография позволяет выявить в легких инфильтративные двусторонние затемнения очагового, сегментарного или тотального характера. Данное исследование – основной подтверждающий критерий двусторонней пневмонии.
Общий анализ крови больного показывает увеличенные показатели СОЭ, лейкоцитов, сдвиг лейкоцитарной формулы вправо.
Анализ мокроты позволяет определить тип возбудителя воспалительного процесса.
Если температура у ребёнка или взрослого держится в течение длительного времени и не снимается обычными жаропонижающими препаратами, а также у него возникает кашель и одышка, необходимо срочно обращаться за медицинской помощью. Для диагностики двухстороннего воспаления лёгких врач назначает рентген, по результатам которого и устанавливается диагноз.
Рентгенограмма при двусторонней пневмонии
Кроме того, у взрослых и детей берут общий анализ крови, в котором видят признаки воспалительного процесса в организме. А для выявления возбудителя, чтобы лечение было более эффективным, желательно сдать посев мокроты, ведь в противном случае можно запустить болезнь и она приведёт к развитию тяжёлых осложнений или даже станет причиной летального исхода.
Определение заболевания
Слабый иммунитет
- врожденные аномалии;
- сердечно-сосудистые патологии;
- аутоиммунные заболевания;
- снижение защитной функции;
- хронические заболевания дыхательной системы.
Крупозное воспаление легких у ребенка может появиться из-за катарального диатеза. Первичная пневмония возникает вследствие инфекционного заражения. Также причиной патологических изменений в легких может стать заражение пневмококками, стрептококками, протеями, микоплазмой, пневмоцистами. Пневмония часто развивается на фоне туберкулеза легких, гриппа, обструктивного бронхита, ХОБЛ, муковисцидоза, бронхиальной астмы и ОРВИ.
Двухсторонняя пневмония может появиться из-за неинфекционных факторов. Негативное воздействие на организм оказывают следующие факторы:
- отравление;
- инородные тела;
- влияние аллергенов;
- переохлаждение;
- механические травмы;
- хирургические операции (удаление миндалин);
- ионизирующее излучение;
- асоциальный образ жизни.
Двухстороннее поражение легких диагностируют чаще, чем одностороннюю пневмонию.
Двухсторонняя пневмония (иными словами, воспаление обоих легких) – группа воспалительных заболеваний, как правило, инфекционного происхождения, характеризующихся поражением соединительной ткани легких, а также альвеол и образованием там экссудата. Без надлежащего лечения с применением антибиотиков возможен даже смертельный исход.
Двухсторонняя пневмония– это самая тяжелая стадия этого инфекционно-воспалительного процесса. Именно лёгкие обеспечивают естественный газообмен в организме, очищая кровь от углекислого газа, и взамен насыщая её кислородом. Именно поэтому любое нарушение естественной функции лёгких приводит к таким неприятным последствиям, как:
- Накопление углекислого газа в организме и соответственно, кислородное голодание клеток;
- Дефицит кислорода приводит к нарушению полноценной работы абсолютно всех органов и систем, в первую очередь иммунной.
В сочетании с интенсивной интоксикацией это приводит к резкому ухудшению самочувствия и резкому снижению работоспособности. Это происходит из-за того, что болезнетворные бактерии выделяют токсины, которые обильно выделяются после их гибели.
Если снижается эффективность защитных барьеров дыхательных путей, очень скоро в ткани проникают бактерии. Они начинают активно размножаться, проникают в клетки слизистой, а затем через них в лимфатическую систему и общий кровоток.
Причины возникновения пневмонии
Бактерий, вызывающих этот недуг, несколько, однако самая опасная из них именно пневмококк. На острой стадии болезни наиболее важным является распознавание возбудителя.
В случае, если будет быстро определен вид бактерии, вызывающий воспалительный процесс, врач сможет определить, лечится ли данная форма заболевания и насколько быстро. Также он назначит верный метод терапии.
Воспаление двустороннего поражения легких, как правило, возникает у детей и взрослых с ослабленным иммунитетом.
Болезнетворные бактерии передаются здоровому человеку от больного воздушно-капельным путем через слизистую, после чего попадает в дыхательные пути, где и происходит их быстрое размножение. Насколько тяжело будет протекать двухстороннее воспаление легких, зависит от иммунитета человека.
Причины могут быть следующими:
- Частые простуды . Постоянные простудные заболевания влияют на иммунитет, ослабляя организм. Легкие человека, подверженного простудам, постоянно находятся под воздействием вирусов. Появление новых инфекций организм переносит тяжело.
- Переохлаждение . Одна из основных причин возникновения двухсторонней пневмонии. Необходимо всегда держать ноги в тепле и не допускать их переохлаждения, поскольку понижение температуры значительно уменьшает кровоснабжение легких, иммуноглобулинов становится значительно меньше, они не могут сдержать появление болезнетворных бактерий.
- Аллергия . При наличии аллергии иммунитет человека истощается, и вредные бактерии без труда завоевывают организм, поражая слабые места – дыхательные пути.
- Хронические легочные заболевания . Наличие таковых может привести бронхи к деформации и накоплению в них вредоносных микробов.
- Недосыпание . Во время сна повышается противостояние инфекциям. В случае, если человек пренебрегает полноценным сном, он ослабляет свой организм, делая его уязвимым для различных бактерий, вызывающих простуду.
- Недостаток витаминов . Если у человека наблюдается нехватка витаминов, организму трудно противостоять различным вирусам.
Также есть еще несколько факторов, которые могут ослабить организм, способствуя развитию двусторонней пневмонии:
- Ранее легкие человека получили химический ожог;
- В легочных путях имеется инородное тело;
- Неврозы, а также нарушения в сердечно-сосудистой системе;
- Имеются гельминты.
Признаки и диагностика заболевания
Двустороннее воспаление легких – что это такое? Это острое заболевание инфекционного характера, симптомы которого появляются через несколько часов после появления возбудителя в дыхательном эпителии.
На начальных стадиях заболевания можно наблюдать следующие признаки:
- Затрудненное дыхание;
- Сильный кашель, нередко с мокротами;
- Общее недомогание;
- Боль в суставах;
- Температура;
- Учащенное сердцебиение;
- Отсутствие аппетита.
Диагностика недуга обширная и основана не только на объяснении пациентом тяжести их состояния.
Врач-пульмонолог проводит комплексное обследование пациента, для этого:
- Проводится анализ крови;
- Эхокардиография;
- Рентген дыхательных путей;
- УЗИ;
- Исследование мокроты, выделяемой больным человеком.
Более полную картину недуга можно увидеть при помощи рентгена, все пораженные участки на снимках будут в виде затемнений.
У взрослого опасность осложнений пневмонии очень высока, поэтому если курс лечения не назначить вовремя, темные места могут быстро распространиться и на второе легкое.
Лечение тяжелой пневмонии в стационаре
Лечение тяжелой формы пневмонии осуществляется в условиях стационара с госпитализацией больного в отделение реанимации.
В первую очередь производится экстренная терапия, направленная на устранение синдромов, представляющих угрозу для жизни пациента.
Если диагностирована тяжелая форма пневмонии, реанимация осуществляется при таких осложнениях, как:
- При острой дыхательной недостаточности показана интубация трахеи при тяжелой пневмонии, перевод больного на искусственную вентиляцию легких, аспирационная санация трахеи и бронхов.
- При инфекционно-токсическом шоке, обусловленным диагнозом тяжелая пневмония, реанимация включает в себя инфузионную терапию.
- При бронхообструктивном синдроме, когда становится невозможно или тяжело дышать при пневмонии, проводится оксигенотерапия, направленная на непрерывную подачу кислорода.