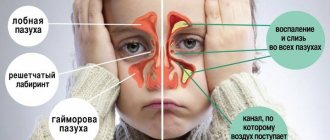
Этиология и патогенез
Острый Г. чаще развивается после перенесенного гриппа, острого катара верхних дыхательных путей, ринита, кори, скарлатины и нек-рых других заболеваний, а также при воспалительных заболеваниях зубов. Реже острый Г. развивается при травмах верхней челюсти, операциях на альвеолярном отростке или в полости носа. Провоцирующим фактором может явиться переохлаждение на фоне снижения реактивности организма. Хрон, воспаление верхнечелюстных пазух обычно является следствием острого воспаления, особенно при неблагоприятных условиях для оттока накопившегося в них патол, секрета. Этому могут способствовать утолщения слизистой оболочки носа, гипертрофия раковин, искривления носовой перегородки, закрывающие или суживающие выводные отверстия верхнечелюстных пазух.
При бактериол, исследовании в содержимом пазухи или промывных водах обнаруживаются стрептококки, стафилококки, диплококки и другие микроорганизмы. В нек-рых случаях при бактериоскопии выявляются дрожжеподобные грибки.
В период вспышки гриппа обнаруживаются вирусы, реже антитела к ним.
Учитывая пути проникновения инфекции, различают риногенный (чаще у взрослых), гематогенный (в основном у детей), одонтогенный и травматический Г. Выделяют также особые формы Г.— вазомоторный и аллергический. Вазомоторный Г. развивается у людей с неустойчивой нервной системой, когда под влиянием отрицательных эмоций происходит расширение сосудов, вызывающее отек слизистых оболочек носа и придаточных пазух. В основе аллергического Г. лежит аллергическая реакция в тканях верхнечелюстной пазухи.
Лечение болезни
Начальная стадия болезни лучше всего поддается лечению. Выявление патологии на начальном этапе увеличилось с появлением высокотехнологичных методов диагностики:
- МРТ;
- РКТ;
- эндоскопии.
Лечение гайморита у взрослых включает следующие консервативные методы терапии:
- медикаментозную;
- физиотерапию.
Медикаментозная терапия
Для лечения гайморита врач подбирает индивидуальную схему с применением:
- антибиотиков;
- кортикостероидов;
- антигистаминных препаратов;
- деконгестантов (сосудосуживающих средств).
Для того чтобы улучшить отток содержимого пазух, используют капли с противоотечными и сосудосуживающими свойствами. Для устранения возбудителей назначают капли с антибактериальным эффектом. У взрослых пациентов самостоятельное промывание пазух не назначают, так как оно малоэффективно и может привести к компрессии позвоночной артерии.
Антибиотики при гайморите подбирает врач. Их вводят в виде промывных растворов, капель или инъекций. Антибиотики в лечении патологии верхнечелюстных синусов назначают после определения вида патогена и определения его чувствительности к лекарству.
Для облегчения отхаркивания стекающего в ротоглотку секрета ЛОР-врач может прописать препараты-муколитики. Лечение должно быть комплексным, поэтапным, регулярным.
Физиотерапия
Физиотерапия усиливает эффект медикаментозной терапии и сокращает время лечения. В комплексе назначают:
- электрофорез;
- магнитотерапию;
- УВЧ.
Прогревание пазух опасно при гнойном процессе.
Хирургическое воздействие
Оперативное лечение гайморита назначают, если верхнечелюстной синусит носит хронический, рецидивирующий характер. Сегодня операция проводится малоинвазивными методами. Доступ к пазухе может выполняться не только через носовые ходы, но и микроразрез в верхней челюсти.
После операции проводят промывание полости антисептиками. Радикальная гайморотомия назначается только в крайнем случае и сегодня выполняется все реже.
Народные методы лечения гайморита
Народные средства применяют в комплексной терапии патологии или как поддерживающую после гайморотомии. Лечение гайморита в домашних условиях должно проводиться под контролем врача и с соблюдением его рекомендаций. Больной должен делать:
- промывание носовых ходов раствором соли, отварами и настоями растений;
- закапывание носа облепиховым или шиповниковым маслом;
- прогревание сухим теплом – мешочки с солью, вареное яйцо;
- горячие ножные ванночки;
- аппликации из глины, парафина, воска.
Лечение гайморита в домашних условиях проводится вне периода обострения и на начальном этапе патологии. Народные средства могут спровоцировать носовые кровотечения, распространение инфекции, если их применять без консультации с врачом.
Патологическая анатомия
Острый Г. протекает в виде катарального (серозного) и гнойного воспаления. Иногда это стадии одного и того же процесса. Микроскопически обнаруживаются явления альтерации, пролиферации и экссудации. В зависимости от преобладания того или иного процесса макроскопическая картина может быть крайне разнообразной. При серозном воспалении слизистая оболочка утолщена, инфильтрирована, может заполнять весь просвет пазухи. Поверхность ее становится бугристой. Цилиндрический мерцательный эпителий, выстилающий пазуху, часто сохранен, иногда наблюдается частичное отторжение его. Характерна инфильтрация слизистой оболочки клеточными элементами, в основном лимфоцитами и полинуклеарами. Часто в ее толще образуются различных размеров полости, заполненные экссудатом, к-рый может также заполнять сохранившийся просвет пазухи. Сосуды резко расширены, вокруг их просвета отмечается клеточная инфильтрация. При переходе процесса в гнойный слизистая оболочка покрывается гнойными налетами, экссудат становится гнойным. Часто обнаруживаются кровоизлияния, к-рые при гриппе могут быть многочисленными, экссудат в этом случае принимает геморрагический характер.
При хрон. Г. патологоанатомические изменения еще более разнообразны. Обычно выделяют катаральную, гнойную, полипозную, гнойно-полипозную формы. Изменения при хрон, катаральном и гнойном Г. сходны с таковыми при остром, но более выражены. При катаральной форме процесс в слизистой оболочке чаще доходит до глубоких слоев, иногда наблюдаются кисты, диффузные гипертрофии. При гнойном воспалении слизистая оболочка отечна и утолщена, обнаруживаются полости (псевдокисты) за счет расширения лимф, щелей выпотом. Отмечается образование истинных кист вследствие сдавления протоков слизистых желез.
Гиперплазия и серозное пропитывание ведут к диффузным гипертрофиям и образованию полипов. Ткань полипа отечна; отмечается плазмоцеллюлярная или лимфоидная инфильтрация; наличие эозинофилии свидетельствует об аллергической природе полипа. В зависимости от преобладания железистой или грануляционной ткани могут встречаться аденоматозные или грануляционные полипы. Признаком Г. аллергического происхождения является увеличение числа тучных клеток (см.), к-рые сосредоточиваются в основном вокруг сосудов и желез. Тучные клетки обнаруживаются также в полипозной жидкости, и количество их отражает остроту аллергического процесса.
При хрон. Г. просвет пазухи часто выполняется экссудатом, к-рый может быть серозным, гнойным, содержать холестеатомные массы (ложная холестеатома). Утолщение слизистой оболочки сопровождается инфильтрацией всех ее слоев, фиброзом. Отмечается разволокнение, разрыхление и фрагментация субэпителиальной базальной мембраны. Изменяется содержание нейтральных и кислых мукополисахаридов, особенно гиалуроновой к-ты с явлениями ее деполимеризации, нарушается каркас аргирофильных волокон и мембран кровеносных сосудов. При вовлечении в процесс периоста и костных стенок в последних обнаруживаются деструктивные и гиперпластические процессы. При преобладании деструкции наблюдается истончение, распад и секвестрация костных стенок.
Клиническая картина
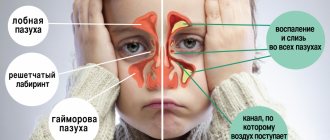
Для острого Г. характерны озноб, повышение температуры тела, плохое общее самочувствие, головная боль различной интенсивности, часто иррадиирующая в область лба, корень носа и зубы. Боль в области пораженной верхнечелюстной пазухи усиливается при надавливании на ее лицевую стенку. По характеру боль резкая, интенсивная и постоянная, сопровождается чувством распирания, усиливается при наклоне головы, кашле и чиханье. Иногда присоединяются светобоязнь и слезотечение. Нос заложен, насморк (часто односторонний) с обильным отделяемым слизистого (катаральный Г.), слизисто-гнойного, гнойного характера (гнойный Г.). На стороне пораненной пазухи снижается обоняние. При вовлечении в процесс надкостницы наблюдается припухлость щеки и отек нижнего, а иногда и верхнего века.
При риноскопии (см.) отмечается отек, гиперемия слизистой оболочки носовой полости, средний носовой ход сужен, в нем видна характерная полоска слизи или гноя. Если голову больного наклонить вниз и вбок, пораженной пазухой кверху, то наблюдается истечение отделяемого из пазухи — симптом Заблоцкого—Десятовского.
Для хрон. Г. характерна общая слабость, недомогание, быстрая утомляемость, головная боль (чаще в вечернее время), заложенность носа. Отделяемое из носа может быть слизистым, серозным, гнойным. Обоняние снижается, нередко наступает аносмия (см.). При риноскопии, помимо воспалительных изменений слизистой оболочки, к-рые проявляются отечностью, утолщением, синюшностью, часто отмечается гипертрофия нижней и средней носовых раковин. Наблюдается полоска отделяемого в среднем носовом ходе. При полипозных формах полипы могут выполнять всю полость носа и спускаться в носоглотку (хоанальный полип). Для вазомоторного и аллергического Г. характерно волнообразное течение с периодическими ремиссиями. Клиника обострения характеризуется теми же симптомами, что и при остром Г.
Бактериальный гайморит
Обычно это осложнение плохо вылеченного вирусного, но иногда может возникать как самостоятельное заболевание. Причинами тому являются:
- Травмы
- Опухоли
- Стоматологические проблемы
- Анатомические дефекты
- Киста или полип
Отличия от вирусного
Если у человека диагностирован бактериальный гайморит, симптоматика его будет такая же, как и при заражении вирусом, только в более выраженной форме и гораздо более длительно, без наступления облегчения. Выделения непрозрачные, имеют зеленоватый или желтоватый цвет, густые и со зловонным запахом. Больной ощущает сильную боль в области пазух, особенно в начале заражения.
Лихорадка становится угрожающей, и температура тела может доходить уже до 40 градусов. Появляется сильная интоксикация от продуктов жизнедеятельности бактерий: озноб, слабость, повышенное потоотделение.
Это более серьезная болезнь, так как у нее имеется хроническая форма, течение которой растягивается на долгие годы. И уже обычная простуда сможет вызвать обострение и удлинить ваш больничный.
Стоит отметить, что и возбудители его совершенно отличаются:
- Стафилококки
- Моракселла
- Гемофильная палочка
- Пневмонийный стрептококк
Внутри больниц иногда встречаются экзотические случаи, возбудителями которых могут быть:
- Энтеробактерии
- Кишечная палочка
- Протей
- Клебсиелла
- Синегнойная палочка
Лечение
Терапия должна быть направлена на очищение от густого секрета, уменьшение интоксикации организма и уничтожение возбудителя. В зависимости от последнего и будет подобран необходимый курс лекарств.
Основным средством для борьбы являются антибиотики, и пренебрегать таким видом лечения нельзя. Обычно это Амоксиклав, Левофлоксацин, Цефиксим и другие современные аналоги. Кроме антибиотиков используются сосудосуживающие препараты и солевые растворы, описанные выше. Они снимают отечность, заложенность, ослабляют воспаление, улучшают отток слизи.
Общими мерами могут стать отказ от курения, сбалансированный прием пищи, компрессы, проветривание комнат.
Чтобы снять болевой синдром, применяют обезболивающие средства. Не стоит пить антигистаминные препараты, так как облегчения от них не наступит, а только лишний раз пересушатся слизистые.
Среди специалистов ходит мнение, что также эффективны для облегчения состояния больного интраназальные кортикостероиды.
Дренирование
В тяжелых случаях прибегают к различным методам дренирования полостей пазух, которые делятся на безпункционные и пункционные.
Одним из эффективных безпункционных методов считается всем известная «кукушка» (промывание по Проэтцу). Такой метод применяется, если функции соустья не нарушены, но болезнь не отступает.
Больной ложится на спину, в ноздри вводятся катетеры. В первый вводится лекарственное средство, а через второй осуществляется вакуумный дренаж с помощью насоса. Свое название процедуры получила в связи с тем, что нужно не допустить попадание раствора в дыхательные пути и все время произносить «ку-ку». Уже после первой процедуры наступает облегчение головной боли и насморка. Всего их необходимо провести около пяти.
Пункционные методы более эффективны, но и достаточно травматичны. С помощью проведения пункции и ирригатора достигается полное очищение синусов, а также производится забор материала на посев, чтобы определить резистентность возбудителя к антибиотикам. Метод показан при хроническом течении болезни и частых рецидивах. Если больной, например, находятся в реанимации страдает и другими недугами, то хирургический дренаж проводится с целью исключения заражения крови.
Осложнения
Иногда при острых, но чаще при хрон. Г. как у взрослых, так и у детей встречаются внутричерепные осложнения в виде отека мозговых оболочек, серозного или гнойного менингита (см.), менингоэнцефалита, флебита синусов твердой мозговой оболочки с развитием риногенного сепсиса (см.), пахименингита (см.), риногенного абсцесса мозга (см. Головной мозг, абсцесс), риногенного арахноидита (см.). Наиболее часты они в период эпидемии гриппа. Могут быть орбитальные осложнения: реактивный отек клетчатки глазницы и век, ретробульбарный абсцесс, ос те опери ости ты глазницы, флегмона, тромбоз вен глазницы и др. Встречается также периостит верхней челюсти.
Синусит – себептері, симптомдары, диагнозы және емі
Синусит
– максималdы қабыну (максилярлы аdнеха) синус.
Мұрынның тыныс алуынdағы қиындықтармен үйлеседі, мукопуруленттің мұрын ағуы, мұрынға және мұрндағы қанаттарына қатты ауырсыну, щек және қабығының ісінуі бөлігінде, дене температурасының көтерілуі.
Ерте емдеу елеулі асқынуларды болдырмауға көмектеседі: отит, Менингит, мидың абсцессі, көз розеткасы флегмон, остеомиелит, миокард және бүйректің зақымдануы.
Синусит
Синусит
– максималды қабыну (максилярлы аднеха) синус.
Мұрынның тыныс алуындағы қиындықтармен үйлеседі, мукопуруленттің мұрын ағуы, мұрынға және мұрндағы қанаттарына қатты ауырсыну, щек және қабығының ісінуі бөлігінде, дене температурасының көтерілуі.
Ерте емдеу елеулі асқынуларды болдырмауға көмектеседі: отит, Менингит, мидың абсцессі, көз розеткасы флегмон, остеомиелит, миокард және бүйректің зақымдануы.
Синусит өткір немесе созылмалы болуы мүмкін. Халықаралық медициналық статистика деректері бойынша, Жедел синусит және басқа синуситпен ауыратын 10 адам жыл сайын ауырады% дамыған елдердің тұрғындары. Ауру әр жастағы адамдарға әсер етеді. 5 жасқа дейінгі балалар синуситте ешқашан болмайды, өйткені осы жаста параназальды синустар жетілдірілмеген.
Синуситтің даму механизмі
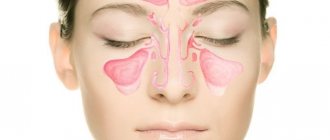
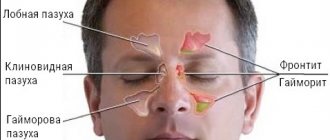
Гайморова (жоғарғы жақ) синус – Максимумдағы ауа толы қуысы. Максилярлық синустың келесі анатомиялық құрылымдары бар жалпы сүйек қабырғалары бар: жоғарғы жағында – Орбита бар, Төменде – ауыз қуысы, ішінен – мұрын қуысы бар.
Басқа параназальді синустармен қатар (екі фронталды, екі тор және бір сына) төменгі функциялары келесі функцияларды орындайды:
- сыртқы атмосфералық қысымға қатысты бас сүйек қабығының қысымын реттеуге қатысады;
- жылы және тазалайтын ауаны тазалаңыз;
- дыбыстың жеке дыбысын қалыптастырады.
Барлық синусын мұрын қуысымен кішкене саңылаулар арқылы байланыстырады. Егер қандай да бір себептермен бұл тесіктер жабылса, ауаны желдету және тазалауды тоқтатады. Микробтардың қуысында жиналады, қабыну дамиды.
Сондай-ақ оқыңыз Тальвары безінің абсцессі
Синуситтің себептері мен қауіп факторлары
Синусит стрептококкқа себеп болуы мүмкін, стафилококк, хламидиоз, гемофилді таяқша, саңырауқұлақтар, вирустар мен микоплазма.
Ересектерде синусит көбінесе вирус тудырады, Haemophilus influenzae және Streptococcus pneumoniae. Балаларда синуситтің қоздырғыштары жиі хламидиоз және микоплазма болып табылады.
Зардап шеккен науқастарда және иммунитеттің бұзылулары бар науқастарда синусит саңырауқұлақ пен састрофиялық микрофлорамен туындауы мүмкін.
Қауіпті факторлар — бұл ауру мен жағдай, максималды синусын қалыпты желдетуге кедергі келтіреді және синусын қуысына инфекцияның енуін жеңілдетеді:
- ЖРВИ, кез-келген этиологияның өткір және созылмалы риниті;
- балалардағы аденоидтер;
- созылмалы тонзиллит және созылмалы фарингит;
- Жоғарғы жоғарғы молярлы, хирургия, жоғарғы жақтың тістері немесе альвеоларлы үдерісінде орындалады;
- туа біткен тар мұрын өтуі;
- мұрын сектумының қисаюы.
Антидті дамыту қаупі қыс маусымында және күзде иммунитеттің табиғи маусымдық төмендеуіне байланысты артады.
Синуситтің жіктелуі
Синусит қабыну немесе іріңді болуы мүмкін. Катараль синусында максималды синусын шығару асептикалық болып табылады, іріңді – құрамында микрофлора бар. Инфекцияның бағытына байланысты гематогендік (жиі балалар), риногенді (әдетте ересектерде), одонтогендік (микробтар іргелес молярдан жоғарғы жақты синусын енгізеді) және травматикалық синусит.
Морфологиялық өзгерістердің сипатына байланысты созылмалы иститаның келесі формалары бөлінеді:
- Экссудатикалық (іріңді және іріңді созылмалы синусит). Доминантты процесс – іріңді қалыптастыру.
- Өнімділік (іріңді полипозды, полипалы, некротикалық, атрофиялық, қабырға гиперпластикалық синусит және т.д.). Доминантты процесс – жоғарғы шекті шырышты қабатының өзгеруі (полиптер, атрофия, гиперплазия және т.д.).
Созылмалы синусада шырышты бездердің бітелуіне байланысты көбінесе шынайы кисталар мен максималды синустың кіші псевдокисі жиі қалыптасады.
Созылмалы антритдің полипалы және полипо-іріңді түрлері кеңінен таралған. Параетальды гиперпластикалық және катаральды аллергиялық нысандар аз, өте сирек – корпус, холестеатома, созылмалы антриздің озеотикалық және некротикалық түрлері.
Синуситтің белгілері
Сондай-ақ оқыңыз Құю өндірісі
Ауру дереу басталады. Науқастың дене температурасы 38-39С дейін көтеріледі, жалпы интоксикация белгілері көрінеді, жылу мүмкін. Кейбір жағдайларда науқастың дене температурасы қалыпты немесе субфебрильді болуы мүмкін.
Синуситпен ауыратын науқас зардап шеккен ең жоғарғы синус аймағында ауырсынумен ауырады, щек сүйегі, маңдай және тамыры. Пальпациямен ауырсыну артады. Ғибадатханаға немесе адамның тиісті жартысына сәулелену мүмкін.
Кейбір науқастар түрлі қарқындылықтың диффузиялық бастарын дамытады.
Зақымдалған жағынан мұрынның тынысы бұзылған. Екі жақты синусаннан бастап, мұрын тұндыруы науқасты аузынан дем алуына мәжбүр етеді. Кейде лакрималды арнаның бітелуіне байланысты, жыртылу. Сероздың басында мұрын ағуы, сұйықтық, содан кейін тұтқыр болыңыз, балшық, жасыл түсті.
- Созылмалы синуситтің белгілері
Ереже бойынша, созылмалы синусит — өткір үдерістің нәтижесі. Ремиссия кезінде пациенттің жалпы жағдайы бұзылмайды. Шиеленісте жалпы уыттану белгілері пайда болғанда (әлсіздік, бас ауруы, сынған) температура фебрильге немесе субфебрилге дейін көтерілуі мүмкін.
Созылмалы иститаның экссудациялық түрлеріне ағу арқылы сипатталады, олардың саны артуы кезеңінде артып, науқастың жағдайын жақсарту кезінде елеусіз болады. Синралдың синусын сұйықтықтың ағуымен, сероздық, жағымсыз иіспен. Аурудың іріңді түрімен ауырсыну қалың, сарғыш жасыл. мол шырышты ағызу пайда болады, бұл құрғақ және мұрын қуысында қыртыстарды қалыптастырады.
Бас ауруы, ереже бойынша, созылмалы противтердің өршу кезеңдерінде немесе максималды синусынан ағып кетудің бұзылуымен ғана пайда болады. Бас ауруы басылып немесе өртеніп кетеді, науқастардың айтуынша, жиі локализацияланған «көздің артында», инфраориталды аудандарда қабақтың ұлғаюы мен қысымы артады. Ұйқының және жатып жатқанда азаяды (рельеф көлденең күйде ыстығы ағып кетуіне байланысты).
Көбінесе созылмалы синуситі бар науқастар түнгі жөтелге шағымданады, бұл әдеттегі емдеуге жатпайды. Бұл жағдайда жөтелдің себебі ісікке айналады, жұлдыру артқы жағындағы жоғарғы колониялардан ағып кетеді.
Созылмалы синуситі бар науқастарда тері зақымдары мұрын қуысының қарсаңында жиі анықталады (жарықтар, Ісіну, Мастерация, жібіту). Көптеген пациенттер бірлескен конъюнктивит және кератит жасайды.
Сондай-ақ оқыңыз Ұйықтау шалдығуы
Синусит диагностикасы
Диагноз науқастың шағымдарына негізделген, көзбен шолу деректері (инфраоритальді аймақтың тері тамырларының рефлекторлық кеңеюі анықталды), мұрын шырышты қарау (қабыну, Ісіну, синусын ашудан іріңді разряд). Максилар синусының рентгенограммада қараңғы болды. Басқа зерттеу әдістерінің ақпараттылығы жеткіліксіз болған жағдайда максималды синусын тесу жүзеге асырылады.
Синуситтің емі
Шырышты қабықшалардың ісінуін азайту және синусын қалыпты желдетуді қалпына келтіру үшін вакоконструкционды дәрі-дәрмектерді қолданыңыз (нефазолин, нефазолин, ксилометазолин гидрохлориді) 5 күннен аспайтын мерзімге.
Айтарлықтай гипертермиямен бірге противогазивті препараттар тағайындалады, ауыр уыттанумен – антибиотиктер. Қабыну кезінде жағымсыз әсерлердің алдын алу және препараттың жоғары шоғырлануына қол жеткізу мүмкін, жергілікті антибиотиктерді қолдану.
Температураны қалыпқа келтіргеннен кейін физиотерапия ұсынылады (Соллюкс, UHF).
- Созылмалы синуситті емдеу
Созылмалы синуситке терапияның тұрақты әсер етуі үшін себептерді жою қажет, жоғарғы қабатындағы қабынудың дамуына ықпал етеді (аденоидтер, ЛОР мүшелерінің созылмалы аурулары, мұрын сектумының қисаюы, жаман тістер мен тонна. д.). Ауырлау кезеңінде жергілікті вазоконструкциялы агенттер қысқаша курстарда қолданылады (шырышты адрофияны болдырмау үшін).
Ең жоғарғы синусының дренажын жүргізу. Sinus жуу әдісі бойынша жүзеге асырылады «кукус» немесе синусын эвакуациялау. Ол үшін дезинфекциялық шешімдер қолданылады (фирацилин, калий перманганаты).
Протеолитикалық ферменттер мен антибиотикалық шешімдер қуысқа енгізіледі. Физиотерапия әдістерін қолданыңыз (деммен жұту, диатермия, гидрокортизонмен фонофорез, UHF).
Спелеотерапия синуситі бар науқастар үшін пайдалы.
Іріңді полипті, полипалы, корпус, созылмалы геррит холестеотомиялық және некротикалық түрінде хирургиялық емдеу көрсетіледі. Ең жоғарғы синусын ашу — хемморотомия.
Источник: //mundamedicina.info/awrwlar/sinusit-2.html
Лечение
При остром Г. и обострении хрон. Г. назначают жаропонижающие средства, сульфаниламидные препараты, антибиотики, гипосенсибилизирующие средства, витамины. Местно применяют сосудосуживающие средства (3% раствор эфедрина, нафтизин и др.), к-рые можно использовать в виде капель, для распыления, смазывания, введения в полость носа на ватных тампонах. Из физиотерапевтических средств назначают соллюкс, диатермию, токи ультравысокой частоты; при переходе процесса в хронический можно использовать микроволновую терапию, электрофорез различных лекарственных веществ (антибиотиков, гормонов и др.), диадинамические токи, диадинамофорез, грязелечение, парафиновые аппликации, ингаляции и аэрозоли. Для лечения хрон. Г. аллергического происхождения используют средства неспецифической гипосенсибилизации (препараты хлорида кальция, антигистаминные препараты, преднизолон, кортизон, АКТГ, гистоглобин и др.) и специфической десенсибилизации (малые дозы аллергенов, вакцины и аутовакцнны). При грибковых Г. показаны антигрибковые препараты (нистатин, леворин и др.) per os, а также для введения в пазуху.
Рис. 1. Положение иглы в полости носа при пункции верхнечелюстной пазухи. Рис. 2. Операция по Колдуэллу — Люку: 1 —разрез по переходной складке преддверия полости рта; 2 — обнажение передней стенки верхнечелюстной пазухи; 3 — верхнечелюстная пазуха вскрыта.
Прокол верхнечелюстной пазухи производится как с диагностической, так и леч. целью специальной иглой или различными троакарами. Можно пользоваться иглой для спинномозговой пункции. После местной анестезии (смазывание слизистой оболочки 1—2% раствором дикаина или 5 — 10% раствором кокаина с добавлением адреналина) производят прокол через нижний носовой ход (рис. 1), отступя 1,5 — 2 см от переднего конца нижней носовой раковины, у места ее прикрепления. Патол, содержимое удаляют из пазухи отсасыванием и промыванием. Для промывания используют теплые растворы борной к-ты, перманганата калия, фурацилина, риванола, ромазулана и другие дезинфицирующие средства. После удаления промывной жидкости в пазуху вводят антибиотики (в зависимости от чувствительности к ним микрофлоры), гормональные препараты, протеолитические ферменты (можно комбинировать). Для постоянного дренирования верхнечелюстной пазухи используют катетеры, полиэтиленовые и металлические трубки, что особенно удобно в детской практике, т. к. помогает избежать повторных проколов. Если эффект от консервативного лечения не наступает или возникает угроза внутричерепного или орбитального осложнения, прибегают к хирургическому вмешательству (гайморотомия), цель к-рого — удаление патол. содержимого пазухи. Способы хирургических вмешательств делятся на внутриносовые — резекция носовой стенки пазухи в среднем и нижнем носовых ходах, лицевые — вскрытие пазухи через переднюю стенку; комбинированные или радикальные — резекция передней стенки с одновременной резекцией носовой стенки.
Наиболее распространены радикальные операции Колдуэлла—Люка и А. Ф. Иванова. Разрез производят по переходной складке преддверия рта. Отсепаровывают мягкие ткани вместе с надкостницей, обнажают переднюю стенку пазухи и вскрывают (рис. 2). Пазуху вскрывают долотом, стамеской или. трепаном и острой ложкой удаляют патол, содержимое. Колдуэлл и Люк (G. W. Caldwell, H. P. Luc) предлагают удалять всю слизистую оболочку, А. Ф. Иванов — только измененные ее участки. Создают сообщение с полостью носа через нижний носовой ход. На рану накладывают кетгутовые швы, иногда ограничиваются давящей повязкой.
Лечение гайморита
Является достаточно непростым и трудоемким процессом. Лечение острого воспаления околоносовых пазух предусматривает следующее:
- интенсивную антибактериальную терапию. Вначале она подбирается вслепую, однако после получения результатов посева мазка пациенту рекомендуют наиболее оптимальный препарат;
- проведение детоксикационных мероприятий;
- противовоспалительные средства;
- закапывание в нос специальных капель, которые уменьшают отек и воспаление;
- при выраженном гнойном процессе проводится прокол гайморовой пазухи специальной иглой. Далее содержимое полости отсасывается, а вместо него вводится антибактериальное средство;
- при полном стихании воспалительного процесса показана физиотерапия.
Следует помнить, что весь период лечения (особенно если он приходится на холодное время года) пациент должен высоко заматывать лицо шарфом, чтобы не допустить переохлаждения. Полный курс терапии острого процесса может длиться до 2х месяцев.
Хронический гайморит лечить достаточно сложно из-за того, что микробы при длительном пребывании в организме приобрели определенную устойчивость, а потому их реакция на лекарственные препараты значительно снижена. Антибиотики в данном случае назначаются только после посева. В дальнейшем могут быть использованы различные биологические добавки, витамины и прочие стимуляторы защитных сил организма. Полезным может также оказаться лечение с использованием лазера: оно приводит к окончательному стиханию воспалительного процесса.
Основным в фармакотерапии аллергического гайморита является применение антигистаминных средств, глюкокортикоидов и пр.
Как при остром, так и при хроническом гайморите пациент проходит амбулаторное лечение (т.е. на дому).
Важно помнить, что при остром воспалении околоносовых пазух рекомендован строгий постельный режим. Это поможет предотвратить возникновение многих угрожающих жизни состояний.
Методика проведения пункции гайморовой пазухи
Поскольку данная манипуляция является крайне распространенной среди ЛОР-врачей, то приведем вкратце основные этапы ее выполнения.
Для того, чтобы пациент совершенно не испытывал болевых ощущений, прокол выполняется после введения местного анестезирующего препарата. Пункция проводится через носовой ход путем прокола тонкой костной пластинки.
В тех случаях, когда необходимо выполнить неоднократное введение в гайморову пазуху лекарственных средств или извлечь из нее гной, ЛОР-врач может порекомендовать установку микроскопических трубочек, через которые происходит отток воспалительной жидкости, что способствует ускорению процесса восстановления.
Также стоит уточнить, что пункция является и диагностической, поскольку полученное содержимое гайморовой пазухи отправляется на анализ в лабораторию.
Возможные осложнения пункции:
- головная боль, длительность которой иногда составляет несколько дней;
- выделение небольшого количества крови из носа.
Также стоит развенчать наиболее распространенное в среде обывателей заблуждение, что выполненная один раз пункция предполагает постоянное ее проведение. На самом деле может наступить полное излечение после однократного ее выполнения. Важно только, чтобы пациент обратился к специалисту в самом начале заболевания.
Местные антибактериальные средства
Помимо лекарств, которые рекомендуются пациентам внутрь, возможно еще местное назначение фармакологических препаратов. Наиболее часто они используются в виде капель или специальных спреев.
В их состав включают следующие ингредиенты:
- сосудосуживающие, которые уменьшают отечность слизистой оболочки и облегчают носовое дыхание;
- противовоспалительные;
- усиливающие местную иммунную защиту;
- антисептические;
- глюкокортикостероидные;
- антиаллергические.
Лучше отдавать предпочтение спреям, поскольку они более комфортны в использовании и обеспечивают более равномерное распределение лекарственного средства в полости носа.
Прогноз
Прогноз при остром Г. обычно благоприятный. Выздоровление в большинстве случаев наступает в сроки от нескольких дней до 2—3 нед. У лиц истощенных, с пониженной реактивностью или у только что перенесших тяжелые инфекционные заболевания острый Г. может затянуться и принять хрон, течение. При хрон. Г., протекающем без осложнений, прогноз обычно благоприятный и зависит от морфол, изменений и длительности течения процесса. При наличии осложнений прогноз острого и хрон. Г. определяется характером осложнения.
Причины развития гайморита
Основные причины гайморита связаны с:
- Бактериальными или вирусными инфекциями полости носоглотки и рта
- Вовремя не вылеченном кариесом, пародонтозом
- Острым и хроническим ринитом
- Тонзиллитом (воспалением миндалин)
- Хроническим фарингитом
- Аллергией
- Искривлением носовой перегородки.
В гайморову пазуху инфекция проникает из полости носа или вместе с током крови. Выходное отверстие пазухи закупоривается в результате отека, а гной, образовавшийся в результате воспаления, скапливается в ее полости.
Гайморит одонтогенный
Рис. 3. Взаимоотношение дна верхнечелюстной пазухи (черного цвета) н корней зубов верхней челюсти.
По данным В. М. Уварова (1951), Г. В. Стареньковой (1956), Одонтогенные Г. составляют ок. 20 — 25% всех Г. Сравнительно высокий процент одонтогенных Г. может быть объяснен анатомической близостью дна верхнечелюстной пазухи к верхушкам корней зубов верхней челюсти (рис. 3). Так, корень второго малого коренного и корни первого и второго больших коренных зубов отделены от дна верхнечелюстной пазухи тонким слоем костной ткани. Иногда дно верхнечелюстной пазухи граничит с корнями третьего большого коренного, а спереди — с корнями первого малого коренного зуба и даже клыка; в этих случаях корни указанных зубов могут выстоять в пазуху, они отделены от последней только надкостницей и слоем слизистой оболочки. Воспалительные процессы в области верхушек корней этих зубов могут легко распространяться и на слизистую оболочку верхнечелюстной пазухи. Прорыв гноя в верхнечелюстную пазуху может быть и при нагноении зубной кисты верхней челюсти (см. Зубная киста). Воспалительные процессы вокруг ретенированных зубов (см.), а также остатки корней зубов могут служить источником инфекции. Г. является одним из осложнений остеомиелита верхней челюсти. Нередко Г. развиваются в результате перфорации дна верхнечелюстной пазухи во время удаления зуба. Иногда перфорация может сопровождаться проталкиванием зуба или его корня в верхнечелюстную пазуху. Т. о., Одонтогенные Г. могут возникать без нарушения целости дна верхнечелюстной пазухи и при ее нарушении — так наз. перфоративные Г.
Клиническая картина
одонтогенных Г. без сообщения верхнечелюстной пазухи с полостью рта мало чем отличается от риногенных Г. Одонтогенные Г. нередко могут сопровождаться острой зубной болью, чаще во втором малом и первом большом коренных зубах верхней челюсти, что приводит к ошибочному диагнозу и неоправданным вмешательствам, вплоть до удаления зуба.
При перфоративных Г. образуется сообщение между полостями рта и носа. Обычно жалобы больных заключаются в том, что жидкая пища при нормальном положении головы выливается из носа. Вытекание жидкости из носа усиливается при наклоне головы вперед и прекращается при запрокидывании головы назад. В последующем присоединяются симптомы острого воспаления верхнечелюстной пазухи (повышение температуры, потеря аппетита, обильные выделения гноя из свища).
Диагноз
одонтогенного Г. ставят на основании анамнестических данных, осмотра, риноскопии, зондирования, рентгенографии.
Лечение
острых и хрон, одонтогенных Г. без нарушения целости дна верхнечелюстной пазухи не отличается от лечения риногенных Г.
Рис. 4. Пластическое закрытие отверстия дна верхнечелюстной пазухи: слева — лоскутом с вестибулярной поверхности альвеолярного отростка; справа — лоскутом с неба.
При перфоративных одонтогенных Г. делают операцию по Колдуэллу—Люку; после нее производят пластическое закрытие отверстия путем перемещения местных тканей с вестибулярной поверхности альвеолярного отростка или с нёба (рис. 4). После операции повязку фиксируют защитной пластинкой. Первую перевязку производят через 6 — 7 дней. С 5 — 6-го дня в течение недели ежедневно промывают верхнечелюстную пазуху через образованное соустье.
Профилактика
одонтогенных Г. сводится к санации полости рта (см.). При обнаружении одонтогенных воспалительных очагов у больного с Г. лечению (консервативному или хирургическому) должна предшествовать тщательная санация полости рта. Зубы, не поддающиеся консервативному лечению, подлежат удалению.
Библиогр.:
Вернадский Ю. И. и Заславский Н. И. Одонтогенные гаймориты, М., 1968, библиогр.; Бокштей н Ф. С. Внутриносовая хирургия, М., 1956; Корнеев С. Т. Щадящий метод дренирования верхнечелюстной пазухи, Вестн, оторйнолар., 6, с. 82, 1972; Кунельская В. Я. Клиника, диагностика и лечение грибковых гайморитов, там же, № 4, с. 49, 1970; Лихачев А. Г. и Гольдман И. И. Хронические аллергические риносинуиты, М., 1967; Многотомное руководство по оториноларингологии, под ред. А. Г. Лихачева, т. 4, с. 7, М., 1963; Потапов И. И., Погосов В. С. и Шеврыгин Б. В. Лечение ринита и риносннуита у взрослых и детей, М., 1968; Преображенский Б. С. и др. Аллергические заболевания верхних дыхательных путей, М., 1969; Руководство по хирургической стоматологии, под ред. А. Евдокимова, с. 192, М., 1972; У вар об В. И. Одонтогенные гаймориты, Л., 1962, библиогр.; Griinberg H. Die prima-chronische Sinusitis maxillaris irn endor-skopischen Bild, Z. Laryng. Rhinol., Bd 50, S. 813, 1971; Hellmich S. u. H e r-b e r h о 1 d C. Technische Verbesserungen-der Kieferhohlen-Endoskopie, Arcli. klin. exp. Ohr.-, Nas.-, u. Kehlk.—Heiln. Bd 199, S. 678, 1971; K a i s e r-M e i k., h a r d t I. Atlas der Ohren, Nasen- und Halskrankheiten sowie deren Grenzgebiete, Lpz., 1965; Schwab W. Die Operati o-nen an Nase, Mund und Hals, Lpz., 1964.
И. Б. Солдатов; П. B. Наумов (стом.).
Балалардағы гайморит
Мұрыннан су ағып, жалпы көңіл-күйдің нашарлауы, дене қызуының көтерілуі – ЖРВИ мен ЖРА тән белгілер. Бірақ кейде олар балада гаймориттің болу ықтималдығын да білдіреді.
Егер уақытылы дұрыс диагноз қойылса, ауруды сәтті емдеуге болады және ол ешбір асқынуларға әкеп соқтырмайды, ал ата-аналар дәрігердің ұсынған емдеу тәртібі мен кеңестерін толық ұстанулары қажет.
Ауру асқынып кетсе, қиын жағдайлар орын алады, оны емдеу үшін ұзақ уақыт дәрімен емделу қажет болады.
Гайморит дегеніміз не
Гаймор немесе жоғарғы жақ қуыстары – жоғарғы жақ сүйектерінің тереңіндегі мұрынның сол және оң жағында орналасқан кіші қуыстар. Іш жақта олардың шырышты қабаты бар, ол жерде шырышты шығаратын бездер болады. Жоғарғы жақ қуыстары мұрын қуысымен кішкентай тарамдар арқылы қосылады.
Гаймор қуыстары ұрықтың даму кезеңіндегі үшінші айдан бастап қалыптасады, бірақ нәресте туылған кезде көлемі өте кішкентай болады. Жоғарғы жақ мұрын қуысының бұл құрылымының ерекшеліктері оларға инфекция еніп кетпеуіне кедергі болады.
Гаймар қуыстары өмірдің алғашқы 3-5 жыл аралығында кеңейе бастайды және қалыптасу тек жасөспірімдік шақта ғана аяқталады.
Тура 3 жастан асқаннан кейін балада гайморит пайда болуы мүмкін және көбіне ауру жиі тұмау мен басқа респираторлық инфекциялардан туындауы ықтимал.
Гаймор қуыстары анатомиялық жағынан мұрын жолдарымен байланысты, сондықтан мұрын арқылы оған инфекция оңай еніп кете алады. Гайморит кезінде шырышты қабырғалар қабынып, ісіп кетеді.
Пайда болған ісік сұйықтықтың дұрыс ағуын бұзады.
Өз кезегінде сұйықтықтың жинала беруі бактериялық ортаның дамуына керемет негіз болады, сол себептен де катаралдық гайморит оның ауыр түрі – іріңді түріне оңай айналады.
Балалардағы гайморит белгілері
3 жастан және одан асқан балаларда жіті дамыйтын гайморит белгілері болып мыналар табылады:
- Шырышты және іріңді бөлінулер байқалатын мұрынның бітелуі;
- Дене қызуының 38-ге дейін, тіпті одан да жоғары көтерілуі;
- Әлсіздік, тәбеттің нашарлауы, ашушаңдық, ұйқының бұзылуы, бастың ауыруы арқылы білінетін ағзаның улану белгілері.
- Көздің жасаурауы, көздің астының, мұрын айналасының ісінуі;
- Маңқалану немесе дауыстың қырылдауы.
5 жастан асқан балалар ата-аналарына қай жерлері мазалап тұрғанын түсіндіре алады. Бала төмендегілерге шағымдануы мүмкін:
- Басты төмен қарай игенде, бастың қатты ауыруына;
- Шайнаған кезде қатты байқалатын тіс ауруларына;
- Қатты жарыққа қарағанда көздің ауыру сезімдеріне.
Егер мұрын-ерін қатпарларының үстінен бассаңыз да ауыру сезімдері байқалады. Қуыстардағы қабыну әрекеттерінің себебі ауыздан шығатын жағымсыз иіс, тері қабаттарының бозғылдығы, беттің ісінуі болуы мүмкін.
Ауру кезінде міндетті түрде барлық жоғарыда аталған өзгерістер біліне бермеуі де мүмкін. Балаларда мұрыннан шырыштың сыртқа ақпауы да мүмкін, себебі пайда болған ісік шырыштың қабынған қуыстан сыртқа шығуына жол бермейді.
Балалардағы гайморит әдетте ринит, ринофарингит және ларингит түрінде пайда болатын вирустық инфекциялардың әсерінен басталады. Мұрын қуыстары қабынуының алғашқы белгілерін ата-аналар респираторлық инфекцияларды емдегеннен кейін ғана байқайды.
Балалардағы созылмалы гайморит белгілері
Балалардағы гаймор қуыстарының созылмалы қабыну әрекеттері – жиі гаймориттің салдарынан немесе қажетті терапияны қабылдамағаннан орын алады. Көбіне аденоидтары үлкейген, мұрын дөңесі қисайған, иммунитеті төмен балаларға осындай диагноз қойылады.
Патологияның созылмалы түрінде жіті қабынудың айқын белгілері көрінбейді. Алайда, ата-аналар төмендегілерді байқауы мүмкін:
- Баланың үнемі әлсіреп жүретіні және тез шаршап қалуы;
- Көзінің астында қара дақтардың пайда болуы;
- Мұрыннан анда-санда түссіз немесе жасыл-сары шырыштың шығуын;
- Мұрнымен демалудың қиындығын;
- Иіс сезуінің төмендеуін.
Үлкендеу балалар созылмалы гайморит кезінде бастарының ауыратындарына, ауыздан жағымсыз дәмнің білінетініне, көздерінің жиі жасаурайтына, мұрынның жағымсыз кернеп ауыратынына шағымданады.
Балалардағы гаймориттің себептері
Балалардағы жіті гаймориттің басты себептері мыналар:
- Аллергиялық ринит. Мұрын қуысына еніп кететін аллергендер шырышты қабаттың ісінуін тудырады, бұл өз кезегінде қуыстардан бөлінетін секрецияны бұзады. Осы өзгерістердің аясында бактериялық инфекция оңай дамиды, бұл гайморитке әкеліп соқтырады;
- Респираторлық инфекциялар. ЖРВИ және ЖРА кездерінде мұрыннан су ағу инфекцияның негізгі белгілері болып табылады, ал ол пайда болғанда шырыштың ағуы бұзылады. Егер баладағы ринитті емдемесе, гайморит суық тиюдің асқынуына дейін жеткізеді;
- Мұрынның жарақаттануы. Жарақат алу шеміршек құрылымдары мен сүйектердің жылжып кетуіне әкеліп, қуыстарда ауру тудыратын микроағзалардың көбеюіне арналған керемет орта пайда болады;
- Мұрын құрылымының туа біткен ақаулары;
- Инфекцияның асқынған көздері. Бұл аденоидтар, тіс жегі, пародонтит, несеп шығару жолдарының аурулары. Жақын орналасқан инфекция көздерінен ауру тудыратын микроағзалар мұрынның қуысы мен жұтқыншақ және ауыз қуысын жалғастыратын жолдар арқылы еніп кетеді. Бүйрек аурулары кезінде бактериялар қанмен бірге енуі мүмкін;
- Қантамырларының бұзылуы. Қантамырларының төмен тонусы мұрын қуысындағы қан айналымын нашарлатуы мүмкін, соның нәтижесінде жергілікті иммунитет төмендеп, ұлпалар өздеріне қажетті қоректік элементтерді ала алмайды. Яғни, қабыну реакцияларына жайлы жағдай туындайды.
Гайморитке бейім болатын факторлар мыналар:
- Иммундық жүйе жұмысының бұзылуы;
- Қажетті микроэлементтер мен дәрумендердің түсуін қамтамасыз ете алмайтын теңгерімсіз тамақ;
- Суықтау;
- Күйзеліс әсері.
Балалардағы гайморит түрлері
Балалардағы гайморит түрлері мынадай болады:
- Жіті. Аурудың барлық нақты белгілері және улану белгілері де анық байқалады;
- Созылмалы. Ауру асқыну кезеңдерінде және белгілерінің әлсіреуі кезінде көрінеді. Созылмалы гаймориттің негізгі қаупі – мұрынның шырышты қабаттарын қайтадан қалпына келтіре алмайсыз, бұл оның қорғаныш қасиеттерінің айтарлықтай төмендеуіне әкеледі.
Гаймориттегі қабынуды жоюға байланысты гайморит мынадай топтарға бөлінеді:
- Бір жақты – қабыну тек бір ғана қуысты қамтиды;
- Екі жақты – инфекция қуыстың екі қабырғасына да таралады.
Қабыну реакцияларының түріне қарай гайморит мынадай топтарға бөлінеді:
- Катаралдық. Қабыну әрекеттері шырышты қабаттарға жетеді, кей кездері сүйек қабығы мен сүйекке дейін жетеді. Ісік және шырыштың қызаруымен, шырыштың пайда болуымен сипатталады;
- Басты. Катаралдық қабыну аясында бактериялық орта қосылғаннан кейін іріңді түрі пайда болады. Уланудың басты белгілерінің білінуімен, сары-жасыл шырыш түріндегі іріңнің пайда болуымен сипатталады.
Балалар гайморитін диагностикалау
Гайморитті тек арнайы диагностикалық әрекеттер арқылы анықтауға болады. Баланы мынадай тексерістерден өткізеді:
- Мұрын қуысын тексеру;
- Қуыстарды рентгеннен өткізу;
- Диафаноскопия. Қуыстарды арнайы құралмен ашып тексереді. Егер қуыста ірің түріндегі шырыш болса, ол қара дақ секілді болып көрінеді;
- Жалпы қан талдауы;
- Гайморит туындауының аллергендік түрінің жоқтығын анықтайтын талдаулар;
- КТ. Компьютерлік томография қуыс қабынуларының қайталауы кезінде қатты қажет.
Балалар гайморитін емдеу
Балалар гайморитін емдеумен ЛОР дәрігер айналысады. Өз бетімен емделу көбіне асқынуларға дейін жеткізіп, аурудың созылмалы түріне айналуына мүмкіндік тудырады. Препараттар баланың жағдайына, патология белгілеріне, басқа ауруларына қарай таңдалады. Гайморитті емдеудің барлық түрі бір мезгілде бірнеше тапсырманы шешулері қажет.
| Терапия тапсырмалары | Қолданылатын әдістер мен препараттар |
| Ауру тудыратын микробтарды жою | Бактерияға қарсы терапия. Балаларды емдеу кезінде көбіне пенициллинді және цефалоспориндік антибиотиктер таңдалады |
| Сағалар қосылысының (мұрын қуысы мен мұрын жолдарын қосатын жолдар) қалыпты өткізгіштігін қалпына келтіру | Тамыр тарылтатын тамшыларды мұрынға тамызу, гистаминге қарсы препараттар |
| Жиналып қалған шырыштан мұрын жолдарын тазарту | Жуу, «Көкек» тәсілі |
| Қуыстарды іріңді шырыштан тазарту | Іріңді шырышты тазартуға арналған пункция (тесу) |
| Жиналып қалған шырышты сұйылту | Мукалтин, АЦЦ секілді муколиттік препараттар |
| Жасушалардың қалпына келуін белсенді ету | Физиотерапия, өсімдік негізіндегі препараттарды пайдалану |
| Ағзаның қорғаныс қызметтерін жоғарылату | Иммуноынталандырғыштар, дәрумендік кешендер |
Дәрігер тағайындаған емдеу тәсілдерінен міндетті түрде өту керек. Антибиотиктерді 7-10 күнге береді, оларды қабылдау ұзақтығын азайтуға болмайды, тіпті алғашқы белгілері мазаламаса да. Дене қызуы көтерілсе, қызу түсіретін дәрілер береді.
Емдеу кезеңінде балаға дәруменге бай дұрыс тамақ беру керек. Ауырып жатқан балалар В тобының қажетті көлемдегі дәрумендерін, аскорбин қышқылын, А дәруменін алулары тиіс.
Бұл дәрумендер иммундық жүйені нығайтатады, зақымданған шырышты қабықтарды қалпына келтіруді жеделдетеді және тыныс алу органдарының мүшелеріне жағымды әсер етеді.
Балаға мүмкіндігінше көп сұйықтық ішкізу керек – сұйықтықпен қатар жинақталған токсиндер де ағзадан шығып кетеді.
Балалардағы созылмалы гайморитті емдеу
Аурудың созылмалы түрінде емдеу тәртібі жіті қабынуды жоюға ұқсас болады. Дегенмен, балаға арналған антибиотиктер бактериялық инфекцияға деген сезімталдығы анықталғаннан кейін ғана таңдап алынады, ол үшін микробтардың түрін анықтауға арналған мұрыннан жақпа алынады.
Міндетті түрде дәрумендік терапия қажет болады, инфекцияның созылмалы ошақтарын жою, физиотерапия талап етіледі. Ешбір әсер болмаған жағдайда, қуысты антисептикалық ерітінділермен әрі қарай жуу арқылы қуыстар пункциясы тағайындалады.
Балалар гайморитінің асқынуы
Жіті және созылмалы гайморит төмендегілерге әкеліп соқтырады:
- Тонзиллит – бадамша безінің қабынуына;
- Бронхитке;
- Құлақ қабынуына;
- Барлық мұрын қуыстарын қамтитын өте жоғары қабынуға;
- Миокардит – жүрек бұлшықетінің қабынуына;
- Нефрит – бүйректердің зақымдалуына;
- Сепсис – қан арқылы бүкіл ағзаға инфекцияның таралуына;
- Менингит – ми қабыршақтарының қабынуына;
- Буындардың қабынуына.
Профилактика
Кез келген тұмау, суық тию ауруларын толық және уақытылы емдеу гаймориттің алдын алу болып табылады.
Инфекцияның сақталу көздерін уақытылы жойып, ағзаның қорғаныс күштерін жоғарылатып, анатомиялық кемістіктерді жойып отыру керек, бұл мұрын дөңесінің қисаюына дейін жеткізетін аденоидтар болып табылады.
Балаларды қоршаған ортаның ағзаға жағымсыз әсер ететін факторларынан, оның ішінде темекі түтінінен, күйе, аллергендерден қорғау керек.
Ата-аналарға кеңес
Гайморит кезінде баланың сауығуын жылдатуға, аурудың созылмалы түрін болдырмауға және асқынудың орын алмауына емдеу-профилактикалық Доромарин өнімін қабылдау көмектеседі, оның құрамында тек қана табиғи құрамдас бөліктер бар.
Бірегей DoroMarine кешенінің мұрын қуыстарының қабынуы кезінде ағзаға тигізетін жағымды әсері оның құрамдас бөліктерінің негізгі әрекет ету механизмімен түсіндіріледі:
- Қиыр шығыс ламинария ангустаты ағзаға қажетті микроэлементтер мен дәрумендерді береді. Ламинария әсерімен қатар бір уақытта иммундық жүйе жұмысы жақсарады, бактериялар мен вирустарға қарсыласу күшейеді, шырыштың сұйылуы жылдамдап, оның қуыстан тез шығуына ықпал етеді;
- Теңіз трепангінен алынған сығынды жиналып қалған қалдықтардың шығуын тездетеді, алмасу әрекеттерін жақсартады, осының арқасында жергілікті иммунитет нығаяды, ал қуыс қабырғаларының шырышты қабаттары өздеріне қажетті қоректік заттарды алады. Демек, жасушалардың қалпына келу әрекеті қалыпты болып, күшейеді;
- Теңіз кальциі тыныс алу жүйесі мен жалпы ағза қызметінің қалпына келуіне әсер етеді;
- Жеміс шырыны Доромарин дәрумендік кешеніне тек жағымды дәм беріп қана қоймай, ағзаны пайдалы дәрумендермен одан сайын байыта түседі.
Доромаринді гаймориттің кез келген сатысында ішуге болады. Емдеу-профилактикалық өнімі дәрілік заттармен дұрыс үйлесіп қана қоймайды, олардың терапиялық әсерін күшейтеді. Патологияның созылмалы түрінде осы өнімді ішу ауруды тез арада жеңуге көмектеседі.
Доромарин қауіпсіз, оны балаларға үш айдан бастап беруге болады. Өнімді курспен қабылдау тек жақсы иммунитет қамтамасыз етіп қана қоймайды, сонымен бірге балалардың дұрыс дамуы мен барлық органдарының жақсы қызметін қамтамасыз етеді.
Балалардағы гайморит – дәрігер Комаровский мектебі
Источник: //doromarine.kz/kz/korsetilim/balalarda-y-gajmorit.html