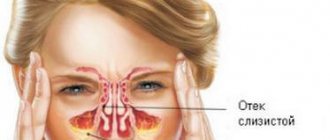
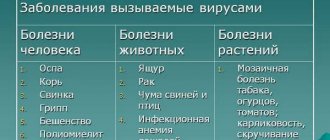
Острый гайморит – это форма болезни, основанная на продолжительном воспалительном процессе в верхнечелюстных пазухах, когда отекают слизистые оболочки и провоцируют обильные выделения. Характеризуется заболевание насморком с неприятным запахом, отечностью лица и повышенной температурой тела.
На рентгене гайморовых пазух наблюдается скопление жидкости в виде затемнений.
Возникает болезнь из-за «перенесенной на ногах» простуды, гриппа, причиной служит наличие вируса в организме, который не смог подавить иммунитет. В процессе ослабления иммунной функции нарушается работа местной микрофлоры и развиваются бактерии на слизистых носа, которые попадают в пазухи, где и начинается развитие острого гайморита.
Развитие экссудативного острого гайморита от катаральной формы до запущенной
Когда в организм попадает болезнь, на ее устранение включаются 3 главные защитные функции: лимфатическая, сердечно-сосудистая и иммунная. Они усиливают приток крови к пораженному участку (в данном случае слизистая носа) и провоцируют выработку «главных защитников» – лейкоцитов.
Это приводит к тому, что большое количество антител скапливается в одном месте, развивается отечность слизистой, которая нарушает естественную циркуляцию воздуха и отток выделений. Они скапливаются в гайморовых пазухах (начинает развиваться риносинусит), у пациента наблюдаются головные боли и дискомфорт в области щек из-за давления, которое оказывает экссудат внутри пазух.
Как правильно дышать над картошкой при насморке описано здесь.
И далее уже по «накатанной дорожке» в зависимости от степени игнорирования болезни наблюдается развитие следующих стадий:
- Катаральная форма – выделения из носовой полости жидкости с примесью экссудата.
- Серозная отличается отеком слизистой носа и затрудненным дыханием.
- Гнойная форма отличается выделением из носовых пазух гноя (в значительном объеме).
- Смешанная включает в себя симптоматику трех предыдущих форм.
Причины заболевания
Согласно справочнику МКБ 10 гайморит в разных его формах является самым распространенным инфекционным заболеванием лор-органов. Его осложнения приводят к разным патологиями и высокому проценту смертности среди детей и взрослых до сих пор в многих странах мира.
Воспаление верхнечелюстной пазухи или пазух встречается очень часто. Существует много причин, почему воспалительные процессы начинают развиваться в гайморовых пазухах. К этой болезни есть предрасположенность, если у человека наблюдаются:
- хронические воспаления полости носа в виде аллергического ринит, полипов носовой полости, хронического насморк.
- хронические воспаления зубов или верхней челюсти. Непосредственная близость корней зубов верхней челюсти определяет проникновение инфекций в синусы из больных корней или каналов разрушенных зубов.
- хронические инфекции миндалин, аденоидов. Близкое расположение аденоидов и частые воспалительные заболевания в них вызывают воспаление носовой полости и пазух.
- искривление носовой перегородки, деформация носовых раковин и ходов. Эти особенности могут врожденными, или приобретенными в результате травм и развития гнойных процессов в носе.
Опасность инфицирования состоит в том, что синус является закрытой, ограниченной полостью. Попадая в него, бактериальная или вирусная инфекция оказывается в идеальных условиях и начинает быстро развиваться. Высокая температура, влажность, плохой отток из пазухи создают отличные условия для размножения патогенных микроорганизмов.
На первом этапе, когда начинается процесс воспаления синуса, образуется слизь, затрудняющая дыхание. Она является отличной средой для развития болезнетворных микроорганизмов.
Характерные симптомы и признаки
В качестве характерных клинических признаков и симптомов гайморита в острой форме (легкое течение заболевания) выступают:
- заложенность носа, затруднение дыхания;
- появление выделений из носа (иногда с примесью гноя);
- более слабое обоняние;
- боль в области лба и щек.
Симптомы острого гайморита: гнойные выделения, заложенность носа, отек, неприятный запах, полипы, выделения с кровью.
При средней и тяжелой степени тяжести острого гайморита подключаются следующие признаки:
- обезвоживание организма;
- повышение температуры тела (свыше 38 градусов);
- усиление головной боли с отдачей в виски, затылок.
Рекомендуем вам также ознакомится с информацией о применении каланхоэ от насморка по этой ссылке.
Виды у взрослых и детей
Данная классификация основана на анализе отделяемого из носа и в зависимости от определения вида назначается соответствующее лечение.
Катаральный
Данный вид протекает в легкой форме с небольшим отеком синуса. Выделения из носа бесцветные, не имеют запаха – отсюда и название “катаральный”. Однако катаральный синусит очень похож на ОРВИ и выявляется несвоевременно. В итоге болезнь может остаться незамеченной и перейти в запущенную стадию. Воспалительная слизь скапливается в пустоте экссудата и постепенно превращается в гной. На этом этапе начинает проявляться симптомы двустороннего гнойного гайморита.
Тут нарушается отток серозной жидкости из пазух. Воспалительный процесс способствует формированию гнойных выделений и опуханию околоносового пространства. Обычно заболевание начинается на фоне бактериальной инфекции или сниженного иммунитета. Выделения имеют густую консистенцию с неприятным запахом и кровяными вкраплениями. Несвоевременное определение экссудативного вида приводит к тяжелым осложнениям, таким, как полипозные разрастания или кистозные новообразования
В данном случае соустья отекают, нарушается дренаж слизистых, пазухи быстро закупориваются. Возникают хорошие условия для размножения бактерий. Это приводит к острой стадии болезни, которая перерастает в хроническую. Пристеночный вид двустороннего гайморита вызывает утолщение слизистой и нарушение процессов естественного оттока слизи. Врачи применяют зачастую только консервативную терапию.
Гайморит данной формы опасен осложнениями, так как гнойная жидкость, проникая в окружающие клетки, разрушает кости и мягкую ткань. Причиной заболевания может стать наличие в организме:
- стрептококков;
- хламидий;
- гемофильной палочки;
- золотистого стафилококка;
- микоплазмы.
Признаки данного гайморита схожи с обычной простудой или ринитом. Поэтому при неправильном выявлении заболевания проблема может усугубиться, что приведет к атрофии слизистых и костных тканей носоглотки. У детей увеличиваются глоточные и небные миндалины, что провоцирует развитие аденоидита и тонзиллита.
При этом виде происходит утолщение слизистой и сужение отверстий носовых пазух, наблюдается гипертрофический гайморит. Нарушается дыхание носом. Болезнь протекает тяжело, так как правильно подобрать лечение трудно, и не всегда можно вылечиться терапевтическим методами в виде таблеток и спреев. Слизистые пазух разрастаются, что нарушает процесс естественного выделения.
Болезнь возникает из-за наличия в организме стафилококковой или стрептококковой инфекции. Неправильное высмаркивание провоцирует рост болезнетворных бактерий в ротовой и носовой полости, вызывает патологический процесс. На рентгеновском снимке гиперпластический гайморит выражается темной полосой с четкими очертаниями.
Как быстро вылечить насморк, узнаете по этой ссылке.
Полипозный
Данный вид характерен разрастанием слизистой верхнечелюстных пазух в форме полипов и формируется несколько лет на фоне хронической формы. Полипы – доброкачественные наросты, природа которых неизвестна. В выделяемой слизи много вредоносных бактерий, способных вызывать инфекцию и в ротовой полости.
Заболевание полипозным гайморитом требует немедленного медицинского вмешательства, так как угрожает здоровью и жизни пациента. Головная боль, долгий насморк, заложенность пазух, а также ощущение инородного тела в носовых проходах свидетельствует о полипозной форме болезни.
Атрофический
Тут происходит атрофия желез и ослабление эпителиальных клеток, находящихся в слизистой. Выделения скудные с неприятным резким запахом. Заболевание вызвано разными причинами:
- простуда, ОРЗ;
- переохлаждение организма;
- аллергические реакции;
- искривление носовой перегородки;
- полипы, аденоиды в носовой полости;
- лучевая болезнь, туберкулез.
Диагноз
При обращении в больницу отоларинголог ставит диагноз на основании следующих показаний:
- Собирает анамнез: когда началось развитие заболевания – первые недомогания, сколько дней длились, какие болезненные ощущения наблюдались, была ли температура.
- Проводит риноскопию – осматривает слизистые носа риноскопом для оценки стадии отечности.
- Назначает дополнительные исследования – рентгенографию, чтобы определить степень заполненности пазух, прозрачность отделяемого.
Если предыдущие методы не дали четкой клинической картины может назначаться МРТ, КТ, УЗИ пазух, но, как правило, в большинстве случаев предыдущих способов достаточно для определения острого гайморита.
Если невозможно определить степень развития заболевания, может назначаться пункция пазухи с последующим бактериологическим посевом отделяемого. Это нужно, чтобы продумать схему медикаментозного и физиотерапевтического лечения.
По МКБ-10
В международной классификации болезней 10 пересморта (МКБ-10) острый гайморит определяется под идентификатором J01.0, где 0 – это определение расположения воспалительного процесса в зависимости от области поражения. Например, у фронтита будет код J01.1, а J01.4 – поражены все пазухи верхних дыхательных путей.
Классификация по МКБ 10
Согласно международной классификации болезней десятого пересмотра острый синуит (J01) подразделяется на:
- J01.1 Фронтальный
- J01.2 Этмоидальный
- J01.3 Сфеноидальный
- J01.4 Пансинусит
В свою очередь хронический синуит (J32) подразделяется на:
- J32.0 Верхнечелюстной
- J32.1Фронтальный
- J32.2 Этмоидальный
- J32.3 Сфеноидальный
- J32.4 Пансинусит
- J32.8 Другие хронические синуситы
- J32.9 Хронический синусит неуточненный
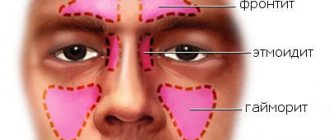
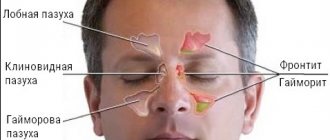
Терминология заболевания зависит от места локализации синусита. Наиболее часто недуг возникает в гайморовых пазухах, которые располагаются в верхнечелюстном отделе головы. Если воспалительный процесс затрагивает только верхнечелюстные пазухи, то такое состояние характеризуется как гайморит.
Верхнечелюстной синусит (гайморит) (код мкб10 J32.0.) – воспаление в верхних придаточных пазухах носовой полости. Заболевание может возникнуть в любом возрасте. Как показывают статистические данные, каждый десятый человек перенес данный недуг.
Очень важно начинать лечить болезнь на начальной стадии развития, иначе она перейдет в гнойную форму протекания и впоследствии может спровоцировать развитие серьезных осложнений.
В большинстве случаев гайморит (код МКБ 10) возникает в результате повторной не до конца долеченной простуды и ринита. Но помимо ОРВИ и насморка, главной причиной возникновения недуга являются запущенные пораженные кариесом зубы, особенно на верхней челюсти (одонтогенный). Заболевания, которые вызывают нарушения в иммунной системе (аллергия, паритоз и другие длительно протекающие хронические болезни) могут спровоцировать развитие верхнечелюстного синусита.
Чем опасен: осложнения и последствия
При отсутствии своевременной и адекватной терапии, а также в результате сильного ослабления защитной функции организма, могут возникать различного рода осложнения и последствия для организма. Часто встречаемые у взрослых и детей следующие:
- Переход в хроническую форму. Это осложнение тяжело отличить от обычного гайморита, общего недомогания. Заболевание возникает при недолеченном остром гайморите (переходит в хроническую форму). При данной форме болезнь практически не поддается лечению и требует хирургического вмешательства, поэтому считается опасной, т.к. может спровоцировать воспаление во внутренних структурах головы.
- Средний отит. В результате распространения инфекции из гайморовой пазухи в среднее ухо там начинается воспаление, что приводит к гнойному образованию. Характерный признак – простреливающая боль в шах и резкий скачок температуры.
- Воспаление тройничного нерва. При этом возникают боли с прострелом в области лица. Заболевание очень сложно поддается терапии.
- Проблемы со зрением: тромбоз вен, отек сетчатки. Из самого простого – это бактериальный конъюнктивит.
- Периостит и остит. Характеризуется воспалением в костной ткани, так как инфекция распространяется по организму. Требует оперативного вмешательства.
- Менингит – воспалительный процесс затрагивает оболочки мозга. Является излечимым заболеванием, но может привести к летальному исходу. Поддается лечению только под присмотром врача в больнице.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы: · нарушение носового дыхания; · локализованная боль в зависимости от поражения пазух: — в подглазничной (гайморит); — надбровной (фронтит); — затылочной (сфеноидит); — в области переносицы (этмоидит); · гнойные выделения из полости носа; · заложенность носа; · припухлость мягких тканей в области щеки, у корня носа; · недомогание.
Из анамнеза: выясняем сроки и кратность заболевания.
Физикальное обследование: · Риноскопия: гиперемия, отечность слизистой, гнойное отделяемое из под средней носовой раковины, гнойное отделяемое в задних отделах носа, отделяемое со зловонным запахом. Пальпация проекции придаточных пазух носа: — Лобных; — Решетчатых; — Верхнечелюстных пазух. NB! При надавливании большими пальцами обеих рук на точки первой и второй ветвей тройничного нерва проверяется их болезненность, которой в норме быть не должно. Пальпируют передние стенки в области собачьей ямки мягко надавливая. Признаки вовлечения в патологический процесс решетчатого лабиринта и лобных пазух может служить болезненность при пальпации в области внутренней поверхности медиальных и верхних отделов орбит. Перкуссия в проекции придаточных пазух носа: cогнутым под прямым углом средним пальцем проводится перкуссия передних стенок придаточных пазух носа.
Лабораторные исследования: · общий анализ крови: лейкоцитоз, повышение СОЭ; · исследование микрофлоры: выявление возбудителя; · цитологическое исследование: нейтрофиллез, клетки слущенного эпителия, слизь.
Инструментальные исследования: · Эндоскопия носа и околоносовых пазух: с применением гибкого эндоскопа, жесткого эндоскопа 0, 30 и 45 град. диаметром 4 мм, с применением жесткого эндоскопа 0, 30 и 45 град. диаметром 2,8 мм у детей. Для выявления особенностей анатомического строения · Рентгенологическое исследование придаточных пазух носа (носоподборолочная, носолобная, боковая проекции): снижение пневматизации околоносовых пазух, иногда можно определить горизонтальный уровень жидкости в пазухе (если съемка производилась в положении сидя). · Контрастная рентгенография: производится для уточнения формы хронического процесса в пазухах. · Флюорография ППН: изменение слизистой, наличие экссудата. · Пункция гайморовой пазухи: наличие гнойного содержимого.
Показания для консультации специалистов: · консультация окулиста – при подозрении на наличие внутриглазничных осложнений; · консультация невропатолога, нейрохирурга – при внутричерепных осложнениях; · консультация стоматолога, челюстно-лицевого хирурга – при наличии поражения зубов (синусит одонтогенного происхождения).
Диагностический алгоритм:
Как лечиться в домашних условиях быстро
К домашнему лечению относят промывания, ингаляции, прогревание носа, применение народных средств. Они позволяют быстро избавиться от насморка только на начальных стадиях. Методы только дополняют медикаментозную терапию, которая назначается врачом. Но лечиться самостоятельно без консультации доктора не стоит, т.к. можно неправильно подобрать препараты и усугубить ситуацию.
Медикаментозное лечение
Если острая форма имеет катаральное отделяемое, то доктор не поторопится назначать антибиотики. Лечение будет заключаться в препаратах, поддерживающих иммунитет, витаминах и вспомогательных средствах, таких, как Синупрет.
Это препарат компании “Bionorica”, который оказывает противовоспалительное действие и усиливает секрецию слизистых носа, чем и способствует выведению инфекции из пазух. Он снимает отечность, укрепляет местный иммунитет, часто назначается при вирусной форме. Принимать его нужно на протяжении 7-10 дней по 2 таблетки 3 раза в день.
Антибиотики
При гайморите часто назначаются антибиотики. Обычно они начинают применяться, если болезнь приняла длительный и непрекращающийся характер, возникает лихорадка, повышается температура. Антибиотики актуальны при экссудативной форме с гнойным содержимым.
Антибиотики применяют при среднетяжелой и тяжелой формах острого гайморита. Курс лечения любым из лекарственных средств определяется индивидуально лечащим врачом. Также антибиотики включают в состав капель и спреев для носа. В подобных формах средств они обладают максимальной эффективностью.
Одними из действенных антибиотиков в ходе терапии гайморита в хронической форме выделяют:
- Суммамед относится к группе макролидов последнего поколений. Основное действующее вещество – азитромицин. Эффективен против стрептококков и стафиллококков. Принимается при следующей схеме: 1 таблетка 1 раз в день на протяжении 3 дней. Если нет эффекта, то курс увеличивается до 5 дней приема.
- Аугметин. В составе – пенициллин в синтетическом виде. Воздействует на грамположительные и грамотрицательные аэробы и анаэробы (коагулазонегативные стафилококки и др.). Среди противопоказаний к применению средства относят наличие патологий в функционировании печени и почек, возраст (до трех месяцев не назначается) и пр. Во время беременности и при грудном вскармливании необходима консультация специалиста. Рекомендуемая дозировка до 40 мк на 1 кг тела больного.
- Биопарокс. Включен в группу полипептидных антибиотиков. Активно воздействует на стрептококков группы А, пневмококков, стафилококков и прочих бактерий. Не назначают до 12 летнего возраста, при риске возникновения аллергической реакции. Рекомендуется принимать до 50 мк (1 высвобождение средства).
- Азитромицин. Относится к группе антибиотиков азалидов. Оказывает точечное воздействие на очаг воспаления. В случае наличия противопоказаний (гиперчувствительность, недостаточность печени и почек и пр.), данное медикаментозное средство не назначается. Максимальная дозировка лекарства не должна превышать 500 мг активного вещества (соответствует одной таблетки).
Цена – от 230 р.
Капли и спреи
Спреи, в состав которых входят антибиотики, являются наиболее эффективными средствами в лечении гайморита (даже по сравнению с каплями). С их помощью можно быть уверенным в точности дозировки и они максимально равномерно распределяются по слизистой оболочке носа.
- Изофра. В состав спрея входит фрамицетин. Эффективность связана с тем, что активное вещество точечно воздействует на очаг воспаления. При этом не нарушается чувствительность других органов (к примеру, слуха), так как данный антибиотик обладает большим количеством побочных эффектов.
- Полидекса. Включает в своем составе фенилэфрин и сосудосуживающие компоненты.
- Ринофлуимуцил является комплексным препаратом, способным разжижить слизь, а также оказать противовоспалительный эффект, мягко воздействуя на сосуды слизистой оболочки.
- Назонекс спрей. Относится к группе глюкокортикостероидов, направлен на снятие симптомов – заложенности и отечности слизистой, восстанавливает дыхание. Выпускается в форме суспензии-спрея. Применять не более 2 раз в день, не более 5 дней.
Назонекс – это гормональный препарат. Бесконтрольный прием может привести к нарушению работы эндокринной системы.
Жаропонижающие и обезболивающие
Использование средств, которые входят в эту группу, позволяет существенно снизить температуру тела больного, а также оказать обезболивающий эффект. Среди них выделяют:
- Аспирин;
- Парацетамол;
- Ибупрофен;
- Цитрамон.
Цена – от 8 р.
Народные рецепты для взрослых
В ходе терапии гайморита в острой форме используют и рецепты народной медицины. В случае комплексного подхода можно добиться наилучших результатов в короткие сроки.
- Применение капель на основе корня цикламена: сок растения разводят в пропорции 1:20 с кипяченой водой и капают в каждую ноздрю не более 3 раз в день.
- Использование медового забруса – вещества, которым пчелы «запечатывают» соты. Пчелопродукт нужно разжевывать (1 ч.л.) 15 минут каждый час. В сутки принимать не более 8 раз.
- Дышать паром с настойкой прополиса. В кипяток добавить 1 чайную ложку прополиса, размешать и дышать над емкостью, укрывшись полотенцем, не более 20 минут.
- Также специалисты рекомендуют использовать физраствор для промывания носа.
Ингаляции с применением небулайзера
В связи с тем, что прогревать нос при гайморите категорически запрещено, то можно воспользоваться только небулайзером. В данный прибор помещают эфирные масла, отвары ромашки или зверобоя. Процедура длится в течение 10-20 минут. После нее не желательно употреблять пищу или жидкости, а также выходить на свежий воздух.
Возможно вас также заинтересует устройство для промывания носа Долфин, о котором читайте тут.
Как лечить в больнице
В больницах, при лечении гайморита в острой форме, применяют следующие процедуры.
Физиотерапия
Назначается врачом в качестве дополнительного лечения для усиления эффекта медикаментозной терапии.
- Тубус-кварц. Используется аппарат «Солнышко». Результат: ускоряется обмен веществ, улучшается проницаемость клеток. Также значительно повышается иммунитет.
- УВЧ. Используют курсы УВЧ- и СВЧ-терапии. Их суть связана с воздействием приборов на области пораженной пазухи. Рекомендует не менее 15 процедур. Также может параллельно быть назначено применение сосудосуживающих средств (Галазолин, Отривин и пр.). Противопоказания: повышенное артериальное давление, онкология.
- Лазерная терапия Его предназначение связано с обезболивающим эффектом, в результате чего усиливается кровообращение, уменьшается концентрация бактерий в пазухах и аллергенов, также способствует снятию воспалительного процесса.
- Магнитотерапия. При возникновении небольших электрических токов происходит активизация окислительно-восстановительных реакции и стимуляция кровообращения.
Процедуры, чтобы вылечить гайморит
В медицинских учреждениях проводят следующие процедуры, которые предпочтительны в рамках лечения острого гайморита.
Так же читайте о том, как происходит промывание носа перекисью водорода в этой статье.
Прокол
Если устранить проблему не удается и гайморит не поддается медикаментозному лечению, то врач назначает делать прокол. Пункцию проводят под местным наркозом (с применением лидокаина), и при помощи специальной иглы прокалывается хрящевая ткань пазухи. Затем вводится антибактериальное или антисептическое средство в полость.
ЯМИК-катетер
Используют синус-катетер ЯМИК. Суть процедуры заключается в поочередном очищении околоносных пазух (с одной стороны носа, затем с другой). Преимуществом способа является то, что не требует прокола и выступает в качестве наиболее безболезненного и предпочтительного варианта в лечении гайморита в условиях больницы.
“Кукушка”
Иное название метода «перемещение лекарств по Проетцу». В ходе процедуры в пазухи носа вводят смесь антибиотиков и гидрокортизона. Раствор, проникая в гайморову пазуху при произношении больным звука «ку-ку» позволяет создать отрицательное давление (используется для этого электроаспиратор) и слизь начинает выходить из другой ноздри. Таким образом, можно легко очистить пазухи от скопившегося секрета и гноя.