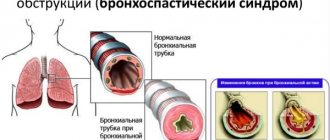
Основные причины заболевания
Причиной воспалительных процессов в легких могут быть:
- патогенные микроорганизмы. Чаще всего заболевание развивается, когда в организм попадет пневмококк. Проблема также вызывается хламидиями, стафилококками, гемофильной палочкой и другими бактериями;
- вирусами. Пневмония может развиваться в виде осложнения вируса гриппа, герпеса, ветряночного вируса, парагриппа или аденовируса;
- грибками. В редких случаях кандиды и аспаргеллы становятся причиной заболевания. По этим причинам болезнь возникает у людей с низким иммунитетом, ВИЧ-положительных, страдающих патологиями костного мозга или стволовых клеток;
- паразитами. Это происходит при попадании в организм аскарид, свиного цепня, легочного сосальщика.
Повышают риск на то, что возникнет пневмония без симптомов такие факторы, как:
- Злоупотребление антибактериальными препаратами и употребление их без ведома врача.
- Иммунодефицит. Эта проблема не позволяет иммунной системе в полной мере бороться с возбудителем и отреагировать на него повышением температуры.
- Воспалительные процессы в носу и ротовой полости и глотке хронической формы.
- Обструктивные бронхиты и бронхиальная астма.
- Недостаток витаминов в организме.
- Работа на вредных производствах.
- Частые стрессы и переутомление.
- Вредные привычки.
- Респираторно-вирусное заболевание.
- Неблагоприятные погодные условия.
Все эти причины приводят к нарушениям функций иммунной системы, в результате чего она не может полноценной противостоять инфекции и развивается пневмония у взрослых без температуры, часто протекающая с осложнениями.
Причины
Причин вялотекущей пневмонии немало. Наиболее часто воспаление развивается как вторичная инфекция после респираторных заболеваний или гриппа, которые были осложнены трахеобронхитом. Довольно часто болезнь диагностируется во время вспышек эпидемии гриппа, в осенне-зимний период. Это объясняется тем, что грипп сильно снижает иммунитет и поэтому патогенная микрофлора легко проникает в дыхательные пути. За счёт этого грипп нередко осложняется гнойным отитом, перитонитом или коклюшем.
Почти во всех случаях вялотекущая пневмония вызывается пневмококками. Очаговое воспаление может быть первичным или вторичным. Есть много предрасполагающих факторов, которые могут повлиять на развитие патологии. Особенно предрасположены к этому виду воспаления лёгких люди, которые страдают острыми или хроническими системными заболеваниями, к примеру, сахарным диабетом или же онкологическими заболеваниями.
Встречаются случаи, когда вялотекущая пневмония развивается у длительно лежачих больных. Это происходит из-за нарушения вентиляции органа и застойных явлений. В этом случае говорят о застойной форме.
Заподозрить это заболевание можно, если у больного в период выздоровления резко подскочила температура, появился надрывный кашель.
Как могут защитить воспалительные процессы
Представим себе перелом конечности или глубокий порез на пальце. Буквально в считанные минуты после повреждения место раны краснеет и вспухает, сопровождается болевыми ощущениями.
Зачем?
Это мощный защитный процесс, через который работает наша иммунная система. При травме специальные рецепторы опознания паттерна с помощью воспалительных цитокинов стимулируют производство иммунных клеток, которые, в свою очередь, приводят к ряду физиологических процессов — таких как расширение кровеносных сосудов, повышение их проницаемости, скопление лейкоцитов и плазмы в месте травмы, увеличение количества болевых рецепторов.
С одной стороны, это больно и неудобно. С другой стороны, каждый компонент воспаления выполняет важнейшие функции для сохранения нашей жизни:
-Расширение кровеносных сосудов необходимо, чтобы доставить к месту травмы лейкоциты и плазму, которые уничтожают патогенов, следят за воспалительным процессом.
-Опухоль на месте травмы — результат скопления там плазмы и лейкоцитов и знак того, что они работают над восстановлением поврежденных тканей.
-Боль и временное ограничение в использовании поврежденного органа позволяет относиться к нему бережно и не дает использовать до момента восстановления.
Иными словами, воспалительные процессы являются важной частью нашего иммунитета и условием сохранения жизни и здоровья. Правда, при одном условии: если эти процессы локализованы во времени.
Эффективность воспалительного процесса зависит от скорости его инициации, а также оперативной нейтрализации, после того как он выполнил свою функцию.
Как проявляется пневмония без температуры
Обычно, воспаление легких подозревают при значительном повышении температуры тела. Она может подскакивать до 40 градусов. Но бывает ли пневмония без этого признака? Если болезнь имеет скрытое течение, то происходит незначительное повышение температурных показателей и люди часто не обращают на это внимания.
Но существуют и другие симптомы пневмонии у взрослых, которые должны натолкнуть на мысль о необходимости посещения врача.
К ним относят:
- общую слабость и недомогание;
- сильную головную боль;
- насморк и заложенность носа;
- боли в грудной клетке;
- одышку;
- усиленное потоотделение;
- сонливость.
Пневмония без температуры симптомы у взрослых может иметь разные. Она развивается в результате ослабления иммунитета. Особенно тяжело патологический процесс протекает у детей и пожилых людей. У них чаще возникают осложнения и вероятность летального исхода гораздо выше, чем у остальных.
Поэтому даже, если отсутствует температура при пневмонии, но есть другие проявления, необходимо срочно обратиться к специалисту. Особенно, если при этом беспокоит кашель с отхождением зеленой мокроты.Если возникло воспаление легких без температуры, но с кашлем, выявить проблему гораздо легче.
Это заболевание обычно возникает у людей, которые не полностью вылечили простуду. Вначале развития болезни кашель будет слабым, но постепенно он усиливается и увеличивается количество мокроты. При пневмонии у взрослых с такими особенностями могут возникать дополнительные симптомы:
- Сильное чувство жажды и плохой аппетит.
- Повышение потоотделения даже при незначительных нагрузках.
- Проблемы с дыханием в результате нарушений функций легких.
- Румяность половины лица со стороны пораженного легкого.
- Боли в груди во время движения.
Кашель при этом позволяет сузить круг возможных заболеваний и ускоряет процесс постановки диагноза, чем в случае пневмонии без кашля. Но не все больные сразу идут к врачу.
Многие пытаются устранить проблему с помощью народных средств и лекарственных препаратов. Эти методы могут принести облегчение, но воспалительный процесс не устранят.
Поэтому лучше не заниматься самолечением, а обратиться за помощью, пока еще есть шансы на выздоровление.
Классификация хронического воспаления легких
По морфологическим признакам хроническая пневмония делится на:
- Интерстициальную – наблюдается склеротические процессы в альвеолярных стенках, а также в соединительнотканных структурах паренхимы. Поражаются лимфатические и кровеносные сосуды. Мокрота в этом случае может быть с кровяными сгустками, у больного высокая температура, стремительно падает вес.
- Карнифицирующую – приводит к тому, что соединительная ткань патологически разрастается в просвет альвеол. При этом нарушается газообмен, и может развиться дыхательная недостаточность.
Относительно распространенности воспаления, хроническая патология может быть:
- Очаговой – это самая распространенная форма, которая сопровождается локализацией инфильтрата в определенной части легкого. Близрасположенные ткани в патологический процесс не вовлекаются.
- Долевой – самая тяжелая форма. Поражаются несколько долей или даже половина легкого. Клиническая картина яркая, симптомы возникают резко и не прекращаются длительное время. Пациентам с подобной формой патологии необходима срочная госпитализация и неотложная медицинская помощь.
- Сегментарной – в этом случае поражаются сразу несколько отделов легкого. Клинические признаки достаточно скудные, состояние больного легко спутать с простудой, в результате чего патология диагностируется в запущенных стадиях.
Клинические формы болезни:
- без бронхоэктазов;
- бронхоэктатическая.
По интенсивности воспалительного процесса:
- ремиссия – фаза компенсации;
- воспаление вялотекущее – фаза субкомпенсации;
- обострение – фаза декомпенсации.
Диагностика
Вялотекущее течение хронического пиелонефрита обнаруживается лабораторными анализами. При отсутствии клинических симптомов, исследования крови показывают признаки протекания инфламмационного процесса — увеличение СОЭ, лейкоцитоз, появление недозрелых нейтрофилов.
Нормохромная анемия — падение концентрации гемоглобина совместно со снижением количества эритроцитов, а также альбуминовой фракции сыворотки указывают на вероятность возникновения почечной патологии. Однако, без анализов мочи поставить достоверный диагноз не удается.
На пиелонефрит указывают нижеуказанные симптомы:
- Органолептика — прозрачность, цвет, запах.
- Плотность, химический состав осадка.
- Концентрация микроорганизмов.
- Защелачивание мочи. Однако, при беременности, а также преобладании в рационе растительных и молочных продуктов, тоже наблюдают рост ph урины.
Воспаление почек пиелонефрит
При УЗИ в почках обнаруживают формирующиеся гнойные либо инфильтрированные участки. На экране монитора видна деформированная капсула, расширенные лоханки. Орган гипертрофирован, толщина паренхиматозного слоя уменьшена. Сканирование выявляет аномальную подвижность почки, наличие камней в мочевых путях, патологии уринарного резервуара, поликистоз.
Когда воспалительные процессы убивают
У воспалительного процесса есть цена. Он выполняет мощную защитную функцию, но для этого используются средства, которые способны причинить нам физический ущерб. Воспалительные процессы уничтожают поврежденные и зараженные собственные ткани, используют свободные радикалы для их нейтрализации, характеризуются высоким уровнем оксидативного стресса.
В кратковременной перспективе у здорового человека есть ресурсы, которые нейтрализуют ущерб, как питательные элементы: витамины и минералы антиоксидантного действия, фитохимические элементы, эндогенные антиоксидантные вещества и системы.
Что происходит, если воспалительный процесс затягивается?
Потенциально опасные для собственных тканей процессы переходят в хронический вялотекущий режим. Постепенно ресурсы организма для их нейтрализации истощаются, и процесс, который был защитным механизмом, теперь начинает наносить организму ущерб.
Именно хронические системные воспалительные процессы лежат в основе старения и приводят к развитию хронических заболеваний, включая раковые.
Также, хронические воспалительные процессы — это постоянная активация иммунной системы, что в долговременной перспективе приводит к сбою ее работы. Одним из проявлений этого сбоя является потеря ключевой способности иммунитета распознавать свои ткани и отличать их от чужих и, как результат, нападение на собственные ткани — то есть, развитие аутоиммунных заболеваний, число которых растет в развитых странах со стремительной скоростью.
Таким образом, именно воспалительные процессы запускают механизмы развития совершенно разных по симптоматике заболеваний.
Болезнь Альцгеймера — воспалительные цитокины активизируют хронические воспалительные процессы, уничтожающие нейроны.
Астма — воспалительные цитокины приводят к аутоиммунной реакции на слизистую дыхательных путей.
Аутизм — воспалительные процессы приводят к аутоиммунный реакции, в результате которой нарушается развитие правого полушария мозга.
Депрессия — воспалительные процессы влияют на нейронную сеть, нарушают баланс производства нейромедиаторов,
Экзема — хроническое воспаление слизистой кишечника и печени, затрудняющее процессы детоксикации.
Ревматоидный артрит — воспалительные процессы разрушают суставы и синовиальную жидкость.
Сердечный приступ — хронические воспалительные процессы приводят к развитию атеросклероза.
Рассеянный склероз — воспалительные цитокины разрушают миелиновую оболочку нервных окончаний.
Это список можно продолжить и получается: хочешь дойти до причины заболевания — ищи источник воспалительных процессов и их первопричину.
Лечение у взрослых
В период обострения заболевания используются антибиотики широкого спектра действия, а также:
- противовоспалительные препараты;
- иммуностимуляторы;
- иммуномодуляторы.
В случае осложнении течения заболевания бронхоэктазами назначаются бронхосанация и физиопроцедуры. В период лечения больной должен:
- соблюдать особый режим;
- правильно питаться;
- избегать простудных заболевания;
- любых других воспалительных процессов в организме.
После того, как будет достигнута фаза ремиссии, пациент должен:
- в обязательном порядке дважды в год проходить диспансеризацию;
- делать флюорографию;
- сдавать анализ крови.
Прививка от пневмонии показана лицам, которые входят в группу риска:
- с хроническими патологиями дыхательных путей;
- перед операционным вмешательством;
- с ослабленным организмом.
Превенар защитит организм от пневмонии на пять лет. Вакцина работает только против пневмококковой (самой частой) инфекции и на вирусы никакого влияния не оказывает.
Что недопустимо при лечении
Лечение вялотекущей пневмонии нельзя проводить самостоятельно. Она может затянуться, очень ослабить организм и привести к серьёзным осложнениям. Это заболевание нужно обязательно лечить антибиотиками (если причиной являются бактерии). Горчичники, прогревание в бане и сауне не помогут, а при болезнях сердца способны привести к ухудшению состояния. Если переносить пневмонию на ногах, значит, в будущем следует ожидать новые болезни.
Симптомы вялотекущей пневмонии у детей
Как правило, дети имеют симптомы вялотекущего воспаления, которые напоминают симптомы простуды. То есть сразу сказать, что у малыша именно вялотекущее воспаление легких просто нереально.
При вялотекущей пневмонии у детей симптомы будут проявляться в виде: повышенной температуры, особенно ближе к вечеру и ночи. Но температура, как правило, будет держаться на отметке 37 и не расти вверх. Как уже говорилось, только вечером и ночью она может подскочить до 38. Обязательно будут сопровождать малыша:
- боли в горле;
- кашель;
- насморк;
- слабость и так далее, то есть стандартный список симптомов простуды.
Как правило, вялотекущая пневмония у детей проявляется на фоне выздоровления, то есть появление внезапного заболевания после выздоровления.
Выше уже упоминалось, что такое появление новой болезни может за собой еще и притянуть осложнения на другие органы, которые лечить будет достаточно сложно. Ко всему прочему, такое лечение будет продолжаться где-то в течение двух месяцев.
Обычное вялотекущее воспаление проходит примерно через две недели, все будет завесить от интенсивности лечения.
Еще одним характерным симптомом данного заболевания является кашель и одышка, как при бронхите. Как правило, у дитя кашель усиливается ближе к вечеру. В любом случае, чтобы узнать, чем болеет ребёнок и как дальше его лечить, нужно в обязательном порядке обратиться к детскому терапевту.
Лечение
При проведении терапии необходимо большое значение уделять повышению иммунной защиты, восстановлению проходимости бронхов. Различие хронической пневмонии от вялотекущей в благоприятном исходе. При грамотном лечении она заканчивается выздоровлением. Но если воспаление лёгких имеет склонность к повторению, протекает тяжело, то есть риск ее перехода в хроническую стадию.
Терапия при воспалении лёгких носит комплексный характер. Назначают следующие медикаменты:
- муколитики для разжижения мокроты – Лазолван, АЦЦ, Мукалтин;
- бронхорасширяющие средства – Беродуал, Эфедрин, Эуфиллин;
- антибиотики – Цефпиром, Моксифлоксацин;
- антигистаминные препараты для снятия отеков с бронхов – Тавегил, Супрастин;
- иммуностимуляторы – Анаферон, Циклоферон.
Полезно использовать физиопроцедуры дополнительно к основной терапии при вялотекущем характере воспаления. Их назначает врач в зависимости от самочувствия пациента и тяжести заболевания.
При патологии лёгких рекомендуется:
- УВЧ на грудную клетку;
- дыхательная гимнастика;
- парафинотерапия;
- электрофорез с аскорбиновой кислотой, кальцием, медью;
- магнитотерапия;
- иглоукалывание;
- лечебная гимнастика.
Физиопроцедуры проводятся под контролем специалиста, когда у больного нормализуется температура, улучшится самочувствие.
Популярным способом, помогающим вылечить вялотекущую пневмонию, являются ингаляции. Они разжижают слизь в лёгких, облегчают её отхаркивание при кашле. Подбирать лекарственные средства для процедуры должен врач, особенно тщательно для людей с болезнями сердца и хроническими патологиями лёгких. С помощью специального прибора — небулайзера — ингаляции проводятся качественнее. Лекарство поступает медленно и целенаправленно.
Для процедур применяют средства, расширяющие бронхи (Беродуал, Беротек). Также используют медикаменты для разжижения мокроты (Лазолван,). Эффективно снимают воспаление антибиотики (Диоксидин).
Для получения положительного эффекта, ингаляции лучше проводить поочерёдно несколькими препаратами. Сначала бронхорасширяющими средствами (предварительно развести в физрастворе). Спустя 15 минут сделать ингаляцию разжижающим препаратом. Отдохнуть 15 минут, в это время сделать дренажный массаж. Затем провести ингаляцию с антибиотиком.
Список симптомов вялотекущей пневмонии
Вялотекущая (та болезнь, которая длится долгое время бессимптомно) пневмония представляет собой воспалительные процессы в легких, которым не свойственны открытые симптомы.
Данные признаки могут появиться спустя некоторое время, когда человек уже будет на запущенных стадиях недуга, сам не зная и не подозревая это. Вялотекущая пневмония бывает вызвана бактериями, вирусами или грибками, как и обычная пневмония.
Кроме бессимптомного появления, она еще характерна локализованными поражениями легких, в отличие от обычной.
- Причины
- Симптомы
- Диагностика и осложнения
Диагностика болезни
Сбор анамнеза поможет заподозрить начало вторичной инфекции в легких после перенесенного ОРВИ. Перкуссия может быть неинформативна. Первично заподозрить пневмонию можно при аускультации:
- жесткое дыхание;
- различные хрипы;
- шум трения плевры;
Локализация выявленных симптомов будет располагаться преимущественно в нижних отделах легких.
Основными диагностическими методами являются рентгенологические. На этапе диагностики можно проводить цифровую рентгенографию легких или компьютерную томографию, чтобы выявить даже небольшие очаги. Затемнения в базальных отделах и усиленный легочный рисунок являются классическими проявлениями пневмонии. По мере выздоровления, для контроля лечения у детей, достаточно выполнения простого рентгена грудной клетки в динамике.
Анализы крови и мочи сдают не только для подтверждения воспалительного процесса, но и для исключения возможных других источников вторичной инфекции. По возможности выполняют ультразвуковое исследование плевральных полостей для выявления минимальных жидкостных скоплений при реактивном плеврите.
Хроническая пневмония
При неправильном лечении воспаления легких существует угроза перехода заболевания в вялотекущую форму. Обычно так происходит, если больной прекратил прием медикаментов раньше установленного срока или занимался самолечением. Обострение хронической формы пневмонии происходит:
- во время курения (при вдыхании токсичных вредных веществ);
- во время снижения иммунитета (по причине другого заболевания);
- во время беременности;
- при травме и кровопотере;
- при возрастном старении организма.
Довольно распространенные случаи, когда больные переболели острой пневмонией в среднем возрасте, а в дальнейшем страдали обострениями хронической формы до пожилого возраста.
Поэтому, если после лечения воспаления легких не проходит кашель или вновь проявляется, то сразу необходимо обратиться к врачу. Только при своевременном лечении можно ускорить процесс выздоровления.
Осложнения
Современная медицина классифицирует два вида осложнений после вялотекущей пневмонии:
- осложнения на легкие;
- внелегочные осложнения.
При осложнениях на легких нарушается ткань дыхательных органов. Впоследствии ткань легких может превратиться в безвоздушную уплотненную ткань, образовывая рубец.
Если наблюдается высокая активность лейкоцитов в крови, то увеличивается риск появления абсцесса легкого.
Внелегочные осложнения наблюдаются при воздействии инфекций. Если воспаление происходит в лимфатических сосудах, то возможно развитие заболеваний в брюшной полости, гнойные образования в головном мозге и суставах.
Если нарушается функция дыхания, то возможен летальный исход. В основном, такое явление встречается у пациентов, которые страдают зависимостью от алкоголя. Смерть также может наступить при тяжелой форме заболевания.